南京市特殊高价值药品保障政策实施成效研究
2019-11-22刘跃华申丽君黄成凤黄汉明杜天天杨燕绥2
刘跃华 申丽君 黄成凤 黄汉明 杜天天 杨燕绥2,
1国家卫生健康委卫生发展研究中心,北京,100191;2清华大学公共管理学院,北京,100084;3清华大学医院管理研究院,深圳,518057;4江苏省南京市社会保险中心,南京,210017
慢性髓性白血病(Chronic Myeloid Leukemia, CML) 是以髓系细胞慢性增殖为主要特征的恶性克隆性疾病,大概占成人白血病的15%,目前全世界年发病率为1.6-2/10万,我国CML年发病率为0.36/10万[1]。自酪氨酸激酶类药物(Tyrosine Kinase Inhibitors,TKI)被确定为CML患者临床一线用药以后,中国临床治疗指南推荐的标准疗法也有了较大调整[2],但中国各地TKI类药物的医保支付政策的差异较大,对中国CML患者的治疗带来沉重的经济负担,导至一些贫困患者面临生存威胁,造成较大的社会影响[3]。江苏省13个市于2013年1月1日起开始推行医疗保险特殊高价值药品(以下简称“特药”)保障政策,将慢性髓性白血病治疗的TKIs类靶向药物中的格列卫(伊马替尼)、达希纳(尼洛替尼)纳入药品目录乙类药品管理,从保障特药的角度保障特大疾病。本研究对南京市2013年1月-2015年3月享受特药报销的CML人群进行费用分析,从特药费用、门诊费用、住院费用及用药类型、报销比例、年医疗资源利用情况等多个方面进行量化研究,以“灾难性卫生支出”为指标评估南京市特药保障政策的实施成效,为其他省市提供借鉴。
1 资料来源与方法
1.1 资料来源
本研究拟从支付者角度评价尼洛替尼、伊马替尼治疗CML的成本和效果。因无形成本难以用金钱量化,CML患者的就业率不详,工作种类和年龄差异较大,工资损失难以确定,死亡成本的计量涉及到伦理道德等诸多因素,本研究的成本仅计算直接医疗成本。
数据来自于南京市医保及医院费用结算数据。①特药成本(TKIs类药物成本)。特药成本数据按南京市政策实施期间患者实际使用量统计,根据2015年南京市药品零售价,依据药品说明书按照标准化用药方案进行计算,即C=P×Q×T。其中C表示成本,P表示每1单位药品的费用,Q表示每名患者每天平均使用该药品的剂量,T表示患者在1个循环周期内使用该药品的平均用药天数。②除TKIs类药物以外的其他直接医疗成本。包括CML患者的其他医疗服务成本,如门诊、住院等医疗费用,支出来自医保及医院的临床费用数据库。
1.2 制度依据
南京市特药保障政策的保障对象为城镇职工基本医疗保险与城镇居民医疗保险参保人员。伊马替尼与尼洛替尼纳入统筹地区门诊特定项目,按医保药品目录乙类药品进行管理,且医保基金实际支付比例为职工医保不低于75%,居民医保不低于70%。
南京市的特药制度设计体现了药品谈判准入和费用共付的理念。①通过谈判形成由参保患者、医保基金、药企合作慈善机构三方共付的合作模式,即购药阶段费用由参保患者和医保基金共同负担,进入赠药阶段后由药企与慈善机构合作免费提供药品。②考虑个人和医保基金承受能力以及本省各地门诊特定项目待遇最高支付限额,进行价格谈判,达成共识后形成医保结算价。
1.3 研究方法
基于南京市医保数据库,对CML患者的实际医疗费用进行分层分析,测算特药费用、门诊费用、住院费用支出情况等,以“灾难性卫生支出”为指标评估南京市特药保障政策的实施成效,所有统计分析在Stata13.0中实现。
灾难性卫生支出=
2 结果
2.1 医保基金运行情况
查阅江苏省医保局以及卫生统计年鉴,参照我国CML患者的发病率,计算出CML患者人数以及医保支出比重。表1显示,自2013年实行特药政策以来,2015年CML患者的医保支出占医保总支出比重为0.03%,与2012年的0.05%相比,下降了0.02%。
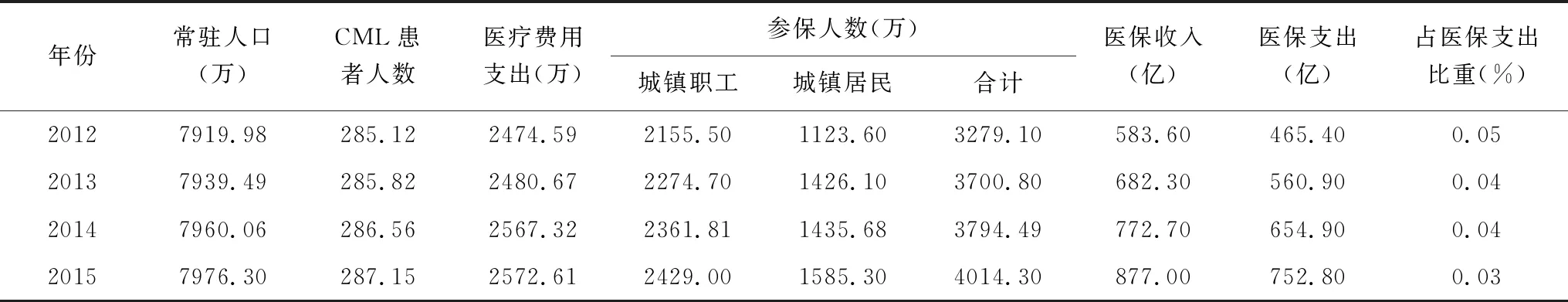
表1 医保基金运行情况
注:数据源自《江苏省国民经济和社会发展统计公报》,其中2012-2013年医疗费用来源自2013年数据,2014-2015年医疗费用来源自2014年数据。
2.2 CML患者医疗服务需求分析
如表2所示,自2013年特药政策实施以来,南京市CML患者申请用药的总人数从2013年的80人上升至2014年的130人,新用药人数增长75%。使用二代药物尼洛替尼的CML人群比例从2013年的21.3%上升至2014年的35.4%。

表2 CML患者TKIs类药物治疗用药方案汇总 n(%)
注:根据南京市特药政策实施2013年1月-2015年3月间CML患者申请用药数据统计。
2.3 CML患者TKIs费用
2013-2014年TKI类药品报销比为72%-75%,历年基本持平。使用伊马替尼组CML患者年费用均值2013年64795元、2014年74182元,使用尼洛替尼的CML患者的年平均特药总费均值2013年98824元,2014年95870元。见表3。
2.4 CML患者年门诊费用分析
表4显示,2013-2014年年人均门诊总费用增加,统筹支付费用上升,报销比大幅上升。
2.5 CML患者住院费用分析
表5显示,2013年次均住院天数16.0天,次均住院费用21545元;2014年CML患者次均住院天数均值11.5天,次住院费用均值16667元,相对2013年有下降趋势。

表3 CML患者TKIs费用
注:费用为实际特药每人全年均支付费用±标准差,单位为元。
2.6 灾难性卫生支出
江苏省2014年与2015年统计年鉴显示,2013年南京城镇居民的人均可支配收入为36200元,平均每户家庭人口数2.77人;2014年南京城镇居民的人均可支配收入为37283元,平均每户家庭人口数2.83人。结合前文计算的患者医药总费用,可得患者的全年自付医药费用占家庭消费支出的比重。

表4 CML患者次均门诊和人年均门诊费用(不包含特药费用)

表5 南京市CML患者的次均住院和人年均住院费用
实施特药政策后,患者的全年自付医药费用占家庭消费支出的比重低于40%,有效避免了灾难性医疗支出,且2014年患者自付比重比2013年下降了3.04%。
3 讨论
3.1 特药保障政策的实施减轻了患者疾病负担
随着人口老龄化,生活方式和环境的改变,我国CML患者数量不断上升,持续治疗所需的费用高昂,使得患者和社会的疾病经济负担不断加重[4]。为解决“因病致贫、因病返贫”的问题,提高医疗保障水平,南京市推行了特药保障政策。根据结果可知,自南京市将酪氨酸激酶抑制剂类药物纳入医保报销目录后,使用TKIs药物的人数呈逐年增加趋势,门诊人次与住院人次均有所增加,医疗服务需求得到进一步释放,与马永华的研究结果一致[5]。南京市CML特药政策的实施,提高了门诊与住院报销比例,解决了部分因经济原因不能使用特药治疗患者的用药问题,有效减轻了CML患者的经济负担,提高了他们的特药支付能力,更多的CLM患者从中获益。
2018年,17种抗癌药物纳入医保目录,进一步减轻了患者的疾病经济负担,释放了患者的需求,但同时医疗保险也面临可支付性的问题。
因此,在进行医保药物谈判时,要运用信息化手段,基于循证医学证据,全面了解谈判药品的情况,提高药品谈判的能力。建立多方协商谈判机制,由行政命令式降价转变为多方协商参与,提高药商参与带量采购与降低药品价格的积极性。对通过谈判纳入医保目录的药品使用情况进行实时动态监测,确保谈判药品的合理有效使用。
3.2 医保基金继续保持平稳运行趋势
在减轻患者疾病经济负担的同时,南京市特药保障政策的实施并未给医保基金带来较大的冲击。结果显示,自2013年实行特药政策以来,CML患者的医疗费用支出占医保总支出的比重不仅没有上升,反而呈下降趋势,这与蔡功杰的研究结果一致[6]。但是,医疗保障水平的提高,医疗保险药品目录的扩大,患者需求的进一步释放,都对医保基金的可持续性形成了挑战。
医疗保障是社会的稳定器,因此在强调医保覆盖的宽度和深度的同时,也要关注医疗保险的可持续性,根据医疗保障水平与当地的经济发展水平相适应这一普适规律,完善医疗保险的体制机制建设,整合医疗保险制度,提高统筹层次。提高医疗保险的基金管理水平,明确各方筹资责任,调整缴费水平;改革医保支付方式,实现医保对医疗行为的约束激励和医疗费用的控制作用。加强监管,通过智能监控系统,基于大数据的分析,保证医保基金的安全。
3.3 医保基金的使用效率与公平性较好
南京市特药保障政策将酪氨酸激酶抑制剂类药物纳入医保既减轻了患者负担又未给医保基金带来冲击,南京市医疗保险管理在保证公平的前提下,又实现了效率。国际经验显示,当人均GDP超过5000美元时,人们对于健康管理的投资开始显著增加,将治疗重大疾病的药品列入医保目录,有利于国家医疗保障体系趋于完善[7]。澳大利亚的“救命药项目”、加拿大的超出上限额度后的全额报销制度等,均是通过医保制度设计来实现全民健康覆盖的公平性和可及性[8]。
实现医保基金的使用效率与公平性,应该建立公正公平的第三方药品评价机构,以卫生技术评估为决策工具,建立科学评价机制,完善药品遴选评估系统,对纳入医疗保险体系的药品进行科学评估和上市后再评估[9]。完善药品谈判与多方共付机制[10],目前我国在一些靶向治疗用药如肺癌、肝癌等的医保谈判中,对多方共付模式已有积极探索,未来可进一步健全谈判机制,提高谈判准入工作流程透明度,均衡参保人(患者)、医保、医疗和医药各方利益,同时完善包括医疗保险、商业保险、医疗救助、社会慈善及患者在内的多方共付机制。
3.4 研究的局限性
本研究参照国内外评价治疗慢性髓性白血病的卫生经济学研究方法,基于2013-2015年南京地区的CML治疗和医疗费用支出情况,对CML患者疾病成本进行了统计研究,其数据规模、涉及地区具有一定的代表性,因此真实性强、可信度较高,政策参考价值较高。然而,由于受数据获取的限制,本研究也存在一定局限性。①成本数据通过医保数据库获得,绝大多数数据是来自三级医院的数据,费用受当地医疗条件和经济水平影响,与实际发生的成本数据可能存在一定差异。②成本数据仅考虑住院直接医疗费用,而未纳入门诊、误工、交通、营养等成本,因此与实际发生成本具有一定的偏差。
