影响剖宫产瘢痕妊娠发生的危险因素分析▲
2019-11-22刘一萍黄建邕郑惠冰
刘一萍 黄建邕 莫 坚 郑惠冰
(广西医科大学第五附属医院暨南宁市第一人民医院妇科,南宁市 530022)
剖宫产瘢痕妊娠(cesarean scar pregnancy,CSP)发生于曾接受剖宫产分娩的女性,是指再次妊娠时,受精卵着床于子宫下段原行剖宫产的部位,并继续生长与发育[1]。由于瘢痕处的子宫内膜较薄,随着受精卵发育以及妊娠周期延长,极有可能发生瘢痕破裂,进而诱发大出血[2]。CSP是临床上较为少见的异位妊娠,属于剖宫产后的远期不良事件。瘢痕妊娠的概念最早是由Larsen首次提出。有学者提出瘢痕妊娠在临床上的发生率约为6.1/10 000,且其诊断率亦随着临床超声检查仪器设备的改良和医生诊断水平的提高而提高[3]。CSP的发病原因及病理机制尚未明确,一般认为与种植于瘢痕组织处的绒毛物质相关,而该绒毛组织常表现出较强的破坏子宫肌层及侵袭血管的能力,从而使机体发生动静脉瘘,最终诱发子宫破裂,引起机体大出血,更有甚者会威胁患者的生命健康[4]。但是,目前临床上尚未形成一套科学及合理的瘢痕妊娠预警机制,故早期实施相应的介入干预手段,以降低瘢痕妊娠及相关并发症的发生率,能节省医疗资源以及减轻患者的躯体痛苦。笔者本次拟设计病例对照研究,在全面收集多维度资料的基础上,筛选CSP的相关危险因素,以便为CSP的防治提供理论依据。现报告如下。
1 资料和方法
1.1 一般资料 选择2016年6月至2018年6月我院收治的48例CSP患者为研究组,纳入标准:(1)均经腹腔镜或宫腔镜手术以及对手术标本行病理活检确诊为CSP,诊断依据参照人民卫生出版社发行的第8版《妇产科学》教材中关于该病的诊断标准;(2)有2次及以上的瘢痕妊娠患者以第1次瘢痕妊娠为主;(3)病历资料完整,信息包括既往手术史、年龄、职业、学历、切口类型及剖宫产次数、初次妊娠年龄、人工流产次数、距末次剖宫产或流产时间、本次妊娠期是否出现过阴道出血情况。根据病例对照研究的设计要求,选取51例同期有剖宫产史但再次妊娠未出现瘢痕妊娠者作为对照组,纳入标准:(1)患者曾有过剖宫产史,但本次属于正常妊娠;(2)病史资料与研究组相对应,且各方面信息均完整。研究组年龄19~45(32.8±4.1)岁;职业:公务员12例、企事业单位13例、个体职业11例、农民9例、无业3例。对照组年龄19~45(33.3±5.2)岁;职业:公务员11例、企事业单位14例、个体职业14例、农民10例、无业2例。两组在年龄和职业方面比较,差异无统计学意义(P>0.05),具有可比性。
1.2 分组标准 在本次调研中,根据我国教育部所推行的学历制度,将高学历定义为具有大专及以上文凭者,将低学历者定义为高中及以下者。本次调研将盆腹腔手术史的手术内容归纳为:涉及腹腔脏器相关手术;卵巢、输卵管手术;子宫纵隔、黏膜下肌瘤及宫腔息肉手术。
1.3 调查表的设定 通过万方、知网、维普等国内数据库以及PubMed国外数据库查找有关瘢痕妊娠可能的危险因素,并据此设计剖宫产瘢痕妊娠发生的危险因素调查表,调查信息包括生育史、患者基本信息、既往剖宫产手术史、本次瘢痕妊娠情况。
1.4 调查方法 以摘抄的形式将病历中相关信息予以摘录,一般涉及患者的联系方式、地址,并通过电话沟通的方式来获取患者病历中所缺失的信息,同时了解其在发病之前的相关生活方式。
1.5 统计学方法 利用SPSS 19.0软件对所收集的数据进行处理,连续型资料以均数±标准差(x±s)表示,组间比较采取t检验;离散型资料以例数(n)或百分率(%)表示,组间比较采取χ2检验。以P<0.05为差异有统计学意义。
2 结 果
2.1 单因素分析 两组剖宫产次数、初次妊娠年龄、皮肤切口类型方面差异无统计学意义(P>0.05);而两组患者在流产次数、距末次剖宫产/流产时间、学历、盆腹腔手术史、妊娠早期阴道出血方面差异有统计学意义(P<0.05)。见表1。
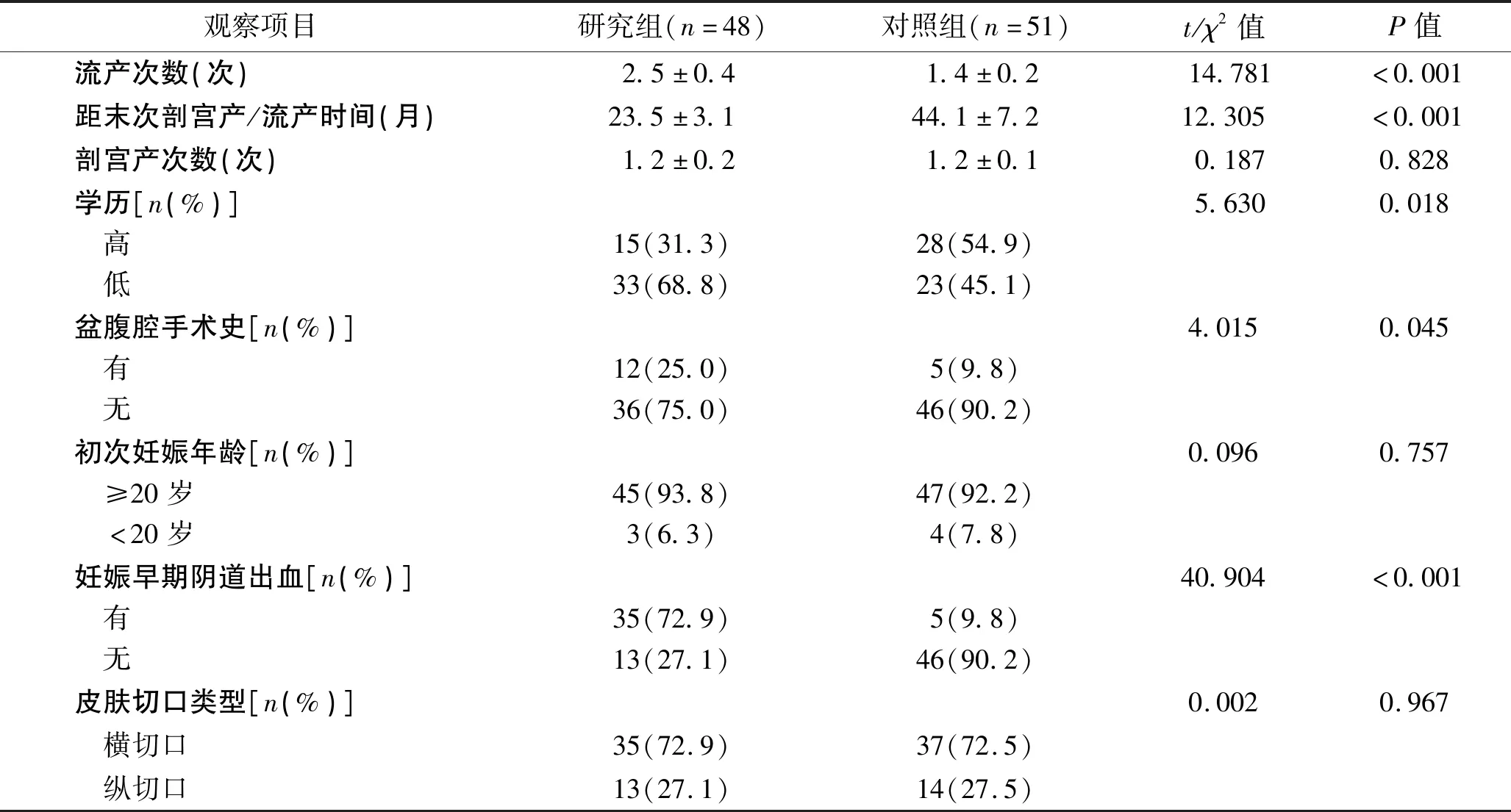
表1 两组患者相关危险因素的单因素分析
2.2 多因素Logistic回归分析 对单因素分析中存在统计学差异的项目,如流产次数、距末次剖宫产/流产时间、学历、盆腹腔手术史、妊娠早期阴道出血,予以赋值,赋值:CSP(研究组=1,对照组=2);流产次数(1次=1,2~3次=2,3次以上=3);学历(低=1,高=2);盆腹腔手术史(有=1,无=2);妊娠早期阴道出血(有=1,无=2);距末次剖宫产/流产时间以连续变量纳入。对其实施多因素Logistic回归分析,发现CSP与妊娠早期阴道出血、距末次剖宫/流产时间密切相关。见表2。

表2 两组多因素Logistic回归分析
3 讨 论
CSP是一类较为少见的妇产科疾病,其具体的发病机制未得到阐明,且目前仍缺乏大样本数据进行相关危险因素验证[5]。从病理学的发病机制来说,由于剖宫产会对瘢痕处的组织造成损伤,导致瘢痕处的肌肉组织出现滋养层细胞[6]。也有文献指出[7],若受精卵在剖宫产瘢痕处着床,则发育中的胎盘组织周围仅仅存在结缔组织,而不会出现子宫肌层组织及底蜕膜。当前有很多学者认为,CSP的致病机制主要在于剖宫产部位的瘢痕组织愈合不良,使子宫内膜与瘢痕之间出现裂隙或微管通道。本研究结果显示,研究组患者在妊娠早期出现阴道出血的概率高于对照组(P<0.05),其可能致病原因在于瘢痕组织本来就属于病变组织,该组织会导致受精卵着床不稳,故在胚胎生长发育过程中将会出现先兆流产的表现[8]。另有学者发现,剖宫产后近远期又多次进行人工流产,会明显破坏子宫内膜结构的完整性,进一步诱发子宫间质蜕膜脱落或者功能障碍,使受精卵更容易在瘢痕处着床[9]。还有一部分学者认为,CSP与子宫内膜纤毛功能亢进,受精卵发育不良或进入子宫内膜速度过快,子宫瘢痕部位宫腔内膜不良愈合相关[10]。有学者曾做过一项调研,发现如果宫腔镜手术操作次数增多,或者患者接受多次人工流产术、子宫肌瘤剥离术、体外受精-胚胎移植术等,均会增加CSP的发生率[11]。
本研究中,研究组患者流产次数多于对照组(P<0.05),但多因素回归分析结果发现,流产次数增多并不是CSP的独立危险因素。分析其原因,CSP除了与子宫等内部环境发生改变有关,可能还跟受精卵本身质量以及某种缺陷有所关联。有学者将CSP划分为2类,一类是受精卵着床于原来的子宫瘢痕处浅表,且随着妊娠时间的延长,会逐步向宫腔内或者子宫峡部发育,最终受精卵极有可能发育成正常胎儿而分娩,但是植入部位发生大出血的概率明显増大[12];另一类是受精卵着床于瘢痕深部组织,伴随着妊娠时间的延长,在早期即可引发子宫破裂或大出血[13]。
目前, CSP的发病原因与剖宫产次数的关系尚存在争议。本研究48例CSP患者中,曾行2次及以上剖宫产的患者有32例,占66.7%;51例对照组中曾行2次及以上剖宫产的患者有14例,占27.5%,两组比较,差异有统计学意义(P<0.05)。有学者发现75%的CSP多发生于有2次及以上剖宫产史者,且剖宫产次数越多,发生子宫纤维化及瘢痕妊娠的可能性越大,以及局部血管形成将会越差,即瘢痕愈合状况与该处异位妊娠相关[14]。高龄是孕产妇的高危因素,所以本研究将年龄作为其中的一项自变量进行分析,结果发现两组在年龄方面差异无统计学意义(P>0.05),表明CSP的发生与年龄无相关性。
本研究中,笔者发现CSP的发生与距末次剖宫产或流产时间、流产次数相关,其中研究组末次剖宫产或流产与本次瘢痕妊娠的间隔时间为(23.5±3.1)个月,而对照组的间隔时间为(44.1±7.2)个月。这表明CSP的发生与剖宫产术后子宫切口愈合不良、距离末次剖宫产/流产时间短相关。另外,本研究对两组患者的学历层次进行比较,发现研究组大学及以下学历者占63.5%,而对照组为40.2%,差异有统计学意义(P<0.05),表明学历层次低、生育年龄早等因素,均会使妊娠的可能性增加,与此同时亦会增加流产次数,对子宫内膜的伤害也会越大,所以CSP的发生率也会有所增加。本研究发现采取皮肤横切口或者纵切口与瘢痕妊娠的发生率无明显相关性。通过Logistic回归分析发现,妊娠早期阴道出血和距末次剖宫产/流产时间是CSP的独立危险因素。从两组患者的病例资料发现,若患者的学历水平较低,既往有导致盆腹腔粘连的手术史,比如阑尾切除术、胆囊切除术、异位妊娠手术、卵巢囊肿剥除术及子宫纵隔切除术,均要提醒患者引起重视,并尽早实施彩超检查以明确诊断。除了上述因素外,流产间隔时间、再次妊娠距离前次剖宫产时间、妊娠早期阴道流血、子宫修复时间短等,均会增加受精卵着床不稳的可能性,这将大大增加CSP的发生率。
由于本研究所收集的病例数较少,且采取回顾性分析的方法,可能会导致结果存在一定偏倚。在后续研究中,需采取前瞻性、对照的科研设计思路,以进一步剖析及验证CSP的相关危险因素。
综上所述,发生CSP的独立危险因素可能包括距末次剖宫/流产时间、早孕期阴道流血,临床医生应引起重视,并在早期实施相应干预。
