经IVF/ICSI治疗后妊娠早期雄激素改变与妊娠结局的相关性研究
2019-11-11胡平陈娟曹云霞徐千花
胡平,陈娟,曹云霞,徐千花*
(1.安徽医科大学第一附属医院妇产科生殖医学中心,合肥 230000;2.安徽医科大学生殖健康与遗传安徽省重点实验室,合肥 230000;3.安徽省生命资源保存与人工器官工程技术研究中心,合肥 230000)
雄激素作为女性体内一种重要的性激素,参与维持女性生殖内分泌环境的稳定,而且在整个妊娠和分娩过程中都有着重要的作用。作为雌激素的合成底物,雄激素不足可使早孕期间雌激素合成不足而导致不良妊娠结局;雄激素还参与调节妊娠免疫耐受以保障妊娠的正常进行;雄激素还可能是妊娠晚期分娩发动因子之一。随着辅助生殖技术(ART)的日益成熟,助孕技术诞生的新生儿逐年增多。与自然妊娠不同,体外受精-胚胎移植(IVF/ICSI-ET)技术依靠外源性激素的使用,尤其在鲜胚移植周期中多卵泡发育形成的超生理剂量的雌激素造成的体内激素环境的改变对妊娠结局的影响备受关注。研究发现促排卵期间血清总睾酮(T)及游离T水平均随促性腺激素(Gn)的应用而升高,且在HCG扳机后也同样会升高[1]。为了探讨这些性激素的变化对临床结局的影响,本研究观察了经IVF/ICSI助孕鲜胚移植妊娠后,孕早期T值改变与临床妊娠的相关性。
材料与方法
一、研究对象
收集2015年12月至2017年12月于安徽医科大学第一附属医院生殖中心行IVF/ICSI助孕鲜胚移植后单胎妊娠患者。纳入标准:鲜胚移植后30 d,经阴道B超确诊为宫内单活胎妊娠者。排除标准:异位妊娠者;胚胎停育者;双胎及以上妊娠者;供卵助孕妊者;有基础内分泌疾病者包括多囊卵巢综合征(PCOS)、高雄激素血症、卵巢功能不全(POI)、糖尿病及高血压等;严重子宫内膜异位症和/或子宫腺肌症患者。共纳入486例患者。
二、研究方法
1.促排卵及移植:根据患者情况选择合适的促排卵方案,常用方案包括经典长方案/超长方案/拮抗剂方案/短方案/微刺激方案等。所移植胚胎均为第5天新鲜优质囊胚(Gardner评分标准),所有患者自取卵当日起给予黄体酮60 mg/d肌肉注射。
2.T值的获取:血清基础T值(月经周期第2~3天外周静脉血测得)由本中心病例系统获取,妊娠早期T值均为移植30 d阴道超声确诊临床单胎妊娠后当天上午采集外周静脉血测得。妊娠前后血清总T值均采用电化学发光法(BeckmanDX1800,美国)测得,分析灵敏度为0.1 ng/ml(0.347 nmol/L),检测范围为0.1~16 ng/ml(0.347~55.52 nmol/L)。当T值为0.5 ng/ml时,总的不精确度≤20%;当T值范围在2~10 ng/ml时,总的不精确度<10%。妊娠后T值比妊娠前基础T值,即为妊娠后T值增长倍数。
3.观察指标:研究对象的一般资料如年龄、体重指数(BMI)、不孕年限、不孕类型、治疗方案、基础性激素水平等均从本中心病历系统中获取。移植14 d采集静脉血测孕酮(P)及β-HCG,移植30 d行经阴道超声(TVS)检查,单胎者测E2、睾酮(T)值,移植40 d及60 d复查超声,询问有无早孕期间阴道流血症状以及对药物的调整等。
分别于妊娠28周及分娩后电话随访一次,28周随访内容包括是否继续妊娠中、有无妊娠期并发症及有无其他用药情况,分娩后随访内容包括有无妊娠期并发症包括妊娠期高血压、妊娠期糖尿病、妊娠期胆汁淤积症(ICP)、胎膜早破等,有无早产、分娩方式、是否活产以及新生儿性别、新生儿评分等。
三、统计方法
使用SPSS 16.0进行数据分析。一般资料采用描述性分析,计量资料用中位数(Median)和四分位间距(IQR)表示,计数资料用百分比表示(%)。计算妊娠前后T值比值,采用单因素联合多因素Logistic回归分析,研究妊娠前后T值的改变与早期阴道出血、妊娠结局(流产/早产/足月产)以及妊娠期并发症的关系。P<0.05为差异有统计学意义。
结 果
一、患者的一般资料
共有486例IVF/ICSI助孕鲜胚移植后单胎妊娠者纳入本研究,移植后30 d的T值与基础T值比值的中位数为2.88(IQR:1.71~4.81)(表1)。
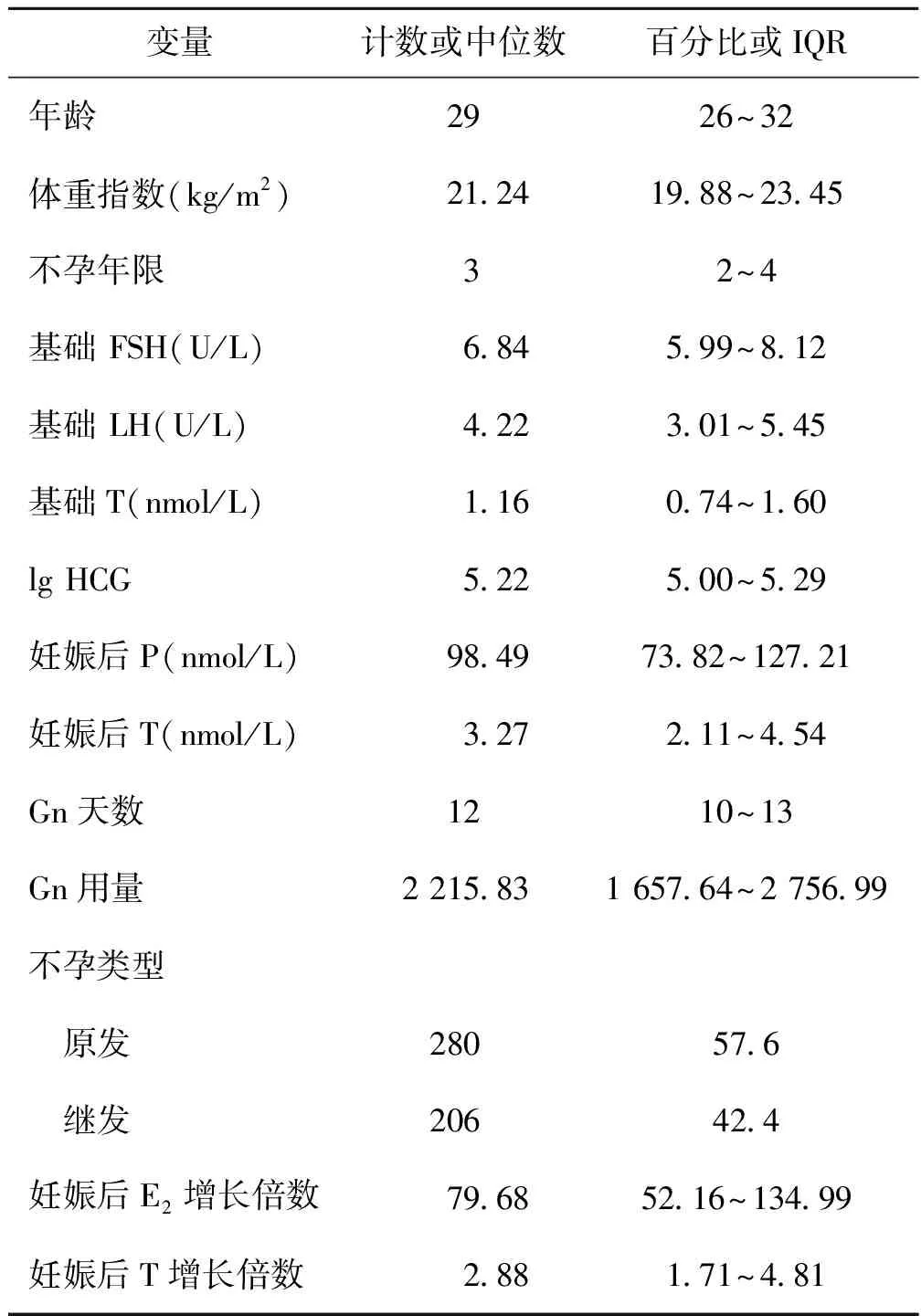
表1 鲜胚移植一般资料统计(n=486)
二、患者早期妊娠表现及妊娠结局
将早期阴道出血(12周内)、流产、早产及妊娠期并发症作为观察指标。在486位行鲜胚移植后单胎妊娠者中,104例(21.4%)发生了早期阴道出血,37例(7.6%)流产。445位随访至分娩的妊娠者中,50例(11.5%)发生了包括妊娠期高血压、妊娠期糖尿病、ICP、胎膜早破等在内的产科并发症,早产发生率为23.1%(表2)。

表2 患者的早期妊娠表现及妊娠结局(n=486)
三、T值改变与妊娠结局的相关性分析
经单因素分析及调整与年龄、体重指数、不孕类型、基础性激素水平、促排卵方案、Gn用量、胚胎质量等混杂因素后的多因素相关性分析,结果显示妊娠早期T值改变与妊娠期并发症具有相关性,妊娠前后T增长倍数的升高是妊娠期并发症的风险因素[aOR1.103,95%CI(1.005,1.211),P<0.05],但未发现其与早期阴道流血、流产、早产相关(P>0.05)(表3)。

表3 T值改变与妊娠的多因素相关性分析
注:*P<0.05
讨 论
在IVF/ICSI-ET过程中,促性腺激素(Gn)的使用,使体内雌二醇超生理剂量的增加,移植患者还会在取卵后补充一定剂量的外源性雌、孕激素,根据性激素代谢组学原理,这些激素水平的改变是否会导致妊娠后母体性激素的改变,以及其改变与妊娠结局是否相关都值得深入探讨。但以往研究大多是探索雌、孕激素与妊娠的相关性,对雄激素的研究则较少。本研究主要分析IVF/ICSI-ET妊娠后雄激素的变化,研究对象全部为鲜胚移植后单胎妊娠者,避免了由于治疗方案的不同造成统计偏差。
女性体内的雄激素主要来源卵巢和肾上腺。妊娠后母体内T水平增加,这对维持正常妊娠有重要作用。研究表明经控制性超促排卵过程中,随着E2水平的升高,卵巢来源的游离T及总T均增加[1],且妊娠后母体内T水平增长幅度显著高于自然妊娠者[2-4]。妊娠后母体T值增高对妊娠结局影响,以及高T水平对子代的影响是目前的热点问题[5-8]。但以往这些研究都是基于妊娠后母体T值或妊娠前基础T值的单个横断面研究,对于妊娠后母体T值的正常增长范围尚无统一界限。与以往研究不同,本研究是计算妊娠前后T值的增长倍数,探索妊娠前后T值的变化对妊娠的影响,包括对早期妊娠阴道出血、流产、早产及妊娠期并发症的影响,形成自身的纵向比较。
经IVF/ICSI-ET治疗妊娠患者,早期阴道出血是最常见的妊娠早期并发症,大多发生在移植后2个月内。因妊娠12周后的阴道出血多与胎盘位置低下、胎盘早剥、胎盘边缘血窦破裂、前置血管等胎盘因素有关,故不在本研究讨论范围中。本研究早期阴道出血率及流产率均低于报道的发生率[9],因为本研究中排除了不良妊娠如胚胎停育、异位妊娠等。有研究报道一定量的雄激素可改善子宫内膜容受性,促进胚胎着床,并维持妊娠[10],但高雄激素血症患者自然流产率增加[11]。但也有研究显示不孕症患者行IVF/ICSI-ET治疗时,基础T水平对卵巢功能及卵巢反应性具有预测价值,但与流产率无相关性[12],基础及周期T水平只影响其中的某些参数,对妊娠结局并无影响[13],或者可能因为孕周的不同而有不同的结论[14]。本研究亦未发现鲜胚移植妊娠前后T值增长倍数与早期阴道出血及流产有相关性。
Carlsen等[6]研究报道孕期血清雄激素水平升高会增加妊娠期高血压疾病的发病风险[6]。妊娠晚期母体血清雄激素水平增高还会增加子痫前期的发生率[15-16]。作用机制可能与肾素-血管紧张素的高反应性有关[17]。研究还显示,妊娠期母体血清雄激素异常升高与妊娠期糖尿病的发生有相关性[18-19]。本研究将妊娠期高血压、妊娠期糖尿病、ICP等统称为妊娠期并发症,研究妊娠前后T值变化与其相关性。结果发现随着妊娠前后T值增长倍数的增加,妊娠期并发症的发生率上升,提示促排卵后T值超生理剂量增长可能是鲜胚移植妊娠期并发症增加的一种风险因素。其作用机制尚待明确,可能是通过代谢组学方面改变性激素的代谢,或从基因水平调节妊娠期性激素水平的平衡。
随着人类辅助生殖技术日益成熟,越来越多的不孕症患者解决了生育问题。但外源性药物导致的母体激素环境的改变对妊娠结局有无不良影响,以及子代的安全性问题尚未完全明朗。不断改进治疗方案、探索更接近自然妊娠的助孕方法将是我们不断努力的方向。
