产后出血致不良后果医疗损害司法鉴定分析
2019-09-25陈传香陈莉坚李丽增于清洁王慧君徐静涛
陈传香,陈莉坚,李丽增,于清洁,龙 玲,王慧君,徐静涛
(1.南方医科大学司法鉴定中心,广东 广州 510515;2.大连市中级人民法院,辽宁 大连 116012)
《产后出血预防与处理指南(2014年版)》(以下简称《指南》)将产后出血(postpartum hemorrhage,PHH)定义为是指胎儿娩出后24小时内阴道分娩者出血量≥500mL、剖宫产分娩者出血量≥1000mL[1]。2014年《全国妇幼卫生监测报告》指出,虽然2000—2012年我国孕产妇主要死因构成比中,产科出血的发生率呈下降趋势,但是其死因构成比仍占约28%,迄今为止仍然是导致我国乃至全球孕产妇死亡的首要原因。目前普遍认为引起产后出血的原因主要有宫缩乏力、产道损伤、胎盘因素和凝血功能障碍,其中宫缩乏力最为常见,占70%~90%。但是,这四大原因并非单独发生,它们可以合并存在,也可以互为因果,而且每种原因又有各种病因及高危因素。诊断产后出血的关键是正确测量和估计失血量,然而错误低估失血量在临床实际上十分常见,因此错失了抢救最佳时机,若合并妊娠期高血压、贫血、脱水或身材矮小等血容量不足的产妇,一旦发生大出血处理极其棘手,甚至导致产妇子宫切除甚至死亡的不良后果,从而引起医疗纠纷[2]。本文收集了本鉴定中心2010—2017年期间受理鉴定的产后出血导致子宫切除或者产妇死亡的不良后果的医疗损害司法鉴定案例15例并进行分析,以《侵权责任法》的视角总结及归纳产后出血致不良后果医疗损害司法鉴定的基本思路,以期为公正评判以产后出血为主要诉求的医疗损害侵权赔偿责任纠纷提出公平合理的专业意见。
1 材料与方法
1.1 材料来源
15例案例选自南方医科大学司法鉴定中心2010年1月—2017年3月间受理的关于产后出血致不良后果的医疗损害司法鉴定案例。所有案例鉴定资料完整,包含委托书、医方及患方陈述意见、病历资料等,部分案例还包括鉴定报告、影像学资料、组织病理学检查报告等。所有案例均召开有相关专业临床专家及司法鉴定人参加、医患双方出席的听证会,鉴定意见均被委托机构采纳。
1.2 方法
遵循医学科学原理和法医学因果关系准则,按照我国现行医疗卫生管理法律、法规、部门规章、通用医疗常规、诊疗规范及《侵权责任法》的相关规定,审查送检病历资料,分别从医院在产前是否尽到注意义务、是否进行充分知情告知、预防措施是否到位、对失血量的预测和估计是否正确、产后出血抢救是否及时规范等方面分析产后出血致不良后果医疗纠纷案件诊疗行为是否存在过失,过失与不良后果是否存在因果关系以及参与度大小。
1.3 医疗过失行为与损害后果之间因果关系的判定原则
医疗损害过错参与度,是指医疗过失行为与疾病共同存在的情况下,医疗过错(失)行为在损害后果与损害责任中所占的比例。本文参照《法医临床司法鉴定实务》第十一章第四节医疗过失行为与损害后果关系的判定原则,将医疗行为在损害后果中的原因力大小分为:医疗行为直接导致不良后果(原因力100%),主要由医疗行为导致的不良后果(原因力75%),医疗行为与其他原因共同导致(原因力50%),医疗行为属于次要原因(原因力25%),不良后果与医疗过失没有关系(原因力0)五种情况[3]。
2 结果
2.1 产后出血的高危因素
本中心从2010年1月—2017年3月共受理鉴定妇产科相关医疗损害司法鉴定案件74例,其中以产后出血或以合并产后出血为主要诉求的15例,占20.27%。15例产后出血的医疗损害司法鉴定中,孕产妇分娩年龄21~38岁,平均分娩年龄31.6岁;分娩孕周33~42周,平均分娩孕周38.2周,其中早产4例;初产妇7例,经产妇8例,多胎妊娠 2例;剖宫产9例,自然分娩4例,死胎引产2例,产钳助产1例,其中1例双胎妊娠为1胎自然分娩1胎剖宫产;新生儿体重≥4000g有2例,<4000g有13例。妊娠合并瘢痕子宫2例,合并地中海贫血2例,妊娠合并hellp综合征1例,诊断为子痫前期4例。此次妊娠发生胎盘早剥2例,前置胎盘2例,胎盘植入1例(表1)。
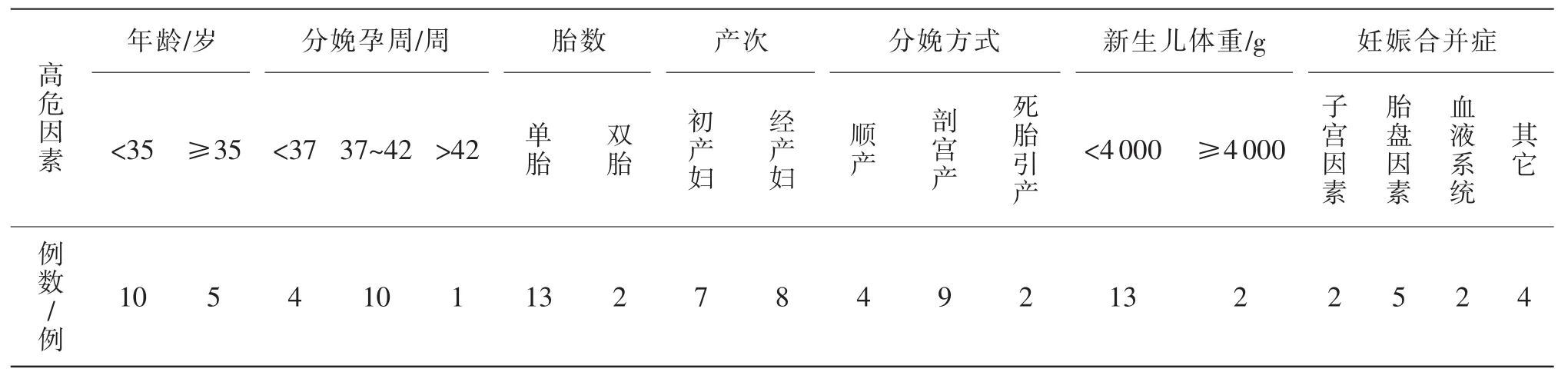
表1 15例案例高危因素情况表
2.2 产后失血量、出血原因及孕母结局
15例案例中,出血量均没有较确切的计算,其中出血量最多达4600mL;自然分娩产妇中,3例出血量均在2000mL以上的,1例出血量不详;剖宫产产妇中,出血量 500~1 000 mL 1 例,1 000~2 000 mL 1例,2000mL以上的5例,1例出血量不详;双胎妊娠中,剖宫产的出血量1 000 mL以上,1胎自然分娩1胎剖宫产的出血量大于2000mL;死胎引产中,1 例出血量为 500~1000mL,1 例不详(表 2)。
15例产妇产后出血主要原因中,宫缩乏力局首位,共11例,占67%;2例是由于羊水栓塞导致DIC出血,1例为胎盘因素,1例为凝血功能障碍。15例产妇中,13例并发有失血性休克,13例并发DIC,2例发生羊水栓塞,1例发生血栓栓塞。15例产妇最后结局,次全子宫切除2例,全子宫切除6例,死亡7例,其中4例子宫切除后死亡(表2)。
2.3 医院处理及过错(失)行为
15例产后出血案例中,在被告的16家医院中,5家医院属于一级及以下(包括未评级),8家属于二级医院,2家属于三级医院,其中有一家医院未评级的民营机构被告两次。在患方提出医院资质质疑中,3家医院存在超范围执业、违规收治高危妊娠产妇。在合并高危因素的情况下,8例存在对高危因素关注不足,5例备血不足。在发生产后出血,5例对产后出血量估计不足,9例输血不及时,2例转诊到上级医院不及时,延误抢救。1例与死胎引产方法及用药不当有关。医疗过错行为与损害后果之间因果关系判定结果,认为医疗损害为主要原因的有5家,共同原因的有3家,次要原因的有7家,无因果关系的2家(表3)。

表2 15例案例产后失血量、出血原因及孕母结局情况表

表3 15例案例医院级别及医疗过错原因力大小情况表
3 讨论
3.1 是否尽到注意义务
《侵权责任法》第五十七条规定,医务人员在诊疗活动中未尽到与当时的医疗水平相应的诊疗义务,造成患者损害的,医疗机构应当承担赔偿责任。根据《侵权责任法》的规定,在法律框架下判定医疗行为是否存在过错的标准是医务人员是否尽到相应的注意义务或称诊疗义务。未尽到注意义务是医疗损害鉴定案件中,医方最常见的医疗过错。产后出血属于常见且严重的分娩期并发症,是我国产妇死亡原因的首位。《指南》中描述,所有产妇均有发生产后出血的可能,但有一种或多种高危因素者更易发生[1]。产后出血的四大主要原因包括宫缩乏力、产道损伤、胎盘因素和凝血功能障碍,任何影响这四者的因素都可能是导致产后出血的高危因素,而且这些因素并不是互相独立,它们之间可以相互影响[4]。
本文15例产妇中,宫缩乏力所致的产后出血比率最高,影响产后子宫收缩的高危因素中,高龄、多次妊娠、多胎妊娠、巨大胎儿、羊水过多、瘢痕子宫、子宫畸形、前置胎盘、胎盘早剥等都需要在分娩前给予高度关注。本文15例案件中,有10例产后出血是由于子宫收缩乏力引起,其中有6例合并有常见的高危因素,但是未引起医院足够关注,均存在对高危孕妇产后出血缺乏有效的预防和治疗的过失。胎盘剥离不全、胎盘嵌顿、胎盘粘连、胎盘植入、胎盘残留等胎盘原因导致产后出血的常见高危因素。本文中有1例是由于产前未发现胎盘植入,分娩时由于胎盘粘连创面出血从而引起产后出血。该例产妇曾有胎盘粘连史,但医生并未引起足够重视。凝血功能障碍常见高危因素包括血小板减少性紫癜、再生障碍性贫血、重症肝炎、血友病等,本文案例中,有1例存在漏诊,未能及时发现凝血功能障碍和肝功能异常的过失。产道损伤常见的高危因素有宫缩过强、急产、操作不当、产道血肿等,本文中没有主要因产道损伤引起的产后出血。在临床中,除了合并有产后出血高危因素的孕妇需要引起临床医生的高度关注及积极准备,对于即使是没有合并并发症的产妇,也有发生产后出血的风险,同样值得引起重视;或未达到产后出血的诊断标准的产妇,也可能会出现严重的病理、生理改变[2]。但是临床上往往会忽视这类看似正常的产妇。若在产妇分娩时,严密观察、注意及时应用宫缩剂及充分备血等,有机会避免产后出血所造成的失血性休克、DIC等从而导致子宫切除甚至产妇死亡等不良后果[5]。因此,对产后出血一定要树立预防为主的思想。
3.2 预防措施是否到位
《指南》中提出,对于产后出血的预防,要加强个体产前保健,产前积极治疗基础疾病,临床充分认识产后出血高危因素。预防措施是否到位,可能成为切断产妇发生产后出血的某个中间环节的关键,直接影响的产妇的结局。上文所提到的高危因素,都可成为医生采取预防措施的提示。对于高危孕妇要严格执行三级转诊制度,没有救治条件的医院要意识到在分娩前转诊到有输血和抢救条件的医院。
本文15例案件中,有5家医院属于一级及以下(包括未评级)医院,其中1家未评级的民营医院还因相似的原因被起诉两次。其中3例案件,患方对医方的资质提出质疑,1家是一级医院,原告产妇合并多次妊娠、胎盘早剥、重度子痫前期,另2家医院未评级,其原告产妇合并疤痕子宫、前置胎盘、羊水过多、巨大胎儿等高危因素。因此,专家认为这两家医院均存在超范围执业、违规收治高危妊娠产妇。其中还有2家一级医院,在救治过程中,没有及时转诊的有救治条件的医院。除了转诊不及时之外,《指南》中也提出,阴道试产孕妇,如果合并产后出血高危因素,应该备血;所有剖宫产孕妇,都必须于术前常规备红细胞悬液2U,如果合并产后出血高危因素,则应根据病情增加备血量。在本文案例中,有6例存在产前未积极备血的过错(失)。在听证会过程中了解到,其中一家医院从血站取血需约50min时间,严重耽误了抢救时机。同时,循证医学研究表明,第三产程预防性应用缩宫素,可有效降低产后出血和发生产后出血的风险[2]。产后2h是产后出血的高危时期,对于合并高危因素的产妇,高危时期要延长至产后4h,应密切观察子宫收缩情况及出血量变化。这些预防及关注措施,可降低产后出血发生的风险或者提高抢救的成功率,都可能成为医方没有尽到该有的注意义务的过失,应引起临床医生,特别是一些基层医院和私立医院的高度重视。
3.3 对失血量的估算是否正确
对失血量正确的估算,是诊断产后出血的关键,也是进行及时抢救的关键。但是,临床上低估产后出血量问题十分突出,特别是缓慢而持续少量的出血容易被忽略。失血量估算的方法常用的有称重法或容积法;监测生命体征、尿量和个体精神;休克指数法;Hb水平测定法[6]。而由于孕期的血容量可增加30%~50%,因此,当孕产妇表现出生命体征窘迫现象时,个体已经处于十分危险的状态。本文15例产妇中,13例并发有失血性休克,其中有5例存在对出血量的估计严重不足,根据产妇临床表现,远超过护理记录单上记录的出血量。本文中的案例,医方对产妇产后出血的观察多是通过计算阴道出血量及生命体征的变化,而未能给予查血常规、凝血功能,没有对血红蛋白变化进行监测,不能全面、准确反应患者失血程度。对出血估计不足,直接影响后续抢救措施方式选择正确与否及备血、输血、转诊是否及时。
3.4 抢救是否及时、规范
产后出血的处理原则是针对出血原因,迅速止血,补充血容量,纠正失血性休克,防治感染。在寻找出血原因的同时进行一般处理。本文15例案件中,10例是由于宫缩乏力引起的产后出血。宫缩乏力引起的产后出血治疗的原则是先简单、后复杂,先无创,后有创。分别是按摩子宫、应用宫缩剂、宫腔纱条填塞法、结扎盆腔血管、髂内动脉或子宫动脉栓塞、切除子宫[7]。在发生产后出血后予以使用宫缩剂、持续按摩子宫及纱条填塞均无法止血,属于难治性产后出血[8]。难治性出血往往止血困难,在经积极保守抢救治疗无效,出血难以控制,危及产妇生命时,应当机立断行子宫切除术以挽救患者生命,如发展到出现难治性休克、DIC甚至出现全身多器官功能衰竭时,再行子宫切除,很难挽救患者生命,因此及时判断把握手术时机尤为重要。本文的10例案例中,9例采取了子宫切除术,其中有1例子宫切除不及时构成医疗侵权,而有1例是由于子宫切除不当构成医疗侵权。目前对于出血量达到多少应考虑切除子宫并无标准,因此,子宫切除要根据具体情况因人而异。
除止血外,输血是抢救产后出血、补充血容量,改善凝血的重要措施,在发生产后出血后应立即启动输血预案。本文案例中,有9例存在输血不及时的过失。在一些偏远落后地区,输血问题与当地血源紧张,血源供应管理限制有关,血源困难也是目前社会普遍存在的一个现状,因此,在认定输血不及时过失时,客观因素也是影响输血滞后需考虑的原因。此外,本文中也存在2例抢救时由于技术水平有限,转诊上级医院不及时的过错(失)。抗休克治疗及其他并发症治疗是否及时规范也是考虑医方是否存在过错的因素。
4 结论
产后出血作为产科严重的分娩并发症,也是与产科相关的医疗纠纷常见的主要诉求。在鉴定以产后出血或与产后出血相关致不良后果为主要诉求的医疗损害司法鉴定案件中,可以从医方是否尽到注意义务和充分告知、预防措施是否到位、出血量的估算是否正确及抢救是否及时规范等方面进行分析。这几个方面,其实是一个环环相扣的环节,这也提醒临床医生,在这些累积因子达到发生医疗纠纷程度之前,采取正确有效的方式进行阻断,可避免产妇不良后果及医疗纠纷的发生。同时,由于发生产后出血产妇多合并有高危因素,结合当地医疗水平,并不是所有的高危因素都可以有效预防及避免,因此,在判定医疗损害因果关系时,应同时综合考虑多方面因素,客观评定。
