复旦大学附属中山医院心源性休克VA-ECMO治疗规范(v1.2019)
2019-09-23屠国伟王春生郑吉莉诸杜明
屠国伟,罗 哲*,王春生,刘 岚,郑吉莉,薛 燕,诸杜明,张 颖,李 欣*
1.复旦大学附属中山医院重症医学科,上海 200032 2.复旦大学附属中山医院心脏外科,上海 200032 3.复旦大学附属中山医院护理部,上海 200032
心源性休克是指左心和(或)右心功能不全导致的循环衰竭。心源性休克除了表现为心脏泵功能衰竭,还会出现重要脏器和组织供血严重不足,继而导致缺血、缺氧、代谢障碍,甚至重要脏器损害[1]。对于初始治疗失败的顽固性心源性休克,机械循环辅助可以提供血流动力学支持[2-3]。近年来,静脉-动脉体外膜肺氧合(veno-arterial extracorporeal membrane oxygenation,VA-ECMO)作为体外生命支持技术,在心源性休克中凸显出重要的治疗价值[4-7]。复旦大学附属中山医院组建的由重症医学科、心脏外科、呼吸科、护理部、麻醉科等组成的多学科ECMO团队在VA-ECMO用于心源性休克患者的治疗方面积累了丰富的经验。本团队参考国内外的最新指南[8-9],根据我院ECMO团队近3年的临床经验,制定“复旦大学附属中山医院心源性休克VA-ECMO治疗规范”。本规范以加强对本中心心源性休克患者的同质化管理为目的,同时向同行分享本中心的经验。
1 心源性休克的诊断
1.1 持续性低血压 收缩压(systolic blood pressure, SBP)<90 mmHg(1 mmHg=0.133 kPa)或平均动脉压(mean arterial pressure, MAP)低于基线水平≥30 mmHg或需要使用升压药物。
1.2 器官低灌注(至少1项) 精神状态改变,皮肤湿冷,少尿,呼吸窘迫,血乳酸水平大于2 mmol/L。
1.3 血流动力学参数 心脏指数(cardiac index, CI)显著降低,存在肺淤血或左心室充盈压升高。无循环支持情况下CI低于1.8 L·min-1·m-2;有循环支持情况下CI低于2.2 L·min-1·m-2。
2 VA-ECMO治疗的目的
心脏恢复的过渡治疗(bridge to recovery, BTR);心脏移植的过渡治疗 (bridge to transplantation, BTT);其他循环辅助装置的过渡治疗(bridge to bridge,BTB);决策前的过渡治疗(bridge to decision,BTD)。
3 VA-ECMO治疗时机的选择
根据Interagency Registry for Mechanically Assisted Circulatory Support (INTERMACS)分型,对于INTERMACS Ⅰ型或Ⅱ型的患者,可考虑VA-ECMO支持[10]。
INTERMACS Ⅰ型:心源性休克,重要脏器和组织存在低灌注(如患者存在意识障碍、尿量小于0.5 mL·kg-1·h-1或难以纠正的代谢性酸中毒等)。INTERMACS Ⅱ型:在大剂量血管活性药物支持下,血流动力学或生理指标进行性恶化[如SBP小于90 mmHg或MAP小于60 mmHg、左房压或肺毛细血管楔压(pulmonary capillary wedge pressure, PCWP)大于20 mmHg或CI小于1.8 L·min-1·m-2等)。
4 VA-ECMO的禁忌证
不可逆的心、肺病变,同时没有心脏移植和安装心室辅助装置的可能。颅内出血。不可逆的中枢神经系统损伤。长时间的心肺复苏,尤其是不确切的心肺复苏。终末期多器官功能衰竭。
5 VA-ECMO建立路径
5.1 股静脉-股动脉插管 该路径是VA-ECMO最常用的血管通路,较其他路径体表解剖定位简单,而且周围没有毗邻的重要血管、神经、脏器,可通过外科切开或经皮穿刺(常规超声引导)建立[11]。该路径具有快速、微创的优势。
5.2 股静脉-腋动脉插管 在股动脉插管失败或不适合股动脉插管的情况下(如合并主动脉瘤或主动脉夹层),可以选择股静脉-腋动脉插管。该路径也适用于股静脉-股动脉插管后出现Harlequin综合征(南北综合征)的补救策略,能明显改善上半身的缺氧状态。这种插管模式需要相对复杂的外科操作,可能导致出血或上肢神经损伤,需由专业的心脏外科或血管外科医师协助插管[12](图1)。
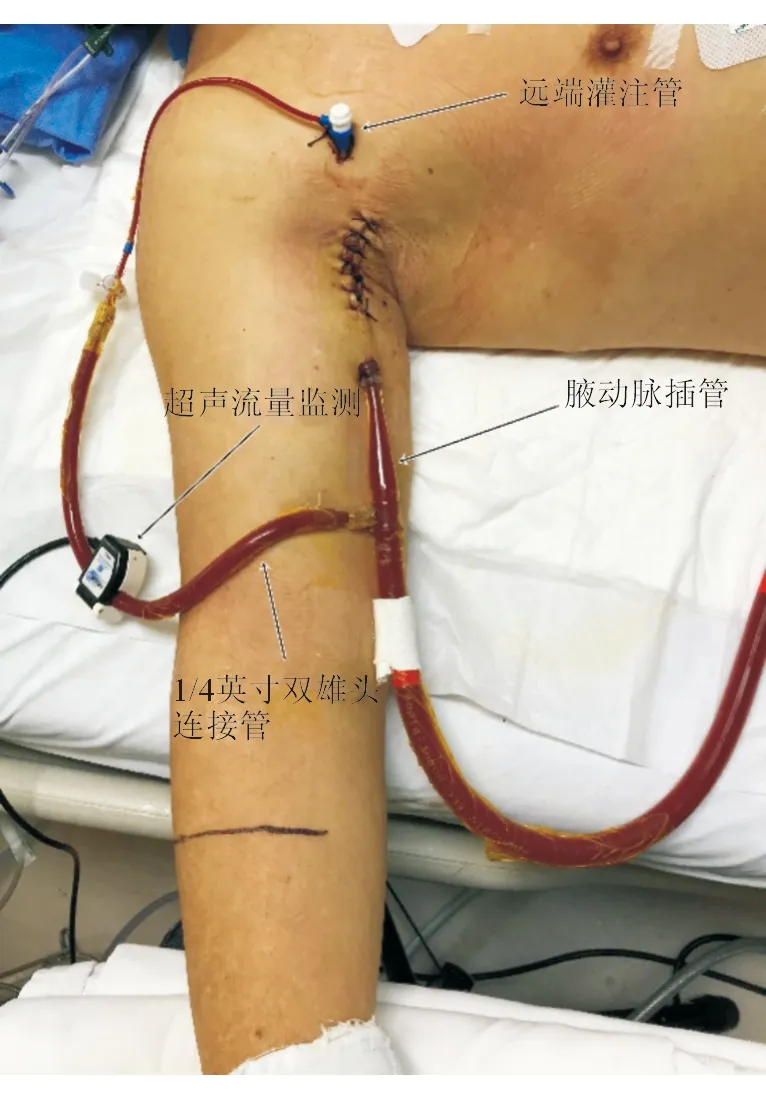
图1 腋动脉插管及远端灌注管的建立图示
5.3 理想的插管部位 VA-ECMO静脉插管尖端的理想位置是右房中部。该位置能够充分引流来自上腔静脉和下腔静脉的血液,为机体提供稳定的循环支持。本中心常规采用胸片结合经胸超声(必要时经食管超声)定位静脉插管的尖端位置。在成人中,股动脉插管尖端一般放置于髂动脉位置。
5.4 动脉远端灌注管的建立 本中心常规使用Cordis 8F鞘管与1/4 inch双雄头连接管,从动脉插管建立侧支,提供远端肢体的灌注。常规使用超声流量监测仪持续监测侧支血流量。侧支血流量大于150 mL/min可满足远端肢体的灌注。注意在ECMO撤机(流量减量)的过程中,动脉侧支流量也会随之下降。
5.5 心脏手术中无法脱离体外循环时的处理 应首先建立VA-ECMO,待ECMO流量大于3 L/min后停止体外循环,合理补充血容量;拔除体外循环插管后,给予鱼精蛋白中和肝素(1∶1)。
6 血流动力学管理
6.1 组织灌注 人体的净氧合状态是由机体和VA-ECMO两个系统的氧合和氧输送功能共同决定的。氧输送=(自身心输出量×自身动脉血氧含量)+(ECMO流量×膜肺动脉血氧含量)。目前VA-ECMO中最常选择股动脉插管。当心功能较差(有或无良好的肺功能)时,两个系统的血流汇合平面更靠近主动脉根部,主要由逆行的ECMO血流为主动脉弓部血管提供富氧血,以确保冠脉和脑循环氧供充足。心肌功能的恢复会使汇合平面沿着主动脉向远处推进,逐步由自身心输出量来提供冠脉和脑循环灌注。因此,在股动脉插管时,应常规监测右上肢的氧饱和度和动脉血气。动脉血乳酸是反映组织缺血缺氧、疾病严重程度的重要指标,也是预后不良的标志,动态关注乳酸变化对VA-ECMO患者的治疗具有重要意义[13]。
6.2 流 量 流量是VA-ECMO患者血流动力学的基础。ECMO循环回路产生的流量取决于前负荷、回流阻力和离心泵的转速等可调变量,以及套管长度和直径等静态变量。充足的前负荷是VA-ECMO过程中保证足够辅助流量的前提条件。
流量不稳定的常见原因:有效循环血量不足;心包填塞、张力性气胸等机械性阻塞;静脉插管扭结、位置不佳。
6.3 MAP MAP≥60 mmHg作为初始的血压目标,能够保证充足的组织灌注而不引起后负荷过度增加。在MAP的最佳初始目标的基础上,根据患者情况对血压进行滴定式调整[14]。VA-ECMO过程中,患者发生低血压的原因包括镇静剂的血管扩张作用,出血引起的低血容量,以及脓毒症或心内直视手术等导致的血管麻痹等。
6.4 心功能评估 心电图:心电图作为心功能的基本监测项目,在VA-ECMO过程中能够提供心功能变化的信息。观察心电图波形、心率的变化,发现有意义的心律失常及ST-T改变对于VA-ECMO具有重要指导意义。
有创动脉波形:VA-ECMO过程中,有创动脉波形的细微改变能直接反映心脏做功的实际情况。由于患者心脏功能较差,ECMO早期,外周股动脉插管的逆行主动脉血流与左心室射血对抗,可能导致主动脉瓣不能打开,此时动脉搏动波形消失。随着心脏功能逐渐恢复,可以观察到动脉波形脉压逐渐增大的变化。一般认为,如给予低剂量血管活性药物即可维持循环稳定,动脉脉压≥20 mmHg时,提示心脏功能恢复。
心脏超声:心脏超声的观察指标主要有两心室大小、主动脉瓣瓣上流速、室壁运动情况、是否合并瓣膜关闭不全或心包积液等。注意随访心包积液或心包腔内积血情况,避免其在特殊情况下引起心包填塞。
血流动力学和心室功能评估方面:(1)前负荷主要监测心腔大小,测量收缩期和舒张期容积变化,以确保心室充分排空;(2)后负荷重点关注主动脉瓣开放状态和左心扩张及心腔内血流瘀滞的程度;(3)心脏收缩和舒张功能:左心射血分数、右心三尖瓣环收缩期位移(TAPSE)、心肌运动是否协调;(4)VA-ECMO撤机阶段:通过逐渐下调ECMO流量,连续监测双心室功能参数。
7 抗凝管理
VA-ECMO过程中常规使用普通肝素抗凝。在置管过程中,置入导丝后,快速静脉注射负荷剂量肝素(1 mg/kg)。ECMO运转过程中,持续静脉泵注肝素抗凝,根据激活全血凝固时间(active clotting time, ACT)和活化部分凝血活酶时间(activated partial thromboplastin time,APTT)监测抗凝强度[15]。
低出血风险患者:维持ACT 180~200 s或APTT 50~80 s(或基础值的1.5倍)。
高出血风险患者:维持VA-ECMO流量大于3 L/min,维持ACT 160 s 或 APTT 45~60 s,必要时行血栓弹力图监测。
活动性出血患者:维持VA-ECMO流量大于3 L/min,暂停肝素抗凝,密切监测ACT和APTT。
8 综合管理
8.1 神经系统管理 实施每日唤醒计划。应用格拉斯哥昏迷评分法评估患者的意识状态;进行简单的神经系统体格检查。常规进行脑氧饱和度监测,脑氧饱和度低于50%或较基础值下降超过20%时,提示存在脑缺血或缺氧可能
8.2 机械通气管理 采用肺保护性通气策略,使初始潮气量 6 mL/kg,呼气末正压(positive end-expiratory pressure, PEEP) 5~10 cm H2O(1 cm H2O=0.098 kPa),呼吸频率(RR) 10~12次/min。
对以右心室衰竭为主的患者行VA-ECMO,可维持低PEEP水平。
对于左心功能不全的患者,正压通气有助于降低前负荷和后负荷。
8.3 肾功能管理 ECMO患者启动肾脏替代治疗指征参考其他危重症急性肾损伤。根据患者不同需求合理选择治疗方式和剂量。
当治疗目的侧重于肾脏替代及纠正水、电解质紊乱时,可考虑静脉-静脉血液透析(CVVHD)或连续静脉-静脉血液透析滤过(CVVHDF)模式,采取较小的治疗剂量。
当治疗目的侧重于肾脏替代及清除炎性介质时,选择连续静脉-静脉血液滤过(CVVH)模式,采取较大治疗剂量。
8.4 消化系统管理 常规应用质子泵抑制剂预防消化道出血。
在血流动力学稳定后24~48 h启动肠内营养,必要时给予促胃肠动力药及缓泻剂。
ECMO患者易并发肝功能不全,须密切随访肝功能。
8.5 血液系统管理 维持血红蛋白>100 g/L。血小板低于50×109/L且出血风险较大时,输注血小板。
8.6 镇静镇痛 虽然清醒状态下ECMO是可行的,但对于大部分ECMO患者仍需要镇痛镇静。原则是以镇痛为基础,在充分镇痛的基础上进行镇静。

9 并发症的预防和处理
VA-ECMO过程中主要并发症及处理见表1。
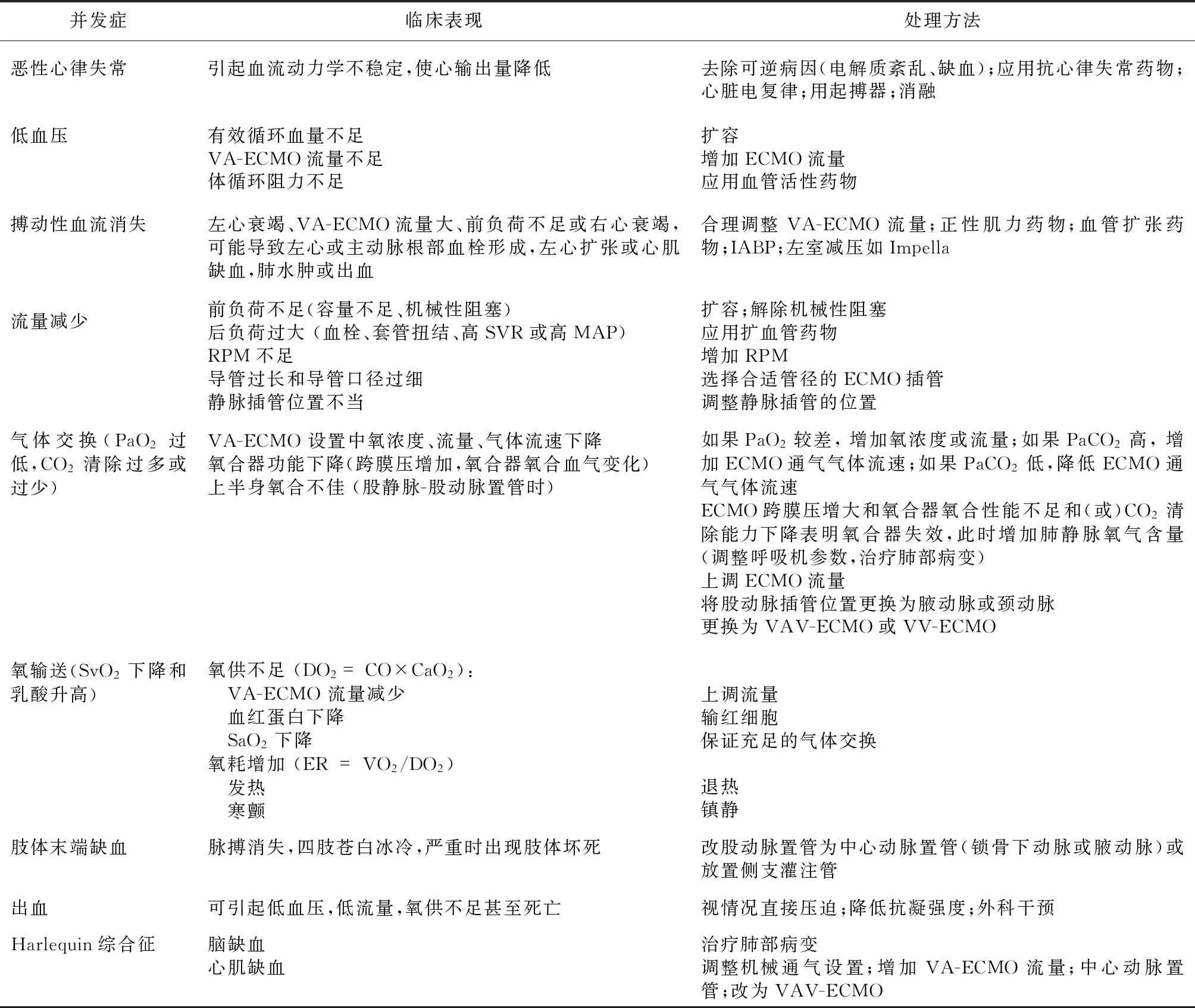
表1 VA-ECMO并发症的管理要点及并发症应对策略
9.1 管路相关的并发症 血栓可能出现在管路的任何部位,产生严重不良后果时(如影响ECMO正常运行、出现血管栓塞、严重凝血、血小板和凝血因子快速消耗等),应更换整套ECMO装置。该类并发症应以预防为主,如定期使用高亮度光源检查ECMO管路,尽早发现可能的血栓形成,动态监测ACT、APTT和D-二聚体,完善抗凝治疗等。
气体栓塞与离心泵产生的负压有关。引血端与离心泵之间存在较大负压,操作不当(如错误开放负压段管路)可使大量气体进入管路,引起气体栓塞。此时,应立即停止ECMO转流,排尽静脉管路内的空气并恢复静脉端管路的密闭性后再重启ECMO转流。此外,应定期检查ECMO管路,监测静脉端压力,避免过度负压。
9.2 操作相关并发症 由于解剖因素(解剖异常、手术操作过后、病态肥胖、目标血管管径较细等)及临床状况(心跳骤停、动脉无搏动或搏动较弱、大剂量血管活性药物引起血管痉挛等),ECMO置管困难常见。经皮穿刺时穿透血管可以引起大出血,也可形成动静脉内瘘或假性动脉瘤。置入导引钢丝和破皮也可能引起动脉夹层,或将管路引入错误位置导致血流不畅。
下肢缺血是股动脉置管时的常见并发症,可能的原因为插管口径选择不当、置管后管路阻塞、非搏动血流、全身情况或药物引起的外周血管收缩、静脉血流瘀滞等[12]。应密切监测下肢动脉(如足背动脉、胫后动脉)搏动,观察肢端皮色、皮温的变化,同时可借助超声技术测量下肢动脉血流。对于有意识的患者,可定期询问有无肢端感觉异常,如痛觉消失等。本中心常规使用Cordis 8F鞘管建立动脉侧支,提供远端肢体灌注。
10 VA-ECMO的撤离
10.1 撤离时机 VA-ECMO的撤离需满足以下条件:原发疾病控制良好或导致病情恶化的诱因已去除;组织灌注良好;血流动力学稳定;呼吸功能良好;在逐渐降低流量支持的情况下,血流动力学和呼吸指标满意,内环境稳定,心超下无左、右心扩大,心室收缩活动无变化,左室流出道速度时间积分(VTI)大于10 cm。
10.2 撤离步骤 根据患者血流动力学和呼吸情况,决定撤除ECMO。每6 h降低ECMO流量0.5 L/min,流量降至1.5 L/min后,夹闭动静脉管道,停止ECMO支持;血流动力学波动时,需加用正性肌力药物如肾上腺素或多巴酚丁胺。先拔出静脉插管,再拔出动脉插管和下肢灌注插管。修复血管,确切止血。缝合皮肤伤口,覆盖无菌敷料。
ECMO管路内残血可直接转移入枸橼酸抗凝血袋并再回输,禁忌直接回输入人体。不常规使用鱼精蛋白中和肝素,必要时可酌情给药中和。
11 VA-ECMO的护理
11.1 安装前准备 保证床单位有足够的空间摆放设备;使ECMO相关设备处于有效制动状态;ECMO及其附属配件的电源确切、安全;空氧混合器和氧源连接无误;准备手摇柄和管道钳;确保抢救物品和药瓶准备妥当;ECMO各报警功能均处于开启状态。
11.2 基础护理 加强皮肤保护,对于易发生压力性损伤的高危患者采取预防性保护措施;置管后注意患者手术创面及插管处皮肤保护,观察有无渗血;观察插管侧肢体的皮肤颜色、皮温和远端动脉搏动;观察头面部有无肿胀;观察胃管引流液的量、色、质;心理护理和必要的约束。
11.3 管道护理 妥善固定导管,注意观察有无导管抖动;ECMO整个环路有无牵拉打折、是否张力过高;设置防护栏和警戒线(图2)。
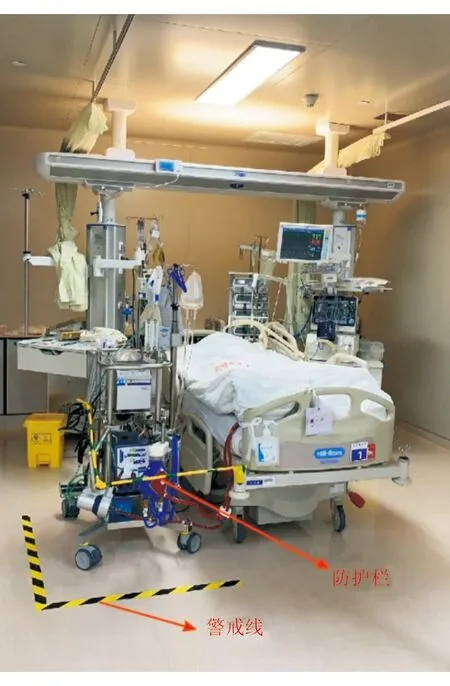
图2 ECMO设备的防护栏和警戒线
11.4 感染预防 注意无菌操作,每日口腔护理,预防呼吸机相关性肺损伤;插管部位每日皮肤消毒及更换敷料,如有外渗、污染,及时更换;跟踪各项培养结果。
11.5 护理记录 记录ECMO相关参数:转速、流量、氧浓度、ACT、APTT、肝素剂量等。记录机械通气相关参数:潮气量、呼吸频率、吸氧浓度、气道压力等。记录患者治疗相关信息:血管活性药物剂量、出入水量等。记录患者生命体征。记录血流动力学参数。
