机械取栓术中平板CT高密度征出血转化及预后的影响因素分析
2019-08-28邢鹏飞沈红健李子付张磊张洪剑杨鹏飞张永巍刘建民
邢鹏飞 沈红健 李子付 张磊 张洪剑 杨鹏飞 张永巍 刘建民
目前,机械取栓被认为是治疗大血管闭塞的急性缺血性卒中最有效的方法,因其可改善患者的临床预后而得到国内外指南的推荐[1-2]。然而,机械取栓术中并发症(如出血转化等)会限制手术进程及围手术期药物的使用,并可能影响预后。急性缺血性卒中机械取栓术中发生症状性颅内出血及无症状性颅内出血的比例分别为2.0%~11.2%和13.4%~42.9%[3]。有研究显示,双源CT平扫定量测量碘外渗可预测机械取栓术中出血并发症[4],但因其对设备要求高而难以普及推广。DSA机自带的平板CT扫描可在术中实时监测,便于及时发现术中严重不良事件(如出血等)。有研究表明,平板CT对于多层螺旋CT明确提示颅内血肿的阳性检测率可达93.3%[5]。颅内出血在普通CT平扫中的CT值为60~90 HU;而平板CT不能测量CT值,有关其高密度征与出血相关性的研究报道较少。平板CT高密度征是否表明已经发生出血转化对于伴有大血管闭塞的急性缺血性卒中机械取栓操作尤为重要,尤其当闭塞血管未再通时。因此,笔者旨在分析机械取栓术中平板CT高密度征与出血转化及临床预后的关系,为神经介入医师取栓操作及预后判定提供参考。
1 对象与方法
1.1 对象
回顾性连续纳入2013年9月至2018年3月海军军医大学第一附属医院行机械取栓治疗的大血管闭塞急性缺血性卒中患者244例,其中男152例,女92例;年龄26~88岁,平均(66±11)岁;术前美国国立卫生研究院卒中量表(NIHSS)评分1~35分,中位分值为18(12,23)分;后循环病变64例;桥接治疗(静脉溶栓联合机械取栓)85例,直接机械取栓159例。根据平板CT扫描显示是否存在高密度征,分为高密度征组及非高密度征组。高密度征组71例,其中男40例,女31例;年龄34~88岁,平均(67±10)岁;术前NIHSS评分4~31分,中位分值20(15,23)分。非高密度征组173例,其中男112例,女61例;年龄26~86岁,平均(66±12)岁;术前NIHSS评分1~35分,中位分值17(10,22)分。两组性别、年龄的差异均无统计学意义(均P>0.05);高密度征组术前NIHSS评分高于非高密度征组,差异有统计学意义(P<0.05)。本研究方案经医院医学伦理委员会审批通过,患者或其家属均签署了知情同意书。
1.2 纳入及排除标准
1.2.1纳入标准:(1)发病8 h内的急性前循环缺血性卒中及发病12 h内的急性后循环缺血性卒中;(2)年龄大于18周岁;(3)经DSA检查明确存在单一、多发或串联颅内大血管闭塞,包括颈内动脉、大脑中动脉M1或M2段、大脑前动脉A1或A2段、椎-基底动脉闭塞;(4)术中行平板CT扫描;(5)有术后24 h头部CT和(或)72 h内头部MRI影像学资料;(6)完成了术后90 d改良Rankin量表(mRS)评分。
1.2.2排除标准:(1)无术中平板CT扫描;(2)影像学资料影响对病变特征的判读;(3)临床资料不全,未完成随访。
1.3 研究及评价方法
1.3.1研究方法:(1)记录并分析两组患者基线资料(性别、年龄、术前NIHSS评分)、临床资料[桥接治疗、闭塞部位、血管再通达改良脑梗死溶栓(modified thrombolysis in cerebral infarction,mTICI)分级2b~3级、术后90 d良好预后、出血转化、死亡率]的组间差异;(2)对术中平板CT高密度征的分布特点进行分析;(3)对高密度征组中发生出血转化以及预后良好分别进行单因素及多因素分析,评价出血转化及预后良好的影响因素。高密度征组单因素二分类标准如下,术前NIHSS评分≤22分和>22分[6]、桥接治疗和直接取栓、心源性栓塞和非心源性栓塞、美国介入和放射治疗学会侧支循环分级系统(American society of interventional and therapeutic neuroradiology collateral grading system,ACG)≤1级和>1级[7]、取栓次数≤2次和>2次[8]、发病至开始血管内治疗时间(onset to starting endovascular treatment time,OTT)≤6 h和>6 h[1]。
1.3.2评价方法:(1)平板CT高密度征的界定参照文献[9]标准,即于机械取栓术中行20 s DSA扫描,三维后处理时在责任血管供血区出现异常高密度信号聚集,或沿脑沟、脑回分布且其密度高于周围灰质及白质。(2)高密度征出血转化是指术后24 h普通头部CT扫描提示高密度征持续存在或范围进一步扩大[10-11]。(3)成功再通定义为mTICI分级为2b~3级[12]。(5)90 d mRS评分0~2分表示预后良好,3~6分表示预后不良,其中6分代表死亡。
1.4 统计学分析

2 结果
2.1 基线资料比较
高密度征组术前NIHSS评分高于非高密度征组,组间差异有统计学意义(P<0.05),性别、年龄及OTT的组间差异均无统计学意义(均P>0.05)。见表1。
2.2 临床资料比较
高密度征组颈内动脉末端T形或L形、大脑中动脉M1段的闭塞比例均高于非高密度征组,椎-基底动脉的闭塞比例低于非高密度征组,组间差异均有统计学意义(均P<0.05);高密度征组预后良好率低于非高密度征组,出血转化率及病死率均高于非高密度征组,组间差异均有统计学意义(均P<0.05)。见表2。

表1 两组大血管闭塞急性缺血性卒中患者 的基线资料比较
注:OTT为发病至开始血管内治疗时间,NIHSS为美国国立卫生研究院卒中量表;a为χ2值,b为t值,c为Z值
2.3 高密度征分布及其影像学特征
高密度征发生率为29.1%(71/244),病灶可见1个或多个部位,病灶数共计87个,其构成比分别为尾状核头40.2%、内囊11.5%、外囊23.0%、皮质及皮质下17.2%、距状沟5.7%及脑干2.3%;尾状核头和外囊的出血转化率分别为25.7%、40.0%,内囊、皮质及皮质下、距状沟及脑干发生出血转化占比分别为3/10、2/15、5/5和1/2。87个病灶中具有点征、侧脑室前角受压及距状沟高密度改变的病灶数分别为5、15和5个,出血转化占比分别为5/5、9/15和5/5。见表3及图1。
2.4 高密度征与出血转化的单因素分析
高密度征组出血转化发生率为33.8%(24/71),发生出血转化者中,术前NIHSS评分<22分的比例高于未发生出血转化者,二者差异有统计学意义(P<0.05);在是否发生出血转化间,桥接治疗、心源性栓塞、ACG>1级、取栓≤2次、OTT≤6 h的差异均无统计学意义(均P>0.05)。见表4。
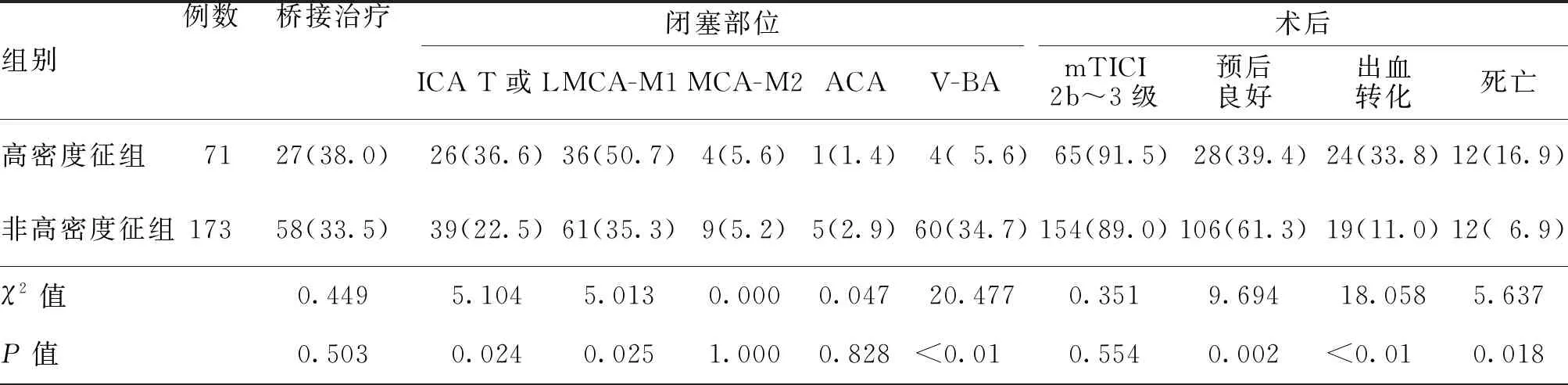
表2 两组大血管闭塞急性缺血性卒中患者临床资料比较[例(%)]
注:桥接治疗为静脉溶栓联合动脉取栓;ICA T或L为颈内动脉末端T形或L形闭塞;MCA-M1为大脑中动脉M1段;MCA-M2为大脑中动脉M2段;ACA为大脑前动脉;V-BA为椎-基底动脉;mTICI为改良脑梗死溶栓
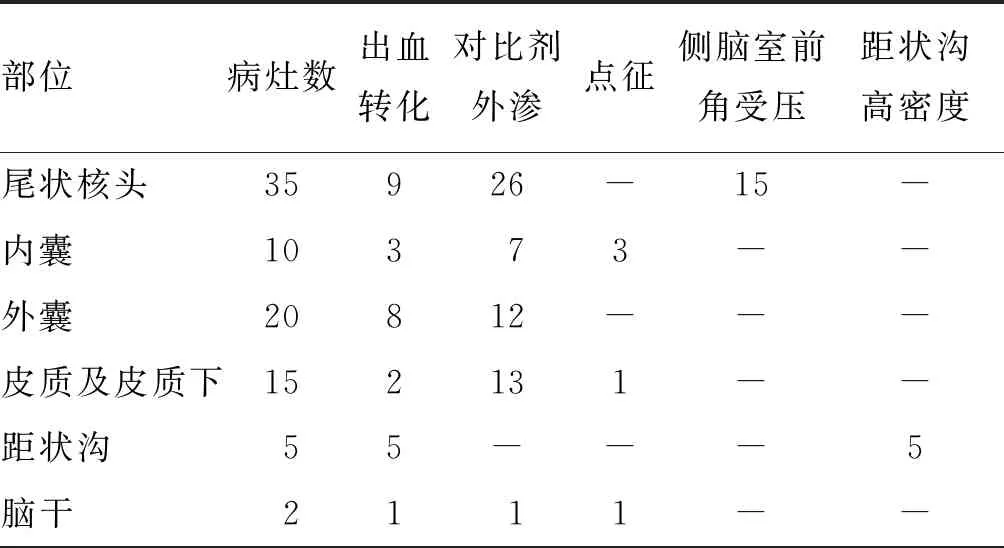
表3 高密度征组平板CT高密度征分布及影像学特征 (病灶总数:87个,单位:个)
注:脑干高密度征见于椎-基底动脉闭塞取栓患者,其余见于前循环大血管闭塞取栓患者;“-”表示无数据
2.5 高密度征与预后良好的单因素分析
高密度征组预后良好者中,桥接治疗的比例高于预后不良者,二者差异有统计学意义(P<0.05);在预后良好与不良之间,术前NIHSS评分≤22分、心源性栓塞、ACG>1级、取栓≤2次、OTT ≤6 h、无出血转化的差异均无统计学意义(均P>0.05)。见表5。
2.6 高密度征患者与出血转化及预后良好的多因素Logistic回归分析
分别以发生出血转化及预后良好为因变量,将单因素结果中P≤0.15的自变量进一步行多因素Logistic回归分析,结果显示,桥接治疗及无出血转化均为90 d预后良好的保护因素(均P<0.05);余自变量与出血转化和预后良好无关(均P>0.05)。见表6。
3 讨论
机械取栓能够提高急性大血管闭塞的血管再通率,改善患者90 d神经功能预后,目前已经成为治疗伴有大血管闭塞的急性缺血性卒中的首选策略[1-2]。出血转化是机械取栓术中常见并发症,其发生率可达47.2%[13]。早期识别出血转化对于指导手术操作及判断临床预后十分重要,尤其当闭塞血管未再通需要进一步手术操作或严重动脉狭窄需急诊支架置入时。由于普通螺旋CT扫描或双源CT平扫无法实现术中定量测量碘外渗等[4],因而DSA机自带的平板CT术中扫描显得尤为重要。研究显示,急性缺血性卒中血管内治疗术中平板CT高密度征的发生率约为23%,其预测出血转化的特异度为88%,高于普通螺旋CT(53%),且其阴性预测值为100%[11]。对于脑实质出血,普通螺旋CT和平板CT的检测率均可高达93.3%;但对于少量脑室内出血、幕下区域出血或血肿面积<1.5 cm2时,平板CT的敏感度低于普通螺旋CT,易致漏诊[5,14-15]。本组患者中,术中平板 CT对闭塞血管支配区的高密度征检出率为29.1%(71/244),其中出血转化率为33.8%(24/71)。根据平板CT中是否存在高密度征分组,显示高密度征组术前NIHSS评分≤22分高于非高密度征组,且以前循环近端大血管闭塞为主(颈内动脉及大脑中动脉M1段),差异均有统计学意义(均P<0.05),表明高密度征组术前神经功能损伤程度重于非高密度征组。进一步对比分析显示,高密度征组机械取栓后出血转化率及病死率均明显高于非高密度征组,良好预后(mRS≤2分)比例明显低于非高密度征组,差异均有统计学意义(均P<0.05),其原因可能与高密度征组术前神经功能损伤程度较重有关,因神经功能障碍程度越重,预后越差[16]。因而,平板CT高密度征可用于评价机械取栓术后的预后转归。
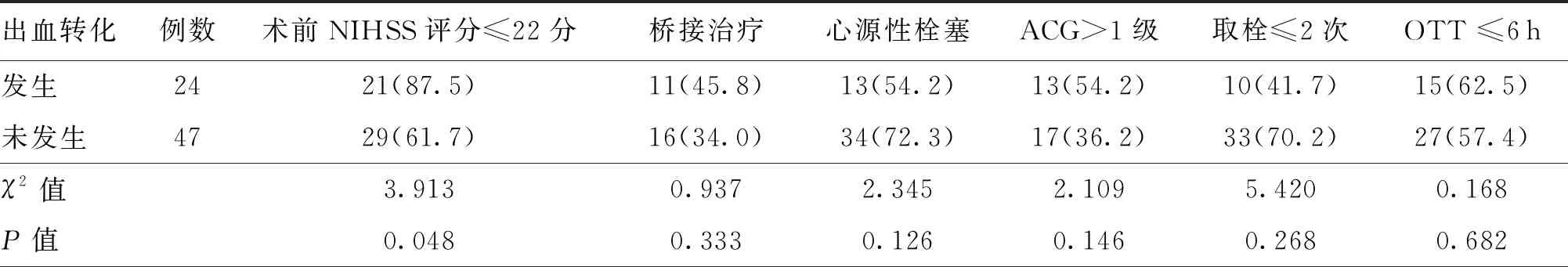
表4 高密度征组患者是否发生出血转化的单因素分析[例(%)]
注:NIHSS为美国国立卫生研究院卒中量表;ACG为美国介入和放射治疗学会侧支循环分级系统;OTT为发病至开始血管内治疗时间
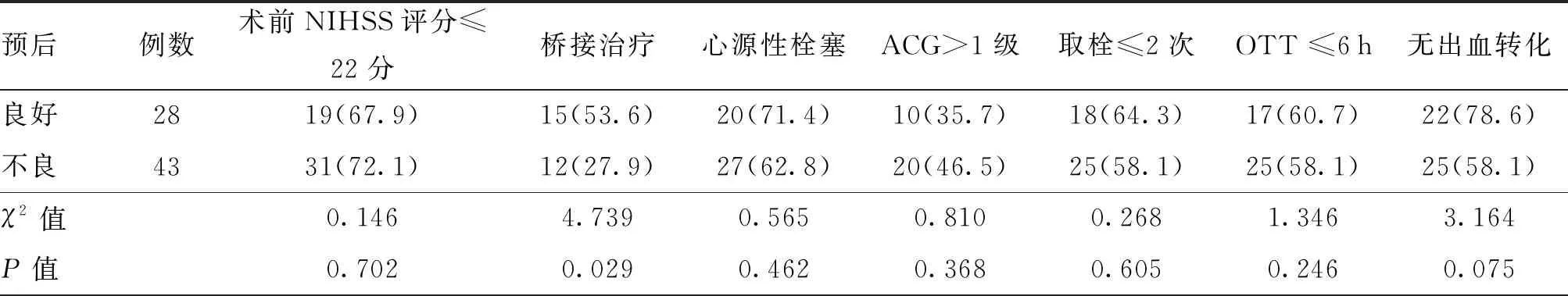
表5 高密度征组患者不同预后的单因素分析[例(%)]
注:NIHSS为美国国立卫生研究院卒中量表;ACG为美国介入和放射治疗学会侧支循环分级系统;OTT为发病至开始血管内治疗时间
注:NIHSS为美国国立卫生研究院卒中量表,ACG为美国介入和放射治疗学会侧支循环分级系统;“-”表示无数据
本研究结果显示,平板CT高密度征多见于前循环大血管闭塞,且以基底节区(尾状核头、内囊和外囊)为主,与文献报道结果相近(69.6%)[11]。分析其原因可能与基底节区血供特点相关,由于基底节区血供主要来自大脑中动脉及大脑前动脉穿通支血管,代偿相对较差,大动脉闭塞后易发生组织缺血坏死,而缺血坏死组织在血管再通后可出现对比剂滞留甚或血管破裂使对比剂外渗。
由于术中平板CT不能进行定量分析,因此,定性分析平板CT中特征性改变对于预测出血转化有重要意义。有研究报道,CT血管成像中“点征”是幕上活动性出血的影像学标志,与血肿扩大及90 d不良预后密切相关[17-19],而幕下出血“点征”与高病死率相关[20]。本组患者平板CT中共见5个点征病灶,且均发生出血转化。DSA术中平板CT“点征”可能提示局部血管破裂使对比剂外渗,其改变类似于CT增强成像中对比剂外渗,为活动性出血和血肿扩大的影像学特征提示。也有研究认为,即使有“点征”,但对于<3 ml的血肿也不会增大[21]。平板CT“点征”预测出血转化需要大样本数据进一步验证。
本组35个尾状核头高密度征病灶中有15个表现为“侧脑室前角受压”,其中9个病灶发生出血转化。明显脑水肿最早可见于脑梗死后24~36 h[22],而颅内出血则可在短时间内形成占位效应而挤压周围脑组织,因此平板CT早期出现“侧脑室前角受压”多被认为局部占位效应形成,提示早期出血转化。
平板CT中距状沟高密度提示蛛网膜下腔有对比剂外渗,可能存在蛛网膜下腔出血,本组5例发生了出血转化。机械取栓术中蛛网膜下腔出血的发生率为1%~4%[23-24],其原因多为取栓过程中机械损伤所致[23]。动物实验结果表明,任何取栓器械都会导致血管内皮不同程度的损伤[25]。活动性蛛网膜下腔出血需要术中紧急治疗,如球囊临时阻断上游供血动脉、弹簧圈栓塞出血动脉等。
术前高NIHSS评分往往提示大面积脑组织缺血或坏死,且机械取栓术后出血转化风险高于低NIHSS评分者[26]。本研究对高密度征组与出血转化可能相关的单因素分析结果显示,发生出血转化者中术前NIHSS评分≤22分比例高于未发生出血转化者,差异有统计学意义(P<0.05),但进一步行多因素Logistic分析未得到术前NIHSS评分≤22分为术后低出血转化的保护因素。与文献报道不同的原因可能为高密度征组患者术前NIHSS评分中位值20分,神经功能损伤较重,组内进一步分层对比时存在的选择偏移大。有研究表明,当采用抽吸取栓时,取栓次数与出血转化风险不相关;而当采用支架取栓时,取栓次数大于3次,其脑出血风险增加8.24倍,但对预后的影响差异无统计学意义[26]。虽然取栓次数增加会加重血管内皮损伤[27],从而增加出血转化的风险,但本组单因素分析未发现取栓次数在是否发生出血转化间的差异存在统计学意义,对于取栓次数与出血转化的关系尚需大样本数据进一步探讨。
出血转化可增加不良预后比例,尤其增加症状性颅内出血的风险[28]。本研究高密度征组关于90 d良好预后的单因素分析结果显示,预后良好与预后不良间无出血转化比例的差异无统计学意义(P=0.075)。在进行多因素Logistic分析时,无出血转化是高密度征者机械取栓术后90 d良好预后的保护因素(OR=0.249,P=0.023)。虽然大动脉闭塞单纯静脉溶栓血管再通率低(13%~33%)[29],但静脉溶栓联合机械取栓可明显提高大动脉闭塞性脑梗死患者的临床预后[30]。本研究中高密度征组单因素分析结果表明,良好预后者中静脉溶栓联合机械取栓(桥接治疗)者比例高于预后不良,差异有统计学意义(P<0.05),进一步多因素回归分析结果表明桥接治疗是术后90 d良好预后的保护因素。分析其原因可能与阿替普酶可减少或抑制闭塞动脉远、近端继发性血栓形成,从而减少或降低穿支动脉或小动脉闭塞所致的脑组织缺血坏死相关。也有研究认为,静脉溶栓联合机械取栓可降低手术时间,间接减少组织缺血时间,提高预后良好率[31]。
本研究不足之处在于,术中平板CT扫描为定性分析,无量化结果;单因素分析中对各因素的分类标准参照文献报道,不一定能完全符合本组患者特征;早期取栓时无急诊多模式影像检查,未将脑灌注成像作为筛选急性大血管闭塞机械取栓的入选标准,主要依据发病时间、临床症状及体征、普通头部CT检查提示可能存在大血管闭塞(如大动脉走形区高密度征)等,因而可能纳入了部分术前已存在大面积核心坏死区患者;高密度征组样本量相对较少,可能存在选择偏倚。因此,本研究结果有待于扩大样本量以及多中心数据进一步明确平板CT高密度征改变中各因素与预后的关系。
总之,机械取栓术中平板CT高密度征改变提示术后高出血转化风险,且与90 d不良预后有关;桥接治疗及无出血转化是术后90 d良好预后的保护因素。平板CT显示的“点征”、侧脑室前角受压和距状沟高密度征等可用于预测机械取栓术后出血转化风险的定性参考。
