宫颈液基细胞学检查联合人乳头瘤病毒基因分型检测对宫颈病变的筛查意义
2019-08-26刘月红朱梦甜马小玲刘银梅
李 娟, 刘月红, 顾 萍, 朱梦甜, 马小玲, 刘银梅
(1.江苏省昆山市妇幼保健所 妇女保健科, 江苏 苏州, 215300;2.上海第十人民医院 感染与疾病控制处, 上海, 200072)
宫颈癌是危及妇女健康的第2位妇科恶性肿瘤,早诊断、早治疗可以大大提高宫颈癌的治愈率和患者的生存质量。宫颈癌筛查流程是“宫颈脱落细胞检查-阴道镜检查-活检病理检查三阶梯”筛查方式,活检病理是诊断的“金标准”[1]。本研究分析了妇科门诊130例宫颈活检患者的临床病理资料,现将结果报告如下。
1 资料与方法
1.1 一般资料
选取2017年1月1日—2018年6月1日在江苏省昆山市妇幼保健所妇科门诊阴道镜下宫颈活检的妇女130例,年龄23~65岁,均在阴道镜下宫颈活检前常规行宫颈液基细胞学检查(TCT)+人乳头瘤病毒(HPV)检测。
1.2 方法
阴道镜检查采用金科威电子阴道镜SLC-2000B, 由经过专业培训的副主任医师及以上级别的医师进行检查。镜下指导取宫颈活检组织,用10%福尔马林液体固定送迪安公司病理检查。转阴道镜检查的人群为TCT结果为不明确意义的不典型鳞状细胞(ASCUS)及以上或者HPV16或HPV18阳性,将宫颈上皮内瘤样病变Ⅱ级(CINⅡ)及以上定义为高级别病变, CINⅠ定义为低级别病变。
1.3 统计学分析
采用SAS 9.13统计软件对数据进行分析,计数资料采用χ2检验,P<0.05为差异有统计学意义。
2 结 果
2.1 宫颈TCT检查结果
130例宫颈TCT检查结果: 正常38例, ASCUS 54例[包括不典型鳞状细胞,不除外上皮内高度病变(ASC-H)4例],低级别鳞状上皮内病变(LSIL)32例,高级别鳞状上皮内病变(HSIL)6例,其病理高级别病变阳性率分别为15.8%、22.2%、43.8%、100.0%, 差异有统计学意义(P<0.05); TCT结果以ASCUS及以上为阳性筛查宫颈高级别病变的敏感性为84.2%(32/38), 特异性为34.8%。见表1。
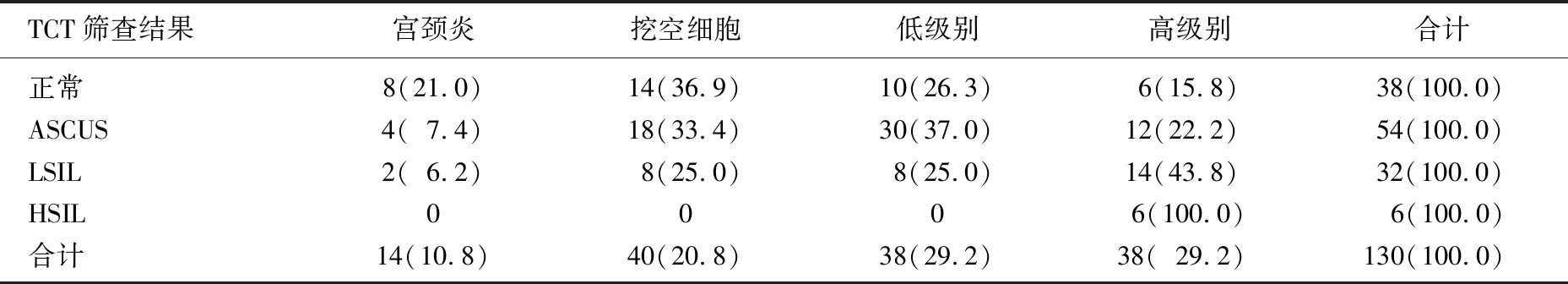
表1 TCT筛查结果与宫颈活检组织病理的关系[n(%)]
TCT: 液基细胞学检查; ASCUS: 不明确意义的不典型鳞状细胞; LSIL: 低级别鳞状上皮内病变; HSIL: 高级别鳞状上皮内病变。
2.2 HPV检测结果
130例病例中,除未查HPV的6例, 124例HPV检测结果为阴性30例、HPV阳性94例,其高级别病变的阳性率分别是6.7%、34.0%, 差异有统计学意义(P<0.05); HPV筛查高级别病变的敏感性为94.1%(32/34), 特异性为31.1%。见表2。

表2 HPV检测结果与宫颈活检组织病理的关系[n(%)]
HPV: 人乳头瘤病毒。
2.3 TCT联合HPV检测结果
130例病例中, TCT+HPV均阴性(双阴)18例,宫颈TCT+HPV任一项异常(单阳)36例, TCT+HPV均异常(双阳)76例,高级别病变的阳性率分别为0%、16.7%、42.1%, 差异有统计学意义(P<0.05); TCT联合HPV筛查高级别病变,双阳的敏感性为84.2%(32/38), 特异性为52.2%。见表3。
2.4 HPV亚型在不同病理类型中的分布
130例病例中,感染的HPV亚型有16、52、18、66、81、82、51、53、58、59、31、33、35、39、42、43、56、68、83、6、11, 共21个亚型, 122株病毒; 宫颈炎、挖空细胞、低级别病变、高级别病变占比分别为8.2%、23.0%、31.1%、37.7%, 差异有统计学意义(P<0.05); 高级别病变中, HPV16感染最多(47.8%)。见表4。
2.5 不同病理类型中HPV感染方式及类型
130例病例中,高级别病变、低级别病变、见挖空细胞、宫颈炎的HPV单独感染和多重感染的比例分别为1∶1、3.7∶1、5.5∶1、3∶1, 差异无统计学意义(P>0.05), 见表5。
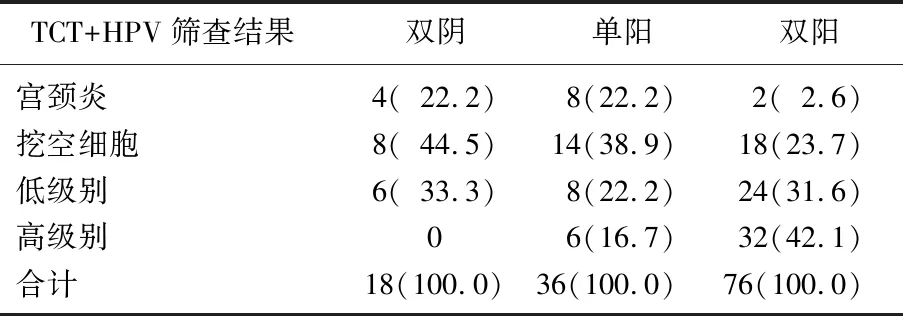
表3 TCT联合HPV筛查结果与宫颈活检组织病理的关系[n(%)]
TCT: 液基细胞学检查; HPV: 人乳头瘤病毒。
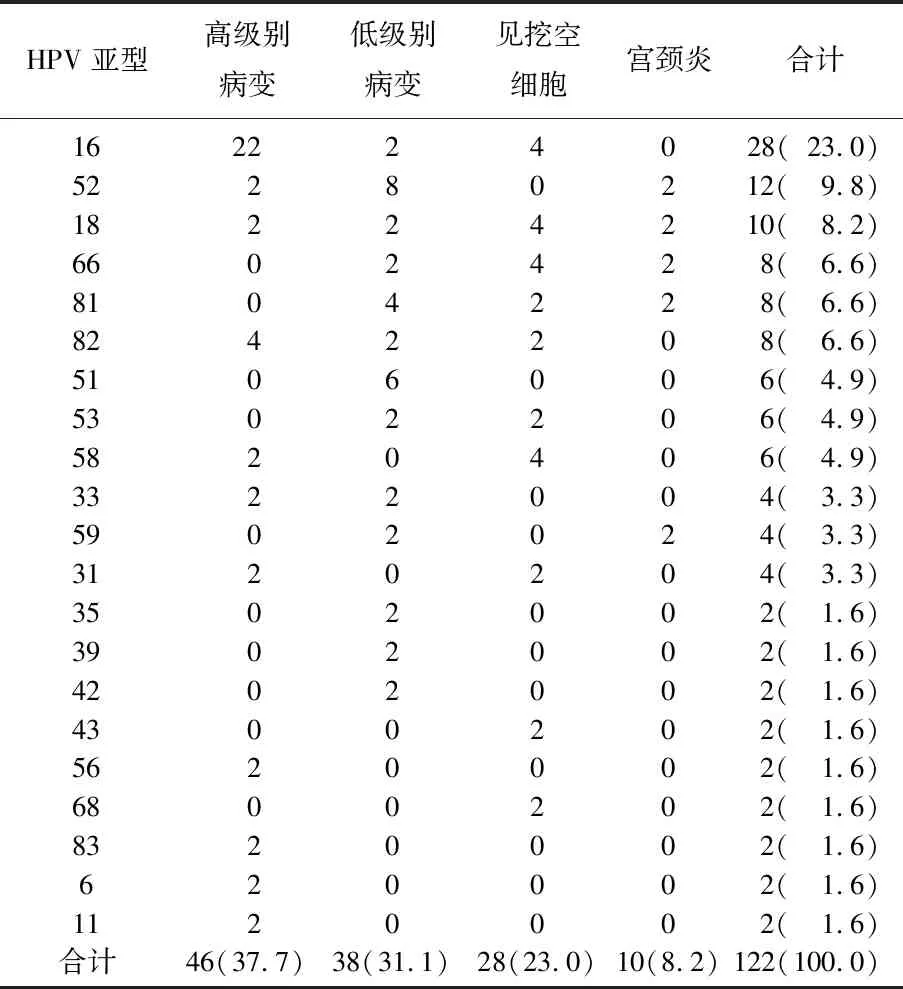
表4 HPV感染类型与宫颈病变的关系[n(%)]
HPV: 人乳头瘤病毒。
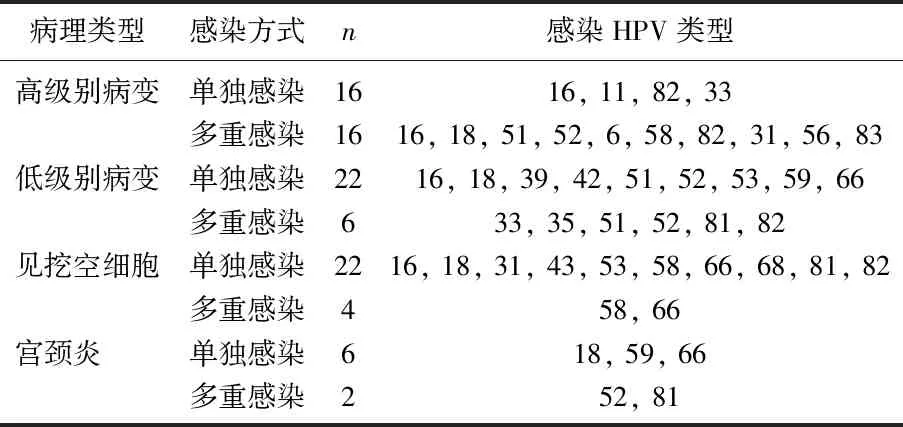
表5 HPV感染方式与宫颈病变的关系
HPV: 人乳头瘤病毒。
3 讨 论
宫颈癌筛查的目的是筛查出宫颈癌前病变和早期宫颈癌人群,及时干预,阻止进展到浸润性宫颈癌阶段,从而提高宫颈癌的治愈率和患者的生存质量。宫颈癌前病变包括宫颈低级别病变和高级别病变,低级别病变根据宫颈癌风险进展情况,可选择干预或随访,而高级别病变需及时处理,本研究主要分析了TCT、HPV检查结果与宫颈高级别病变的关系,旨在为宫颈癌的筛查提供一定参考。
TCT与宫颈高级别病变的关系: 根据“三阶梯”宫颈癌筛查原则, TCT结果ASCUS以上病变、腺细胞异常或可疑癌,需转诊阴道镜,阴道镜检查异常做组织活检病理检查。表1可见, TCT结果以ASCUS及以上为阳性筛查宫颈高级别病变的敏感性为84.2%, 特异性34.8%, 敏感性低于晏燕等[2]报道的93.0%, 特异性则稍高(34.8% vs.32.2%), 原因除了可能与取样和检测水平有关外,还可能与阴道镜指导下活检检出率有关,增加样本量可能缩小差距。随着TCT结果鳞状细胞异常程度升高,高级别病变阳性率逐渐升高, HSIL甚至达到100.0%, 因此TCT结果与组织病理检查结果呈正相关,与报道[3-4]相符。表1还可见, TCT正常人群存在15.8%的高级别病变,提示TCT假阴性可能,需警惕漏诊。
HPV与宫颈高级别病变的关系: 38例高级别病变中,因4例未查(其是否有HPV感染不详),其余34例见表2, 32例(94.1%)为HPV阳性; HPV阴性人群和阳性人群的高级别病变的阳性率分别是6.7%、34.0%, 差异有统计学意义(P<0.05), 验证了HPV与宫颈癌的相关性。HPV筛查高级别病变的敏感性为94.1%, 与晏燕[2]报道的93.9%相似,但特异性梢高(31.1% vs.18.7%)。HPV敏感性较TCT筛查提高,但是特异性降低,与高颖[5]研究结果相符,也提示HPV作为筛查手段,要避免过度医疗,以免造成患者恐慌。表2还显示, HPV阳性人群中,不同程度的宫颈病变均可见,这提示HPV感染可以引起不同程度的宫颈病理改变,因此需要管理高危人群,避免进展到高级别病变,但又不能过度治疗[4]。
TCT联合HPV检测和宫颈组织病理关系: 表3可见, TCT联合HPV筛查的双阴、单阳、双阳的高级别病变的阳性率分别是0%、16.7%、42.1%, 差异有统计学意义(P<0.05)。TCT联合HPV筛查高级别病变的双阳的敏感性为84.2%、特异性为52.2%, 高于吐尔逊古丽·海木都拉等[6]报道的敏感性48.8%、特异性28.6%。与TCT、HPV单独检测相比,联合检测的敏感性未提高,但是特异性增高,与报道[7]相符; 但赵君等[8]、李日红等[9]报道二者联合筛查的敏感性、特异性均提高。而二者联合筛查结果均阴性,宫颈高级别病变风险是0%, 这意味着双阴性对宫颈高级别病变的阴性预测值是100%, 当然该高级别病变可能仅限于鳞状上皮和腺上皮。
HPV感染类型与宫颈高级别病变的关系: 表4可见,随宫颈活检组织病理改变程度的减轻,检测出的HPV病毒株逐渐减少,差异有统计学意义(P<0.05), 宫颈高级别病变中HPV的病毒株最多占37.7%, 其中HPV16的占比最多占47.8%, 再一次验证了HPV感染尤其HPV16感染与宫颈癌的关系,与报道[10-13]相符。
HPV感染方式与宫颈高级别病变的关系: 表5可见,高级别病变中单独感染和多重感染各占50%, 即1∶1, 与相关报道[14]的宫颈高级别病变中主要是单独感染(68.85%)的结论稍有差异,也有报道[15-16]称宫颈高级别病变主要是单一高危HPV持续感染,与多重感染无关,多重感染仅增高细胞学异常的概率[5], 与宫颈病变程度无相关,不增加宫颈高级别病变的发生[17-20]。表5还显示,低级别病变、见挖空细胞、宫颈炎中主要是单独感染,多重感染占小部分,比例分别是3.7∶1、5.5∶1、3∶1, 但与高级别病变的差异无统计学意义(P>0.05), 尚需扩大样本一步验证。
综上所述, TCT、HPV对于宫颈高级别病变的筛查都具有很高的敏感性,但是特异性很低,联合筛查可以提高特异性。TCT结果鳞状上皮异常程度越重,宫颈活检病理高级别病变可能性越大, HPV病毒感染尤其HPV16感染与宫颈鳞状上皮高级别病变有关。
