无瘤技术是腹腔镜下子宫(肿瘤)分碎术的安全保障*
——时隔7年再谈分碎术与防范措施的进步
2019-06-29张国楠石宇朱熠
张国楠,石宇,朱熠
610041成都,四川省肿瘤医院·研究所,四川省癌症防治中心,电子科技大学医学院 妇科肿瘤中心(张国楠、石宇),超声医学中心(朱熠)
在妇科腹腔镜手术中,用专门设计的机电设备对子宫(肿瘤)进行分碎的目的是在于使组织标本成为碎片以方便经穿刺孔取出至腹腔外完成手术。这种分碎术只能适用于子宫良性肿瘤患者,因此术前需要充分评估排除恶性肿瘤(子宫肉瘤)的可能。但是,子宫肌瘤与早期子宫肉瘤患者在临床表现和体征方面实在难以鉴别,分碎术后的组织碎片又会影响子宫(肌瘤)标本的组织病理学诊断。此外,肿瘤或子宫碎片的播散种植复发,无论良性还是恶性,都需要再次手术治疗,并且可能影响患者尤其是恶性肿瘤患者的预后。分碎术后肿瘤复发的患者大多数到肿瘤专科医院就诊,有鉴于此,我们于2012年5月在国内率先发表了“关注子宫分碎术对早期子宫肉瘤预后的影响”的文章,对分碎术的不良后果提出了警示[1-2]。2年后的2014年4月,美国食品与药品监督管理局(Food and Drug Administration,FDA)发出对分碎器使用的警告并停止其临床使用[3]。2016年,《新英格兰杂志》发文质疑FDA废用腹腔镜分碎术以及媒体对该问题的偏见和批评[4]。2017年欧洲妇科肿瘤协会在有关腹腔镜下子宫(肿瘤)分碎术的共识指出,子宫肌瘤剔除后取出肌瘤应该在标本袋中进行分碎,也就是说进行分碎术必须要有保护措施[5]。但时至今日,临床仍可见对术前认为的“良性”肿瘤进行无保护措施的分碎术,术后才确诊为肉瘤的病例,其预后不言而喻。诚然,仍有不少患者可以从分碎术中获益,但也不能否认无保护措施的分碎术可能会造成伤害这一事实。因此,7年后的今天,我们仍有必要对这一临床问题再次、进一步、深入地认识。
1 无保护分碎术带来的危害或并发症
1.1 分碎术可致子宫肉瘤病变迅速进展及其原因
目前腹腔镜下使用的子宫分碎器为旋转叶片式,分碎过程是通过高速旋转的刀片旋切完成对肿瘤的分碎,然后通过穿刺孔取出。如果无意中将这种分碎器及分碎方式误用于子宫恶性肿瘤患者,将导致恶性肿瘤细胞播散。平滑肌肉瘤是最常见的子宫肉瘤亚型,术前很难明确诊断。有研究表明,接受子宫分碎术的患者,其隐匿性子宫肉瘤的发生率约为0.05%~0.06%。误用子宫分碎术的子宫肉瘤患者,3个月内的盆腹腔复发率明显增加,并且显著影响子宫肉瘤患者术后生存率[6-10]。由于分碎术可能导致肉瘤腹盆腔甚至操作孔的种植转移,使得原本属于早期的子宫肉瘤病变迅速进展。子宫肉瘤被分碎,脱落种植于子宫外,使早期子宫肉瘤不再局限于子宫,这是造成肉瘤病变迅速进展与预后差的主要原因。
1.2 分碎术用于良性疾病也可以致其种植生长
寄生性肌瘤是与子宫分离并从其他器官获得血供的子宫肌瘤。分碎术后其发生率分别约为0.12%~0.25%,平均诊断时间约在术后48个月。常见症状包括腹痛、腹压增高及腹胀、腹部肿块、阴道流血。一般情况下,寄生性肌瘤可通过再次腹腔镜切除。子宫腺肌症和子宫内膜异位症经分碎术后也可能导致良性种植的并发症,约发生于术后6个月至7年间。分碎术后,播散性腹膜平滑肌瘤病的发生率很低,约为0.57%,多为种植在腹膜和大网膜,其发生原因及如何管理尚未达成共识。目前认为GnRH激动剂可以减小病灶,但是网膜等减灭术是最好的治疗方法,但仍有复发的可能。因此,良性肿瘤经无保护分碎术后仍可能致肿瘤种植于其他部位,从而在若干年后也需要手术治疗[11-12]。
2 观念、决策与无瘤技术三位一体才是完整防范体系
现有的分碎术主要是应用于良性的子宫肌瘤手术,由于既往没有保护措施,误用于子宫肉瘤就不可避免的会造成肉瘤的盆腹腔播散与种植,即使是用于良性肿瘤,也有可能带来并发症。因此,对术前术中怀疑子宫肉瘤的患者,特别是围绝经期患者当子宫较大、质地较软、“肌瘤”在较短时间内增长迅速时,在选择行分碎术时应充分考虑到肉瘤的可能性,应尽可能地避免肿瘤分碎术,行开腹手术才可能有效的防止这种医源性肿瘤种植转移的发生。对于评估为良性的肿瘤,强调应该(必须)在密闭式标本袋(旋切袋)中进行分碎术,可以避免良性肿瘤的种植,更重要的是才能避免一旦是肉瘤分碎后所致的灾难性后果。因此,观念(人文关怀与无瘤观念)、决策(选择正确的手术方式)与技术(无瘤技术)三位一体才是分碎术完整的防范体系,观念与决策是指引、是方向,无瘤技术是措施、是保障。
2.1 术前评估与决策的重要性
充分的术前评估是保证分碎术正确应用于子宫良性肿瘤的关键因素之一,是决策。2017年欧洲妇科肿瘤协会有关腹腔镜下子宫(肿瘤)分碎术的共识建议,准备行该术式的患者术前应由有经验的超声医师进行充分检查,即便目前尚无明确的有关子宫肉瘤的超声诊断标准[5]。子宫肉瘤主要超声表现:①回声:子宫不规则增大;病灶较小时,宫腔内呈高回声,有时呈“筛孔状”回声;病灶向肌层内浸润生长时,呈均质无“漩涡状”低回声,与肌层分界不清,内部回声杂乱。②血流:病变血管阻力指数(resistance index,RI)均低于良性变肌瘤。以RI≤0.40为标准预测子宫肉瘤,其敏感度为90.91%,特异度为99.82%,此种情况手术时尽量不要使用旋切器分碎肿瘤,要注重无瘤观念,正确认识微创理念。
准备行腹腔镜下子宫分碎术的患者术前需要评估子宫肿瘤恶性的风险程度。首先,应该由有经验的超声诊断医师进行术前检查,并结合患者临床表现和肿瘤标记物(LDH 、CA125)。如果被认为是“低风险”患者,可以不再行进一步检查,直接决定手术方式。相反,“高风险”患者则需要接受MRI检查进一步评估后,再决定手术方式。应重视术前MRI检查:①具有较高的软组织分辨能力,T1、T2加权相可显示肉瘤病灶内部的结构特点和出血、坏死等特征性改变;②可准确判断病灶与内膜、肌层的关系和浸润程度;③对临床分期有很高的预测价值。
2.2 无瘤技术是术中必须的防范措施
1954年医学家Cole等提出了无瘤技术的概念,无瘤技术是指在恶性肿瘤的手术操作中为减少或防止癌细胞的脱落、种植和播散而采取的一系列措施。无瘤操作技术的目的一是防止癌细胞沿血道、淋巴道扩散,二是防止癌细胞的创面种植。无瘤操作技术是外科医护人员在手术中必须遵循的基本原则。从某种程度上而言,在肿瘤的手术中无瘤技术比无菌技术更重要。
在分碎术中,由于高速旋转的碎瘤器叶片在手术旋切过程中不可避免的会产生小的肿瘤碎片,包括形成小的喷雾状肉瘤组织、细胞,这些肿瘤细胞与组织碎片将脱落于腹盆腔中,造成恶性或良性的种植转移。
如果将肿瘤置于一个密闭的标本袋里,使肿瘤与腹腔内的一切脏器完全隔离,在这个“与世隔绝”的空间里进行分碎术,就能保证无瘤技术的完美实施。经过临床与生物医学专家的联合研究,这一理想装置得以实现,如今有了密闭式标本袋(旋切袋)(图1),在其中进行分碎术,有效的解决了肿瘤种植的难题(图2)。因此,术中密闭式旋切袋是无瘤技术的关键,是防止肿瘤种植的核心保障。

图1 密闭式旋切袋示意图:红色(耳朵)为置镜通道,蓝色(耳朵)为助手操作通道,左侧在装入标本后,收紧牵拉到体外,成为碎瘤器通道。充气后在其完全密闭的空间中进行分碎术,有效的避免了肿瘤的种植转移问题
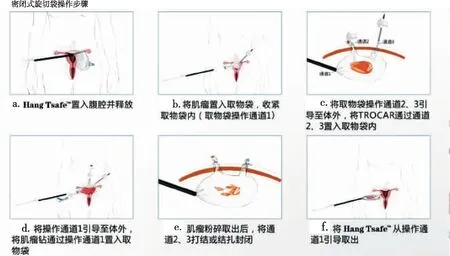
图2 密闭式旋切袋操作步骤
3 结 语
尽管在子宫肌瘤的腹腔镜手术中发现子宫肉瘤的几率仅为1/350,在腹腔镜下肉瘤被分碎的几率很小,但我们应该明白,肉瘤的几率虽极低,但对具体的患者来说,“灾难”却是百分之百。分碎术对子宫肉瘤的不利影响,使得美国FDA将其叫停。出于对子宫肉瘤的担忧,手术医生在面对“子宫肌瘤”时已经开始变得更加谨慎。
子宫或肿瘤分碎术对于子宫良性肿瘤进行微创手术仍然是可行的,但必须在密闭的取物袋中进行以避免良性种植,最重要的是更可避免一旦是肉瘤时的恶性肿瘤种植。对怀疑肉瘤的患者应不用分碎术,开腹手术是明智且正确的选择!
我们早已体会了肿瘤旋切(分碎术)的便捷与完美,但也认识了旋切的灾难性后果,更深感放弃使用旋切(分碎术)的遗憾与无奈。完全否认分碎术显然是不科学的。而,这一切终因密闭式旋切袋的问世而圆满解决!
密闭式旋切袋是对分碎术的完善,是分碎术的重要组成部分。没有保护措施的肿瘤分碎术是不完整的,有着致命的缺陷。观念、决策和无瘤技术才是腹腔镜下子宫(肿瘤)分碎术的完整防范措施。
