食管鳞癌经胸腔镜下2.5野淋巴结清扫术中喉返神经损伤的危险因素分析
2019-06-26曾台堆郑斌郑炜陈椿
曾台堆 郑斌 郑炜 陈椿
食管癌是我国最常见的恶性肿瘤之一,病死率居第4位。2012 年,全球食管癌新发病例为 45.6 万,占全部恶性肿瘤发病的 3.2%,其发病率位居恶性肿瘤的第8位[1]。在肿瘤导致的死亡中,食管癌排第6位,约40万死亡病例;80%左右的食管癌病例发生于欠发达地区,其病死率以东亚及南非地区最高(21.4/100 000和19/100 000)[1]。我国食管癌发病和死亡病例均约占全球的50%,占发展中国家的60%。尤其是在卫生资源欠缺的中西部农村高发区,食管癌仍是当地居民的主要疾病负担[2]。随着医学技术的发展,食管癌的治疗手段也呈现多样性(如内镜、放化疗等),但其原则仍是以手术为主的综合治疗。区域性淋巴结清扫是食管癌根治性切除的重要环节,其中双侧喉返神经旁淋巴结的清扫尤为重要。如何在完整清扫淋巴结的同时保护好喉返神经,减少术后声音嘶哑等并发症的发生,从而提高患者术后的生存质量,是每一位食管外科医师需要考虑的问题。本文收集了224例接受胸腔镜2.5野淋巴结清扫术的食管癌患者的临床资料,回顾患者术后声音嘶哑的发生情况,分析食管癌术中喉返神经损伤的影响因素。
资料与方法
一、 临床资料
1.病例选择:收集2015年12月—2018年4月福建医科大学附属协和医院胸外一科连续收治并接受经胸腔镜2.5野淋巴结清扫的食管鳞癌患者。
(1)纳入标准:①符合UICC/AJCC食管癌TNM分期标准(第7版)[3]0~Ⅲ期(除外T4b及N3)的患者,即术前评估肿瘤未侵犯重要器官(T0~T4a)、区域淋巴结无转移或二野以下转移(N0~N2)、无远处转移(M0)。②术前食管造影或内镜检查证实病变位于胸段食管(包括胸上、中、下段),即肿瘤上缘低于胸廓入口,下缘不超过胃食管交界处,内镜下测量距上切牙20~40 cm;③高龄、术前存在合并症但经补充评估及多学科会诊未见明显手术禁忌证的患者。④手术方式为经右胸McKeown入路,颈部吻合采用机械吻合。
(2)排除标准:①UICC/AJCC食管癌TNM分期标准(第7版)[3]中Ⅲc~Ⅳ期的患者,即肿瘤侵犯重要的临近结构(如主动脉、椎体、气管等)以致无法手术切除(T4b),二野以上淋巴结转移(N3)或全身其他气管转移(M1)。②术前内镜检查提示食管良性病变(食管平滑肌瘤、食管间质瘤、囊肿、脂肪瘤)而未行系统性淋巴结清扫的患者。③重要脏器严重功能不全,如合并心力衰竭、肺功能低下、严重肝硬化、肾功能不全以及半年内有心脑血管栓塞的患者。④术前检查发现存在声带麻痹的患者。
根据以上纳入和排除标准,共入组224例食管鳞癌患者,其中男性175例,女性49例。
2. 术前检查:包括全血细胞计数、尿常规、粪常规、血生化全套、血肿瘤标志物、凝血四项、心电图、心脏彩超评估心脏功能及肺功能检查;颈、胸、上腹部增强CT评估肿瘤生长、外倾范围及区域淋巴结转移情况;胃肠造影及纤维胃镜明确肿瘤腔内生长状况并精确定位,条件允许时夹取活组织行病理检查;纤维支气管镜检查排除气管及支气管内肿瘤浸润;颅脑磁共振检查排除肿瘤颅脑转移;全身骨显像检查排除肿瘤骨转移;必要时行正电子发射计算机断层成像(positron emission computerized tomography,PET-CT)以评估是否存在肿瘤远处转移。
3. 手术原则:所有患者于胸腔镜下行2.5野淋巴结清扫,清扫范围包括胸腹二野、颈胸交界处及左右颈段喉返神经旁淋巴结。在胸腔镜下沿双侧喉返神经向上游离,清扫至双侧甲状腺下动脉水平。术中常规取胸段右喉返神经旁淋巴结行快速冰冻检查,对于右喉返神经旁淋巴结证实为肿瘤转移的食管鳞癌患者或食管肿瘤位于胸上段或术前PET-CT提示颈根部淋巴结转移的患者,在胸腔镜下2.5野淋巴结清扫的前提下,进一步行双侧锁骨上淋巴结及双侧颈内侧淋巴结清扫(即三野淋巴结清扫)。
4. 手术步骤:包括胸部操作和颈部操作。
(1)胸部操作:采用单腔气管插管,麻醉成功后,患者取左侧侧俯卧位(约135°角),取右腋中线第7肋间置入12 mm Trocar作观察孔并放入30°角胸腔镜,右腋中线偏后第4肋间置入12 mm Trocar作为主操作孔,另2个5 mm Trocar置于肩胛下角线第7和第9肋间作为副操作孔(图1)。人工气胸压力为6~8 mmHg(1 mmHg=0.133 kPa)。沿食管走行打开纵隔胸膜,完整游离中下段食管,下至膈肌食管裂孔水平,使用可吸收血管夹夹闭奇静脉弓后以超声刀离断。
首先,对右喉返神经淋巴结进行清扫。①定位右侧迷走神经:沿右迷走神经及右锁骨下动脉后缘打开纵隔胸膜,向上至胸顶后,显露右迷走神经(图2A)。②定位右喉返神经起始部,并沿着神经进行钝性分离,完整显露神经。③清扫右喉返神经旁淋巴结:使用超声刀全程显露右侧喉返神经后整块切除神经旁淋巴结及软组织(图2B)。淋巴结清扫上界为甲状腺下动脉水平。
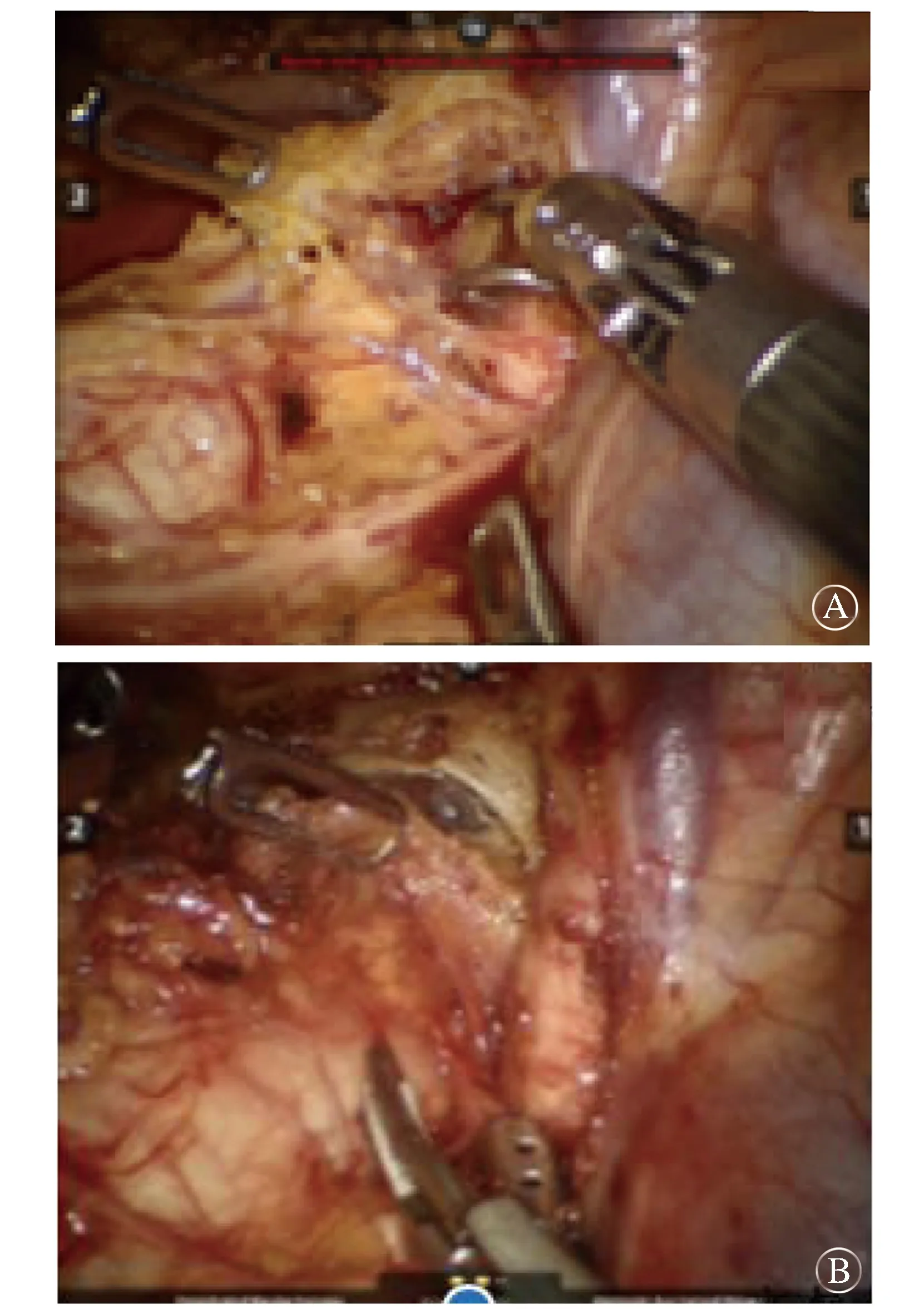
图2 清扫右喉返神经旁淋巴结。A.辨认神经起始部后,尽可能钝性分离喉返神经;B.使用超声刀全程显露右侧喉返神经后整块切除神经旁淋巴结及软组织
随后,对左喉返神经旁淋巴结进行清扫。①食管悬吊:分离食管前壁与气管膜部间隙,于主操作孔Trocar置入一根7号丝线,于隆突水平悬吊食管,经肩胛骨内缘第5肋间隙穿入一带倒钩打孔器,将缝线拉至体外,悬吊食管。②淋巴结翻转:分离并完全暴露气管左界及左主支气管。将气管下段推向前下方完全显露气管左侧间隙。在气管左侧间隙底部,分离并翻转左喉返神经旁淋巴结及软组织。③定位及辨别左喉返神经:在气管下段水平分离后可见胸交感神经支及左喉返神经,仔细辨认(图3)。确认左喉返神经后,尽可能钝性分离,分离过程中需切断该神经部分分支。④淋巴结清扫:上述3步完成后,大多数神经旁淋巴结及软组织均置于喉返神经上方,使用超声刀“骨骼化”左喉返神经后整块切除淋巴结及软组织。
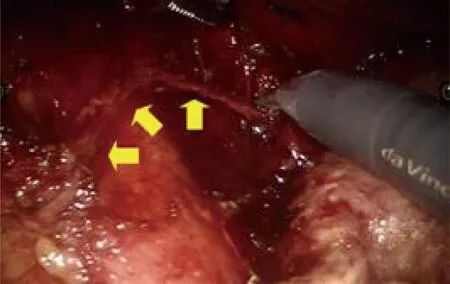
图3 悬吊法清扫左侧喉返神经旁淋巴结,全程显露左侧喉返神经(箭头所示)
淋巴结清扫上界达食管颈胸交界处。另外,分别清扫隆突下、动脉旁、下肺韧带以及胸段食管旁淋巴结。检查无出血,冲洗涨肺无漏气、无出血,置胸腔闭式引流管及艾贝尔引流管各1根,逐层缝合胸腔。
(2)颈部操作:颈部操作为开放术式。取左颈部胸锁乳突肌缘做一个长度约7 cm的斜形切口,分离皮下胸锁乳突肌暴露颈段食管,清扫左侧颈部淋巴结,提吊食管。以大直角钳钳夹并离断颈段食管,牵拉食管入腹腔。若需行颈部淋巴结清扫则另于右侧颈部胸锁乳突肌缘做一个7 cm的斜形切口,分离皮下胸锁乳突肌后清扫右侧颈部淋巴结。管状胃经食管床(或胸骨后)路径提拉至颈部行器械吻合。
二、 研究方法
采用回顾性分析方法,收集入选病例的临床资料,分析患者年龄、性别、肿瘤部位、T分期,术前是否行放化疗、双侧喉返神经旁淋巴结是否转移、是否行三野淋巴结清扫等因素与喉返神经损伤的关系。
术后纤维支气管镜或电子喉镜检查证实单侧或双侧声带麻痹,不论是否存在声音嘶哑,均定义为喉返神经损伤。
三、 统计学方法
采用SPSS 22.0软件对数据进行统计学分析。采用卡方检验或Fisher精确概率法检验进行单因素分析,若有统计学意义,则进一步采用多因素分析。P<0.05表述差异有统计学意义。
结 果
一、 患者的一般情况
224例食管鳞癌均最终完成手术治疗,有20例患者(8.93%)出现术后声带麻痹(喉返神经损伤),其中2例患者出现右侧声带麻痹,17例患者出现左侧声带麻痹,1例患者出现双侧声带麻痹。20例患者均经鼻气管插管于术后12 d顺利拔除,声音嘶哑于术后半年明显缓解。
二、 单因素分析喉返神经损伤的危险因素
单因素分析结果显示:肿瘤部位、T分期和左、右喉返神经旁淋巴结转移是出现喉返神经旁损伤的危险因素(P<0.05),而性别、术前辅助治疗及淋巴结清扫范围(2.5野或三野)对喉返神经损伤发生的影响无统计学意义(P>0.05)(表1)。
三、 多因素分析喉返神经损伤的危险因素
多因素分析结果显示:肿瘤位于胸上段、T分期≥3及左侧喉返神经旁淋巴结转移为喉返神经损伤的危险因素(表2)。
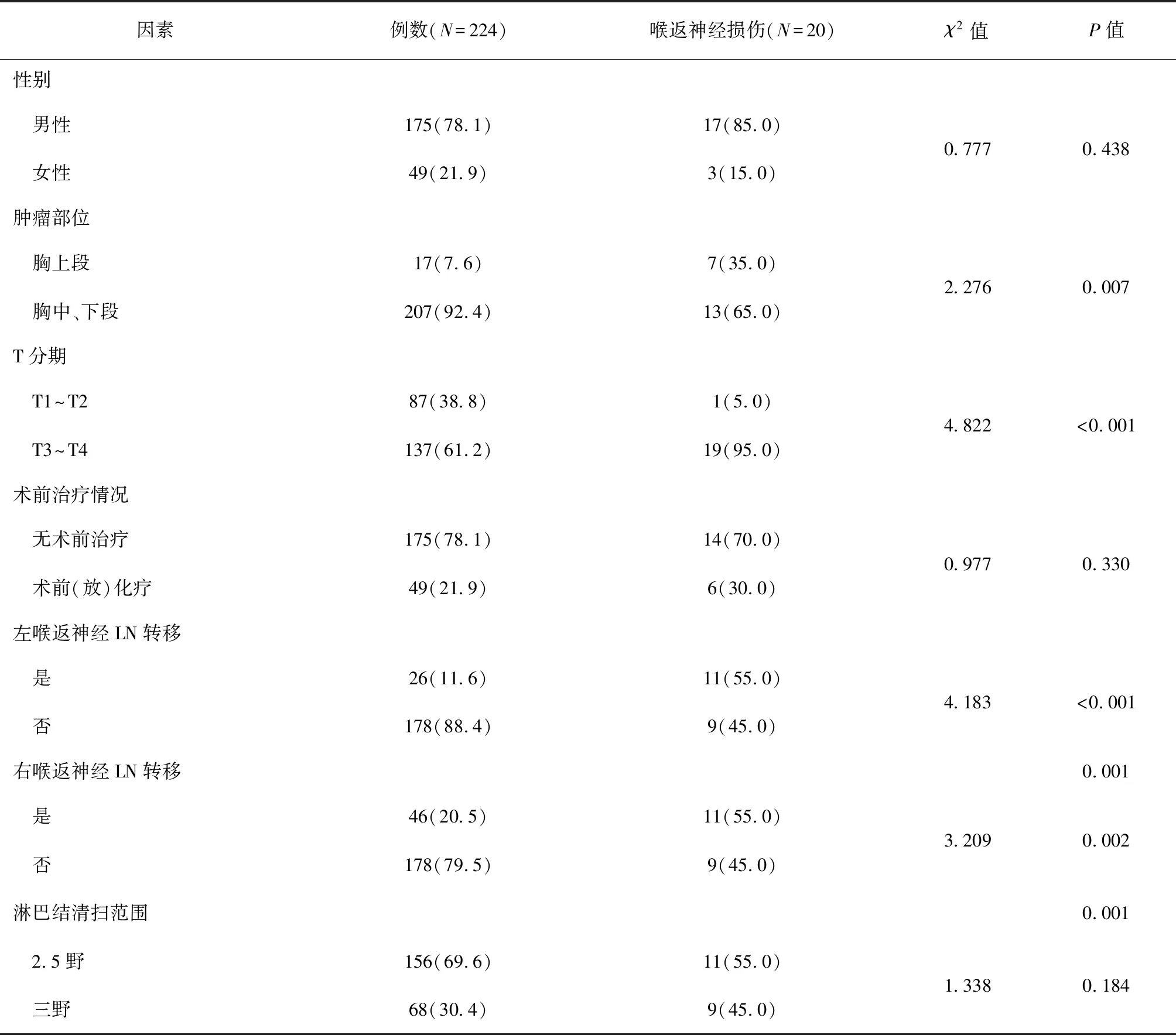
表1 224例经胸腔镜2.5野淋巴结清扫患者喉返神经损伤的单因素分析[n(%)]

表2 224例经胸腔镜2.5野淋巴结清扫患者喉返神经损伤的多因素分析
讨 论
食管癌是我国常见的消化系统恶性肿瘤之一。对于中、早期食管癌患者,手术切除仍然是最主要的治疗方法[4]。近年来,随着腔镜技术的发展,胸腔镜联合腹腔镜手术治疗食管癌,已成为一种可行的外科治疗方法[5-6]。有文献报道[7],腔镜手术能减少患者术后疼痛,降低并发症发生率,缩短住院时间。然而,手术的创伤仍然较大,术后容易出现肺部感染、吻合口瘘、声音嘶哑等严重并发症[1]。区域性淋巴结清扫是食管癌根治性切除的重要环节。本研究中共纳入了224例食管鳞癌患者,其中46例(20.5%)出现了右喉返神经旁淋巴结转移,26例(11.6%)出现了左喉返神经旁淋巴结转移。双侧喉返神经旁淋巴结(包括胸内及双颈内侧)转移率较高,与既往学者[8-9]的研究结果相符合,也证实了双侧喉返神经旁淋巴结清扫应作为食管癌淋巴结清扫的重点。
在颈部淋巴结清扫方面,国内有学者[10]报道,肿瘤位于胸上段、胸中段、胸下段食管的患者,其左右101组淋巴结转移的概率分别为43.3%、32.2%及24.5%,而104组淋巴结的转移率仅为13.8%、9.8%和9.4%;而日本学者[11]报道,胸上、中、下段食管癌锁骨上淋巴结转移的比例分别为19.4%、15.0%及9.3%,胸段食管癌颈部淋巴结转移以左右101组为主,颈外侧(104组)淋巴结转移率相对较低,因此,颈部淋巴结清扫应以左右101组淋巴结清扫为主。而清扫双侧喉返神经旁淋巴结易导致神经损伤,引起术后声音嘶哑,也增加了术后肺部感染的概率。减少术后声音嘶哑的发生,可有效提高患者术后的生存质量。
本研究中所有患者完成了经胸腔镜“2.5野”淋巴结清扫,术后喉返神经损伤率较低(仅8.93%)。该方法清扫双侧喉返神经旁淋巴结的优势在于:①术中双侧喉返神经可实现全程显露,避免盲目操作损伤神经;②避开了显露不佳的颈胸交界危险区域,避免胸外科医师在对颈部解剖不熟悉的情况下误伤神经;③双侧喉返神经高位显露,可减少颈部操作提拉食管所致的神经损伤。研究发现,行三野淋巴结清扫的患者,喉返神经损伤率并没有升高。考虑可能的原因为:本研究中所有患者双侧颈段喉返神经旁淋巴结清扫均在胸腔镜下完成,在“2.5野”淋巴结清扫的基础上,进一步行三野淋巴结清扫,实际上仅多清扫了双侧锁骨上淋巴结,该区域淋巴结与喉返神经距离较远,对其进行清扫不容易引起喉返神经损伤。
本组出现喉返神经损伤的20例患者中,17例(85%)为左喉返神经损伤,而右喉返神经损伤仅2例(10%),考虑可能与左、右喉返神经的解剖特点有关。左喉返神经较长,术中暴露较为困难,是导致神经损伤的原因之一。我们使用“食管悬吊法”进行左喉返神经旁淋巴结的清扫,在一定程度上减少了喉返神经损伤的发生。
多因素分析提示,食管肿瘤位于胸上段、T分期≥3及喉返神经旁淋巴结转移是喉返神经损伤的危险因素。在这些患者中,肿瘤本身及转移的淋巴结在一定程度上增加了手术操作难度,是导致神经损伤的原因之一。对于这些患者,术中操作应当更加注意,以减少神经损伤。
