早产儿视网膜出血的危险因素分析及临床研究
2019-06-21
新生儿视网膜出血是新生儿时期常见的眼病,临床可治疗的有效窗口期短,但仍可通过有效及时的检查发现并积极的干预,能降低对视功能的损害。进行新生儿眼底筛查对早期发现、治疗和干预视网膜出血病变具有重要的临床意义。2014年中华医学会制定的中国早产儿视网膜病变筛查指南,我国原卫生部2016年修订了中华医学会制定的《早产儿治疗用氧和视网膜病变防治指南》。早产儿属于高危新生儿,在出生时各项生理机能及血管系统发育尚未完全,加之在分娩过程中极易出现窒息、难产等高危情况,其出现视网膜出血的概率增加。对盲校中视力残疾儿童进行的研究表明,我国儿童盲中致盲原因占前两位的是早产儿视网膜病变和先天性白内障。这两种致盲性眼病均属于可防可治的疾病[1]。但目前临床对早产儿的筛查人缺乏统一的标准。因此本文探讨此类患儿的视网膜出血的临床特点及发病危险因素,为临床随访提供依据。
1 资料和方法
1.1 一般资料
回顾性分析我院2013年1月—2016年12月收治的1 142例早产儿(活产胎龄<37周),男723例,女419例,阴道分娩469例,剖宫产673例。所有新生儿的监护人在接受眼底筛查前均被详细告知筛查目的、项目及风险等注意事项,并由监护人自愿签署知情同意书。
1.2 眼底检查方法
由本院眼科医师负责早产儿的眼底筛查。检查前1 h禁食水,用复方托吡卡胺对双眼进行散瞳,1滴/次,每1 min滴眼1次,共3次,滴眼后按压内眦,并用干棉球压迫泪囊,避免鼻腔吸收。观察早产儿瞳孔充分散大后,仰卧于辐射台上并固定头部,0.4%奥布卡因滴眼麻醉,涂抹更昔洛韦凝胶后进行眼底摄像。对早产儿的眼底血管发育情况进行观察,对有视网膜出血的患儿进行全面的眼科检查。
1.3 观察指标
记录受检者的一般临床资料,包括胎龄、性别、出生体质量、分娩方式、是否难产,吸氧、机械通气、窒息、输血,分析影响视网膜出血发病的危险因素。
1.4 诊断标准
视网膜出血的分级程度,根据Egge分类:I级:出血量少范围小,仅局限于视盘周围呈散在点状或线状出血。Ⅱ级:出血量增多,但单个出血斑小于视盘直径大小。Ⅲ级:出血范围广,单个出血斑大于视盘直径,有时可见视网膜前出血。Ⅳ级:出血涉及黄斑区或玻璃体出血。
1.5 统计学方法
采用统计学软件SPSS 20.0进行数据处理,计数资料用%表示,采用χ2检验,P<0.05,则说明数据差异具有统计学意义。
2 结果
2.1 筛查结果
1 142例早产儿中,共检查出视网膜出血112例,检出率(9.8%)。视网膜出血程度分级Ⅰ、Ⅱ、Ⅲ级及IV级分别有42例(37.5%),47例(41.9%),23例(20.6%),0例(0%)。
2.2 视网膜出血相关因素分析
分析结果显示,经阴道分娩的早产儿视网膜出血率高于剖宫产;尤其是使用了胎头吸引、产钳助产的经阴道分娩难产早产儿,其视网膜出血率较顺产患儿明显增高;进行了机械通气的早产儿,其视网膜出血率的风险也明显增加,差异均有统计学意义(P<0.05),见表1。性别、出生体质量、窒息、吸氧、输血等因素与视网膜出血的发生并无明显相关(P>0.05)。
3 讨论
“早产儿视网膜病变”是目前儿童盲的首要原因,也是国际上公认的需要做筛查的新生儿眼底疾病[2]。随着新生儿监护水平的提高和眼科筛查设备的更新发展,新生儿视网膜出血的相关研究日益受到关注。伴随国家二孩政策的开放,生育高峰和高龄生产的重叠,导致早产儿发生率逐年上升,早产儿的眼底病发生率随之增加,及时积极的筛查干预,避免视力损害任重道远。眼底筛查是婴儿眼病筛查的第一步,本次针对早产儿的筛查,共有1 142名早产儿接受检查,筛查出视网膜出血病例112例,视网膜出血的发病率达9.8%,与叶青等人[3]的筛查结果相一致。
新生儿眼底结构尚未发育完善,在生产过程中容易受到相关因素的影响而引发眼底病变[4]。新生儿视网膜大血管管径粗细不均,分支血管壁发育不完全,血管走形扭曲容易出现急速连续的转弯,且视乳头周围有最密集的毛细血管网,所以往往容易产生视网膜出血[5]。加之新生儿的血管系统较成人脆弱,且对压力非常敏感,当压力升高时会出现血管的渗漏甚至破裂[6]。本组研究中经阴道分娩的早产儿视网膜出血率高于剖宫产,尤其是使用了胎头吸引、产钳助产的经阴道分娩难产早产儿,其视网膜出血率较顺产患儿增高。这与钟文华等[7]认为负压吸引和产钳助产是导致新生儿视网膜出血的主要危险因素的报道结果一致。这可能是因为经阴道分娩时,胎头受到产道挤压,颅内压升高,促使视盘周围丰富的毛细血管内凝血,导致出现局部血管内凝血现象,引发眼底出血[8]。早产儿极易在产程中存现高危情况,经阴道难产者,当发生产程延长、产力不足时,需要使用胎吸和产钳给予外力协助生产,这将进一步增加颅内静脉压,导致视网膜静脉压升高,血液回流受阻,极易导致眼底出血;本组病例中经阴道分娩的难产早产儿是视网膜出血的高危人群。而实施剖宫产,能防止挤压胎头,不会导致颅内压升高,故新生儿视网膜出血低。
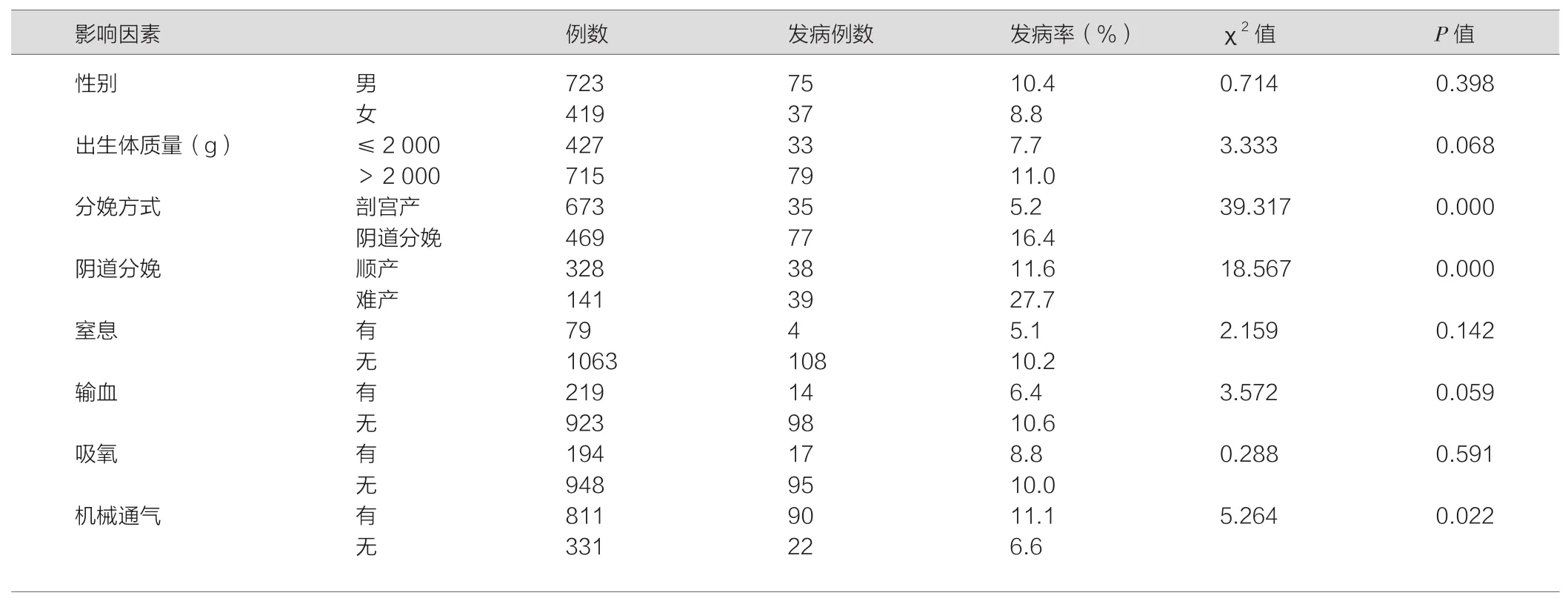
表1 1142例早产儿视网膜出血相关因素
早产儿往往肺泡发育不完善,肺泡表面活性物质缺乏,通常需要使用机械通气辅助治疗[9],呼吸机辅助通气具有明显的疼痛刺激特性,在疼痛刺激下早产儿会有烦躁不安、鼻唇沟加深及人机对抗等表现,并出现应激性的儿茶酚胺和皮质醇水平升高,这会导致颅内压的增高和视网膜静脉的扩张,这就可能导致视网膜出血的发生[10]。早产儿更易出现窒息缺氧,导致颅内毛细血管内皮细胞间隙增大,通透性增加,引起脑脊液压力增大,可引发视网膜静脉受压,造成眼部静脉回流不畅,出现视网膜静脉高压和出血现象。随着窒息程度的加重导致眼底出血程度更加严重。
本文研究发现新生儿的性别、是否有过输血病史,与视网膜出血的发生没有相关性,这与多个研究的结果相同[11]。在本组研究中发现出生体重与视网膜出血的发生没有统计学意义,与吕喆等学者[12]的研究分析不同,本组研究仅区分了正常体质量和低于正常体质量2个组群,对低于正常体质量的病例未进一步进行超低体重分群,超低出生体质量有可能会引起视网膜出血的发生在部分的研究中有过报道[13]。本组研究发现窒息、吸氧并不是早产儿视网膜出血的影响因素,与其他的研究存在差异[14]。本组研究中的窒息患儿均得到了有效及时的处理,仅为轻度窒息,没有对视网膜的供氧水平造成波动及影响,也没有造成视网膜血管的痉挛,故及时有效的处理,有可能会降低窒息引起的视网膜出血的发生率,随着窒息程度的增加,缺氧情况严重,有可能会对视网膜出血造成影响。对于吸氧时间的界定在不同的研究中并没有统一的标准,本组研究中的吸氧天数均在5天以内,并无严重缺氧的情况存在,超过5天的吸氧史是否与视网膜出血存在相关性[15],值得进一步的探讨。
综上所述,新生儿眼底出血是高危新生儿常见的眼底病变,早产儿视网膜出血的风险较大,如不及时治疗,会严重影响视功能。阴道分娩、机械通气是导致早产儿视网膜出血的主要危险因素,尤其是经阴道分娩的难产新生儿,是视网膜出血的高危人群,临床工作中应加强对此类新生儿眼底筛查的观察和干预。分娩过程中若发现有宫内窘迫、头盆不称、难产等高危因素,应适当放宽剖宫产的指征,选择合适的分娩方式,尽量减少生产过程中的外力加压,及早发现各种眼科疾病,降低新生儿视网膜出血,为新生儿的视力发育提供切实有力的保障。
