眼附属器淋巴瘤的临床病理分析
2019-06-10何为民
胡 轶,何为民
0引言
眼附属器淋巴瘤(ocular adnexal lymphomas,OAL)属于淋巴结外淋巴瘤,常发生于眼眶、眼睑、泪腺、结膜。据文献报道,其约占眼附属器肿瘤的8%~20%[1-2],占眼恶性肿瘤的10.33%~49%[3-5]。其中大部分OAL属于非霍奇金淋巴瘤(NHL),约占淋巴结外NHL的2%~5%[2]。近年来OAL发病率逐年上升,类型复杂多样,对其临床特征和病理类型进行分析可以为临床医师正确的诊断,拟定有效的治疗方案,判断预后奠定基础。本研究依据世界卫生组织(WHO)分类标准[6-7]对147例确诊为OAL的病例进行临床病理分析,以提高临床的诊治水平。
1对象和方法
1.1对象回顾性分析四川大学华西医院眼科2005-08/2013-07收治并确诊的OAL患者147例168眼的临床资料,所有患者均经病理学检查(HE染色、免疫组织化学染色、分子病理检测)确诊,遵医嘱进行治疗。本研究经四川大学华西医院伦理委员会批准。
1.2方法收集并分析患者的一般情况、临床表现、临床检查(影像学、病理学)结果、治疗及预后情况。OAL的病理分类标准参考WHO“造血和淋巴组织肿瘤性疾病”分类2001年(第3版)和2008年(第4版)中关于好发于眼附属器的淋巴瘤的病理分类标准。

图1不同OAL患者的眼部表现A:右眼突出,眼睑肿胀,球结膜高度水肿、充血明显,结膜下可见新生物;B:左眼球突出,上睑肿胀、下垂,颞侧球结膜水肿、充血,球结膜下可见灰白色新生物;C:左眼上、下睑肿胀,眼球突出;D:左眼上睑肿胀,眼球向颞侧移位。
表1 OAL患者147例的一般情况
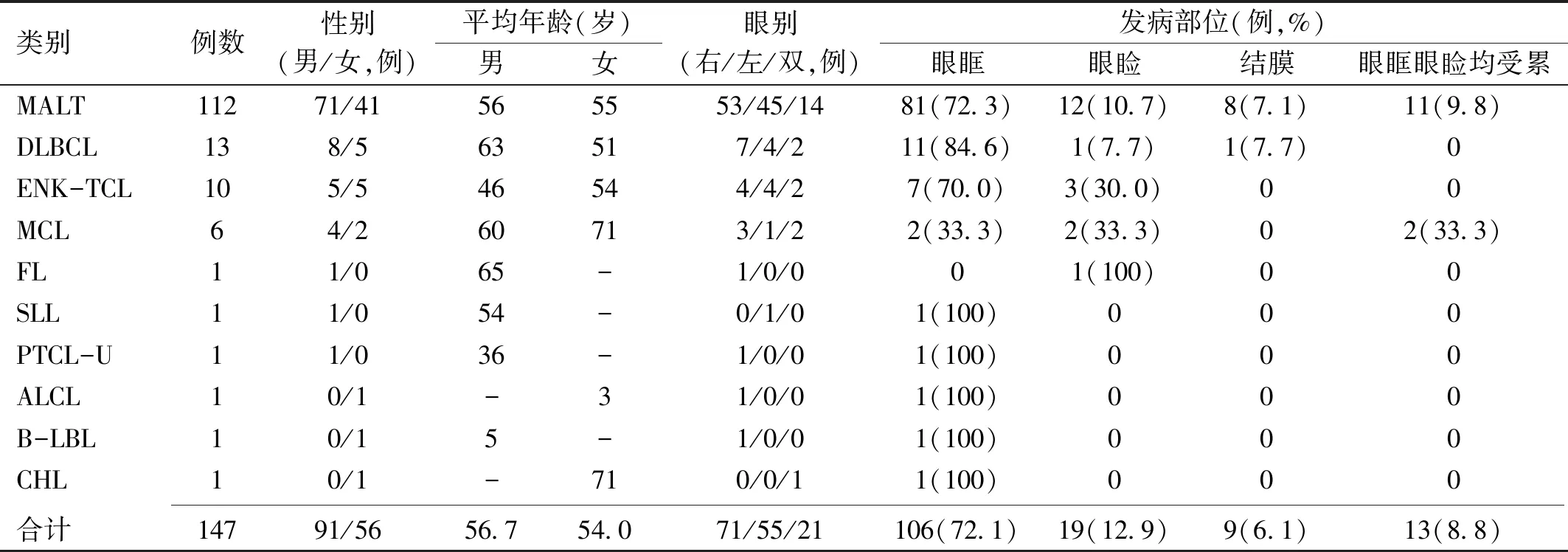
类别例数性别(男/女,例)平均年龄(岁)男女眼别(右/左/双,例)发病部位(例,%)眼眶眼睑结膜眼眶眼睑均受累MALT11271/41565553/45/1481(72.3)12(10.7)8(7.1)11(9.8)DLBCL138/563517/4/211(84.6)1(7.7)1(7.7)0ENK-TCL105/546544/4/27(70.0)3(30.0)00MCL64/260713/1/22(33.3)2(33.3)02(33.3)FL11/065-1/0/001(100)00SLL11/054-0/1/01(100)000PTCL-U11/036-1/0/01(100)000ALCL10/1-31/0/01(100)000B-LBL10/15-1/0/01(100)000CHL10/1-710/0/11(100)000 合计14791/5656.754.071/55/21106(72.1)19(12.9)9(6.1)13(8.8)
注:MALT:黏膜相关淋巴组织边缘区B细胞淋巴瘤;DLBCL:弥漫大B细胞淋巴瘤;ENK-TCL:结外NK/T细胞淋巴瘤,鼻型;MCL:套细胞淋巴瘤;FL:滤泡性淋巴瘤;SLL:小淋巴细胞淋巴瘤;PTCL-U:外周T淋巴细胞瘤,非特殊型;ALCL:间变性大细胞淋巴瘤;B-LBL:B淋巴母细胞淋巴瘤;CHL:经典霍奇金淋巴瘤。
2结果
2.1一般情况本研究纳入OAL患者147例168眼,其中男91例(61.9%),女56例(38.1%),男∶女=1.625∶1;年龄3.5~87(中位数57)岁;病程20d~10a,平均18.7mo;右眼71例,左眼55例,双眼21例;眼眶受累者106例(其中13例仅局限于泪腺),眼睑受累者19例,结膜受累者9例,同时累及眼眶和结膜者13例。患者的一般情况见表1。
2.2临床表现本组患者中129例为眼部局灶性病变,18例为继发或伴发全身其它部位淋巴瘤(其中12例患者先确诊全身淋巴瘤再累及眼附属器,4例患者首诊眼科确诊后发现全身病变,1例患者同时累及双眼、双侧乳腺及双侧大腿皮下组织,1例患者同时累及眼附属器和颅内)。最常见的症状前三位分别为眼部包块、眼睑肿胀、眼球突出(图1),其它症状包括眼痛、眼球活动受限、眼异物感、眼红、视力下降、眼干、流泪等。
2.3临床检查结果
2.3.1影像学检查计算机断层扫描(CT)检查可见眼眶内软组织影,形态多样,可局限于球结膜下、眼睑或泪腺区生长,或弥漫包绕眼球呈铸状生长;核磁共振成像(MRI)检查增强扫描有明显强化(图2)。
2.3.2病理学检查
2.3.2.1病理类型B细胞非霍奇金淋巴瘤:MALT淋巴瘤112例(76.2%)、弥漫大B细胞淋巴瘤13例(8.8%)、套细胞淋巴瘤6例(4.1%)、滤泡性淋巴瘤1例(0.7%)、小淋巴瘤细胞淋巴瘤1例(0.7%);B淋巴母细胞淋巴瘤1例(0.7%)。非B细胞非霍奇金淋巴瘤:结外NK/T细胞淋巴瘤,鼻型10例(6.8%)、外周T细胞淋巴瘤,非特殊型1例(0.7%)、间变性大细胞淋巴瘤1例(0.7%)。经典霍奇金淋巴瘤1例(0.7%)。
2.3.2.2组织形态学特点MALT:肿瘤细胞沿淋巴滤泡边缘弥漫浸润,肿瘤细胞为小中心细胞样细胞,胞浆中等、淡染,核呈类圆形,着色深(图3A)。弥漫大B细胞淋巴瘤:肿瘤细胞为大B淋巴细胞,弥漫浸润,中到大细胞,圆形或类圆形,胞浆多,嗜碱性,泡状核,染色质细,核仁单个或多个(图3B)。套细胞淋巴瘤:肿瘤细胞主要为中、小淋巴样细胞,不规则核,染色质密、核仁不清(图3C);可见扩大的套区,有大小不均的结节形成。滤泡性淋巴瘤:肿瘤细胞构成类似滤泡形态,大小较一致,多数为中心细胞,体积小或中等大,散在中心母细胞中,有1~3个靠近核膜的核仁,胞质少,嗜碱性。小淋巴细胞淋巴瘤:肿瘤细胞为小淋巴细胞,核圆形,染色质凝聚,核仁不明显,胞浆少。B淋巴母细胞淋巴瘤:肿瘤细胞中等大小,核椭圆,胞浆少,着色淡,嗜碱性。结外NK/T细胞淋巴瘤,鼻型:弥漫性中等偏小淋巴样细胞弥漫浸润,核不规则,部分伴有脂肪坏死及肉芽肿反应(图3D)。外周T细胞淋巴瘤,非特殊型:大小不等的异型淋巴瘤细胞弥漫增生,核中等,多形性,胞浆丰富透明,染色质粗,可见核仁。间变性大细胞淋巴瘤:中等大小肿瘤细胞紧密排列,胞质透明,核大。经典霍奇金淋巴瘤:少数大细胞散在分布于纤维组织包绕的小淋巴细胞增生结节之中。

图2不同OAL患者的影像学检查结果A:CT冠状位检查示左眼颞侧球结膜下新生物;B:CT冠状位检查示左眼眶颞上及鼻下软组织新生物;C:CT水平位检查示右眼眶内软组织向后延伸至肌椎呈铸状生长;D:MRI冠状位检查示左眼眶鼻侧新生物包绕眼球生长,眼球向颞侧移位,T1加权为中低信号,密度信号均匀,有明显强化。
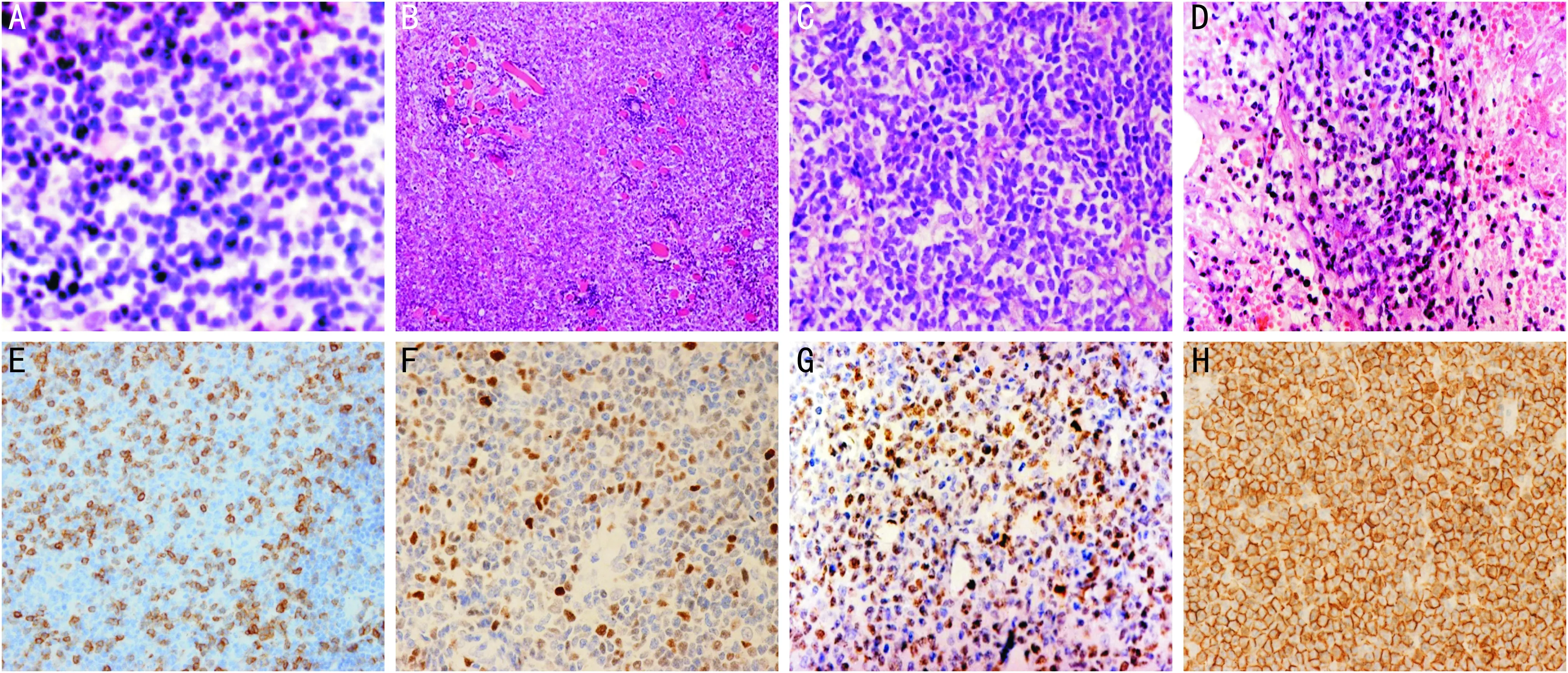
图3OAL患者的病理学检查结果A:MALT,小中心细胞样细胞沿淋巴滤泡边缘弥漫浸润,大小较均一,细胞胞浆中等淡染,核类圆形、染色深,细胞界限不清晰(HE×400);B:DLBCL,大B淋巴细胞弥漫浸润,中到大细胞,圆形或类圆形,胞浆丰富,嗜碱性,泡状核,染色质细,核仁单个或多个(HE×200);C:MCL,有大小不等的结节形成,肿瘤细胞主要为中、小淋巴样细胞,核不规则、染色质弥散、核仁不清(HE×400);D:ENK-TCL,弥漫性中等偏小淋巴样细胞围绕脂肪空泡浸润生长,周边有出血坏死灶(HE×400);E:CD20(+)(SP×400);F:Mum-1(+)(SP×400);G:CD3ε(+)(SP×200);H:λ(+)(SP×400)。
2.3.2.3免疫组织化学特点B细胞非霍奇金淋巴瘤:CD20(+)、Mum-1(+)、CD3(+)(图3E~G)、CD5(+)、CD10(+)、BCL-6(+)、BCL-2(+)。非B细胞非霍奇金淋巴瘤:CD30(+)、CD15(+)。经典霍奇金淋巴瘤:CD15(+)。29例患者行λ和κ轻链抗原检测,其中12例患者λ(+)(图3H),17例患者κ(+)。73例患者行LGH基因检测,其中37例(+)。本组患者中Ki-67(++++)者11例(7.5%),(++)者4例(2.7%),(+)者114例(77.6%),(-)者18例(12.2%)。
2.4治疗及预后情况本组患者手术后联合放疗者84例(其中MALT淋巴瘤82例、滤泡性淋巴瘤1例、小淋巴瘤细胞淋巴瘤1例),联合化疗者15例(其中弥漫大B细胞淋巴瘤10例、套细胞淋巴瘤2例、B淋巴母细胞淋巴瘤1例、外周T细胞淋巴瘤,非特殊型1例、间变性大细胞淋巴瘤1例),联合放、化疗者19例(其中结外NK/T细胞淋巴瘤,鼻型10例、套细胞淋巴瘤4例、弥漫大B细胞淋巴瘤3例、复发性MALT淋巴瘤1例、经典霍奇金淋巴瘤1例),其余29例为MALT淋巴瘤术后仅予密切随访。
本组患者随访66例,随访时间3mo~9a,其中MALT淋巴瘤患者6例复发,无死亡病例;弥漫大B细胞淋巴瘤患者4例死亡,5例带病生存;套细胞淋巴瘤患者2例死亡,2例带病生存;结外NK/T细胞淋巴瘤,鼻型患者6例死亡;B淋巴母细胞淋巴瘤患者1例确诊后3mo死亡;经典霍奇金淋巴瘤患者1例带病生存,其余随访患者病情无进展。
3讨论
近年来,随着对OAL临床特征的深入认识和病理学诊断水平的不断提高,OAL发病率呈现逐年增高趋势,国外文献报道其每年发病率增长6%~6.5%[8-10]。2001年,我院何为民等[11]研究中收集20a内OAL患者80例,本研究中收集8a内OAL患者147例,OAL的诊断率明显提高。
OAL的病理类型复杂,临床特征多样,可以发生在任何年龄阶段,最常见发病年龄为50~70岁,欧美国家女性发病率高于男性[5,12-13],我国及亚洲其它国家男性发病率高于女性[11,14-15],最常见的发病部位为眼眶,MALT淋巴瘤为最常见的病理类型[3,5,14,16]。本研究纳入的患者发病年龄为3.5~87(中位数57)岁,男性居多,与欧美国家发病人群存在差异,分析可能与人种、地域不同相关。本组患者最长病程10a,为MALT淋巴瘤患者,最短病程20d,为B淋巴母细胞淋巴瘤患者;单眼发病126例,双眼发病21例;发病部位以发生于眼眶者最多;病理分型以MALT淋巴瘤居首位;129例患者局限于眼部发病,18例患者继发或伴发全身其它部位淋巴瘤。根据WHO“造血和淋巴组织肿瘤性疾病”的分类,OAL中最常见的类型为MALT淋巴瘤。本组患者病理分型以MALT淋巴瘤居首位,其次为弥漫大B细胞淋巴瘤、结外NK/T细胞淋巴瘤,鼻型,与相关研究[14-16]报道一致,但其它类型略有差异,分析可能与人种、地域不同相关,同时病例数量有限也可能影响统计结果。值得注意的是,本组患者中13例初诊时为结膜下病变,经影像学检查后,发现病变累及眶内,因此在临床工作中,对首诊结膜下病变的患者,必须进行影像学检查,以明确病变范围,避免漏诊。
OAL易与眼眶炎性假瘤、甲状腺相关眼病、眼眶淋巴反应增生性病变等疾病混淆。在OAL的病理分类及鉴别诊断中免疫组织化学染色检查是重要依据[17-18]。本组患者中10例病理组织学诊断结果为反应性淋巴增生,经免疫组织化学检查后确诊为MALT淋巴瘤。Ki-67增值指数是反映疾病活跃程度的指标之一,与OAL预后相关,其高于30%时被认为是疾病侵袭性较高和预后差的指标[19]。本研究中有15例患者ki-67增值指数高于30%,病理类型为弥漫大B细胞淋巴瘤、结外NK/T细胞淋巴瘤,鼻型和套细胞淋巴瘤,随访情况表明预后差。
OAL的治疗策略应依据不同病理类型进行选择。本研究中MALT淋巴瘤患者82例术后联合放疗,1例因复发伴全身多处淋巴结浸润联合放疗及化疗,29例术后仅予密切随访。随访过程中,6例MALT淋巴瘤患者复发,其中1例伴全身系统性淋巴瘤,1例伴肺部受累,无死亡病例。由此可见MALT淋巴瘤术后局部放疗和密切随访是减少复发和全身扩散发生的有效治疗策略。
综上所述,OAL病理类型复杂,发病部位和临床表现多样,临床治疗中应结合临床表现、影像学和病理学检查结果进行鉴别诊断,避免漏诊、误诊。此外,OAL的预后与病理类型密切相关,故其治疗策略应依据病理类型进行合理选择,减少复发和全身扩散发生率,提高患者的生存率和生存质量。
