非体外循环冠状动脉旁路移植术患者术中输血的危险因素分析
2019-04-23陈利达郝蒙蒙王璐璐曹永彤
赵 儒,郑 超,陈利达,郝蒙蒙,吴 琳,王璐璐,姜 蕾,曹永彤
(中日友好医院 输血科,北京 100029)
冠状动脉旁路移植术 (coronary artery bypass grafting,CABG)是对冠状动脉粥样硬化性心脏病患者进行再血管化的重要方法,其中,非体外循环冠状动脉旁路移植术 (off-pump coronary artery bypass grafting,OPCABG)是一种微创的CABG,无需进行体外循环,能显著降低术中的输血风险,已日渐成为外科心肌血运重建的主流术式[1]。但该手术在心脏跳动下进行,术中涉及桥血管的解剖、游离及其与冠状动脉的吻合,出血风险高,及时、充分保障患者术中输血关乎手术能否顺利进行和患者的安危。 同时,目前血液资源稀缺,供给紧张的情况一直存在,节约血液资源、优化血液资源的配置也不容忽视。 本文通过分析OPCABG 患者相关临床资料和术中异体血输注情况,探讨影响术中异体血输注的危险因素,为此类患者术前科学合理备血和围术期血液保护提供参考。
1 资料和方法
1.1 研究对象
2013 年1 月~2017 年12 月于我院行OPCABG 的成年患者179 例。 其中男130 例、女49例;平均年龄64.5 岁(39~83 岁)。纳入分析的患者均为首次接受OPCABG 的择期手术患者,不合并其他手术,所有患者均无术中转体外循环的情况。
1.2 资料与方法
1.2.1 临床资料
(1) 患者基本信息:性别、 年龄、 体重指数(body mass index,BMI)、急性心肌梗死、糖尿病、高血压、脑梗塞、纽约心脏病协会(New York Heart Association,NYHA)心功能分级、术前7d 内抗血小板治疗情况;(2)术前检查结果:血清肌酐、血红蛋 白 (hemoglobin,HGB)、 血 小 板 计 数(platelet count,PLT)、 凝血酶 原时间 (prothrombin time,PT)、 活化部分凝血活酶时间 (activated partial thromboplastin time,APTT)、 纤维蛋白原(fibrinogen,FIB)、 左室射血分数 (left ventricle ejection fraction,LVEF),所有术前检查结果均为距离手术最近1 次的检测值;(3)手术资料:术中出血量、术中主动脉内球囊反搏 (intra-aortic balloon pump,IABP)置入情况、手术用时;(4)术中血液制品输注情况:输注红细胞、输注血浆、输注血小板。
1.2.2 研究方法
根据患者术中是否输注红细胞(血浆或血小板),将患者分为未输红细胞(血浆或血小板)组和输红细胞(血浆或血小板)组,分别对各组临床资料进行统计学分析,研究患者术中输注红细胞(血浆或血小板)的影响因素。

表1 OPCABG 术中未输红细胞组和输注红细胞组临床资料分析
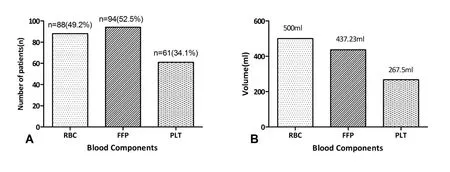
图1 179例非体外循环冠状动脉旁路移植术患者术中输血情况
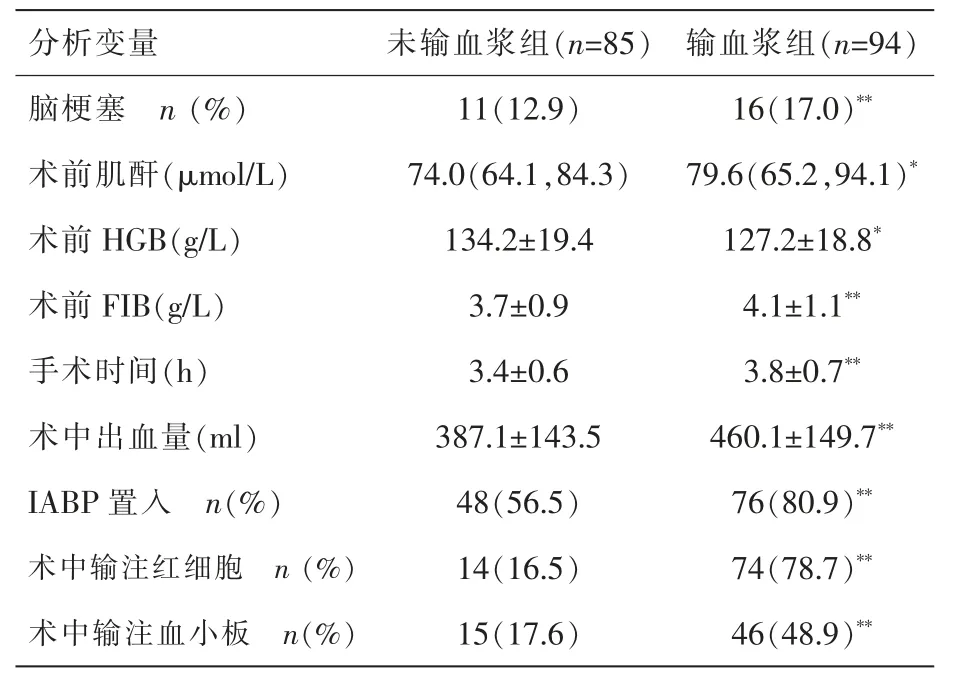
表2 OPCABG 术中未输红血浆组和输注血浆组相关变量分析结果

表3 OPCABG 术中未输红血小板组和输注血小板组相关变量分析结果
1.3 统计学方法
采用SPSS21.0 统计软件进行数据处理及统计学分析,正态分布和近似正态分布资料组间比较采用两独立样本t 检验; 偏态分布资料组间比较采用两独立样本Mann-Whitney U 检验; 计数资料比较采用Pearson 卡方检验。 危险因素分析采用Logistic 回归分析。
2 结果
2.1 OPCABG 术中输血情况
179 例接受OPCABG 的患者中,119(66.5%)例术中输注异体血制品。 各种血液制品的输注人数及例均输血量如图1 所示。
2.2 未输红细胞组与输红细胞组的临床资料比较
表1 示,2 组术前HGB、术前FIB、术中出血量、术中输注血浆、术中输注血小板均有显著性差异(均P<0.01)。 其余指标均无显著性差异(均P>0.05)。
2.3 未输血浆组与输血浆组的临床资料比较
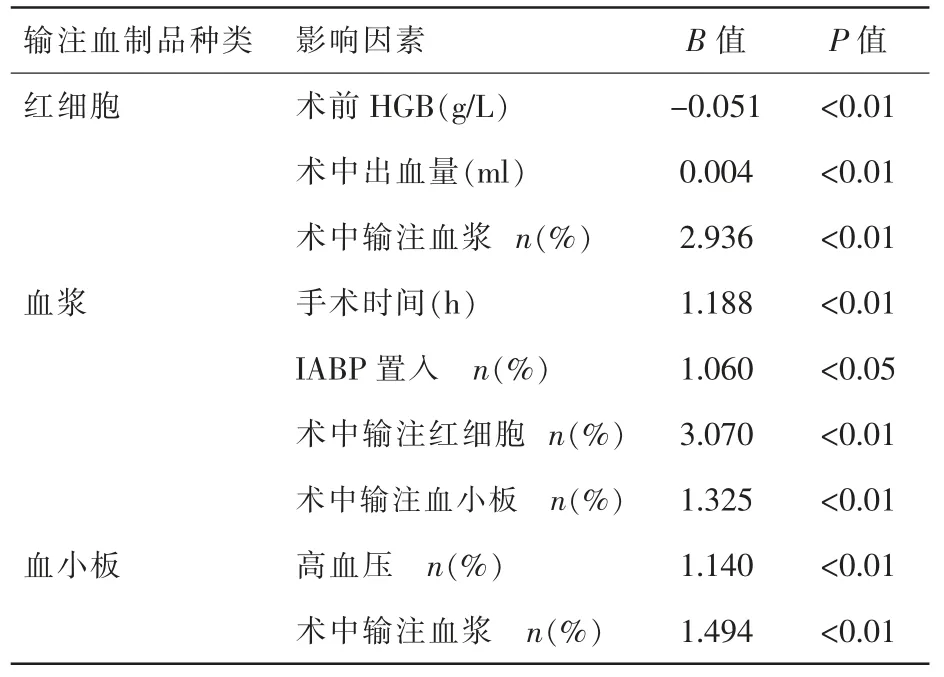
表4 影响OPCABG 患者术中输血的Logistic 回归分析
2 组脑梗塞、术前肌酐、术前HGB、术前FIB、手术时间、术中出血量、IABP 置入、术中输注红细胞、术中输注血小板存在显著性差异(P<0.05,P<0.01),见表2。 其余指标均无显著性差异(均P>0.05)。
2.4 未输血小板组与输血小板组的临床资料比较
2 组高血压、术前HGB、IABP 置入、术中输注红细胞、术中输注血浆存在显著性差异(P<0.05,P<0.01),见表3。其余指标均无显著性差异(均P>0.05)。
2.5 影响OPCABG 患者术中输血的Logistic 回归分析
表4 示,影响红细胞输注的因素包括术前血红蛋白水平、术中出血量和术中输注血浆;影响血浆输注的因素包括手术时间、IABP 置入、 术中输注红细胞和术中输注血小板; 影响血小板输注的因素包括高血压和术中输注血浆。
3 讨论
既往有学者报道[2],高龄和女性是冠状动脉旁路移植术围术期输血的危险因素。本研究中,高龄和女性对术中输注红细胞、 输注血浆和输注血小板均无显著影响。 研究结果的差异可能与研究对象不完全相同有关。 上述学者的研究对象包括体外循环和非体外循环的患者,而本研究仅为非体外循环患者。
本研究显示,术前低HGB 是术中红细胞输注的危险因素,与Karkouti Keyvan 等[3]的研究一致。此外,术中出血也是红细胞输注的危险因素。 然而,术中出血对术中输注血浆和血小板却没有明显影响,这可能与以下因素有关:若术中未发生大量出血,液体入量也相对较少,本研究中,患者术中出血量为150~1000ml,由出血及补液造成的凝血因子和血小板的失血性、 消耗性以及稀释性减少均较为有限。 而针对血小板,除外上述因素,还存在以下可能:术前难以准确预估术中出血量,若患者术前无血小板减少或功能障碍,临床很少在术前预订血小板,而血小板的有效期仅为5d,输血科一般不保留富余库存,所以,不排除血小板“求而不得”的情况。
手术时间一定程度上能够反映手术的复杂程度和手术团队的经验和技术水平。本研究显示,手术时间主要影响术中血浆的输注,这可能与手术时间越长,术中肝素作用时间越长有关,因肝素主要通过增强抗凝血酶Ⅲ的活性而间接作用于多个凝血因子,从而导致血浆输注增加。 本研究还发现,术中IABP 的置入也是术中血浆输注的危险因素。IABP 对冠状动脉搭桥手术患者的辅助疗效具有积极作用[4],但作为一种有创辅助治疗手段,为防止血栓形成需要肝素化,从而增加了血浆输注风险。
PT 和APTT 是评估个体凝血功能的两个重要指标,也是确定有无血浆输注指征的两个主要指标。然而,输血浆组与未输血浆组相比,术前PT和APTT 的差异无统计学意义,多因素分析也显示,PT 和APTT 与术中输注血浆无相关性。 心脏手术中,由于出血、补液和抗凝药物使用等因素的影响,患者的凝血状态往往会较术前发生改变,因此,较之术前凝血状态,术中凝血状态对血浆输注可能有更好的指导意义。然而,大多数输注血浆的患者术中并未进行PT 和APTT 的监测。 因此,不排除部分血浆的输注可能并不符合输注指征。
本研究表明,高血压是患者术中输注血小板的危险因素,这在以往的文献中鲜有报道。既往有研究报道,高血压患者血小板活化、聚集增加[5~7]。因此,血小板的异常活化导致血小板的消耗性减少可能是合并高血压的患者术中血小板输注风险增高的原因。让人颇感意外的是,术前血小板计数与术中输注血小板无相关性,本研究中,术前血小板计数低于正常参考值下限的患者仅10 例,且均高于65×109/L,血小板减少发生率低可能是术前血小板计数未影响术中血小板输注的原因。同时,以上结果提示:相较于血小板计数,或许更应该关注血小板功能的影响。
值得注意的是,术中输注血浆会显著增加输注红细胞的风险(OR=18.840),术中输注红细胞则更显著地增加输注血浆的风险 (OR=21.532)。同时,术中输注血浆会增加输注血小板的风险(OR=4.456),而术中输注血小板也会增加输注血浆的风险(OR=3.761)。 该研究结果提示,在此类手术中,往往需要同时输注红细胞、 血浆和血小板。 同时,尚不能排除部分红细胞、血浆或血小板可能被用于预防性输注以减少大出血的发生,或受传统“输全血”观念的影响,还有部分红细胞、血浆或血小板被用于配合性输注。然而,对于非大量出血的手术患者,尚无充分证据证明2 种及以上血液制品同时使用能使患者获益更多。相反,心脏手术围术期输血增加输血相关感染的风险,甚至影响远期预后[8~10]。
综上所述,对OPCABG 患者术前备血提出以下建议:(1)OPCABG 术中血制品输注率高,择期手术患者必须充分备血方可进行手术,不可因为血液供给紧张不备血。 (2)术前贫血患者、预计术中出血量多,需适当增加红细胞备血量;预计手术时间长,或手术由相对低年资医师主刀,以及行IABP 置入患者,需增加血浆的备血量;合并高血压的患者,应注意提前预备血小板。 (3)为保障术中输血安全,建议该类手术患者术前同时预备血浆和红细胞。
此外,从优化血液资源配置和血液保护的角度,我们建议:(1)若患者没有术中输注某种血制品的危险因素,相应血制品的术前备血可相对减少,避免同一患者术前占用过多血制品;适当干预危险因素,如术前 适量使用铁剂、维生素C 或促红细胞生成素来提高患者术前HGB,术中积极止血以减少出血量。(2)积极监测凝血常规或血栓弹力图,严格把握输血指征,避免不必要的预防性血浆输注;增强成分血输注意识,避免配合性输注。(3) 若患者输血风险低,建议术中取血“少量多次”,避免一次取血太多不可退回,出现“可少输却多输”的情况,确保所有输血都是“必需”。
