颈椎骨质增生特点与不同年龄颈椎退变规律CT影像观察
2019-03-28惠耀敏王嘉何洁铭
惠耀敏 王嘉 何洁铭
上海市同仁医院骨科,上海 200336
一般而言,颈椎骨质增生好发于中老年人群,但产业发展、城市化进程使人群工作生活方式发生了变化,长期伏案办公、驾驶等行为,使颈椎骨质增生发病率不断升高,且呈年轻化趋势[1]。颈椎骨质增生主要包括椎体骨质增生、钩椎关节增生,以及上、下关节突小关节的骨质增生,由于普通X线片仅可提供下位颈椎影像,难以显示颅底部结构重叠的上位颈椎区域,近年来在颈椎骨质增生的检查中已逐渐被CT、MRI等技术所取代[2]。此次研究收集了我院217例颈椎骨质增生患者的多层螺旋CT检查结果,综合分析颈椎骨质增生的特点及不同年龄段的退变规律,望为临床颈椎骨质增生的预防与筛查提供参考,具体结果总结如下。
1 资料与方法
1.1 病例来源
2014年3月至2017年9月于我院就诊患者中,随机抽取了217例颈椎骨质增生患者纳入此次回顾性分析。患者均于我院接受CT检查,明确颈椎骨质增生诊断且影像学资料保存完整;排除合并颈部炎症、占位性病变者以及合并发育异常、代谢性疾病及外伤病史者[3]。
1.2 检查方法
使用Somatom Sensation 64排螺旋CT扫描设备(德国西门子公司)行颈椎检查,患者取仰卧位,头先进,依次行薄层重组及多平面重建成像(MPR)、曲面重建成像(CPR)及容积再现(VRT),扫描参数:管电流300 mAs,管电压120 kV,层厚5 mm,层间隔5 mm,视野155 mm;重建层厚0.75 mm,重建间隔0.7 mm,视野155 mm。
1.3 图像分析
将原始图像导入CT 3D后处理工作站,重建标准横轴位、冠状位、矢状位及VRT图像,由2名高年资医生在双盲条件下判断颈椎骨质增生、韧带骨化钙化及生理曲度改变特点。比较不同颈椎椎体、颈椎附件骨质增生情况及其年龄分布,并分析颈椎曲度改变与年龄的关系。
1.3.1 颈椎骨质增生分级[4]
Ⅰ级:骨质增生较小,为骨孤立增生点,椎体上下缘可见较小且不明显的骨赘突起;
Ⅱ级:骨赘增大,椎体上下缘骨突起增多,体积较大;
Ⅲ级:骨赘呈鸟喙样改变,相邻椎体边缘骨赘可见融合趋势,骨块明显增大;
Ⅳ级:相邻两椎体骨赘融合形成骨桥。
1.3.2 颈椎曲度分型 采用Borden氏测量法[5]:于颈2齿状突后上缘至颈7椎体后下缘作一直线,测量该直线至颈2-颈7后缘所形成的最大弧线深度。
正常曲度:颈椎弧度的顶点在颈5椎体后上缘,弧高度为(12±5)mm;
变直:弧高度<7 mm;
曲度增大:弧高度>17 mm;
反曲:弧高度为负值。
1.4 统计学分析
对本临床研究的所有数据采用SPSS 22.0进行分析,骨质增生率计数资料以(n/%)表示,并采用χ2检验,年龄以(x±s)表示,并采用t检验,以P<0.05为差异有统计学意义。
2 结果
217例患者中,男131例,女86例,年龄35~73岁,平均(42.81±10.42)岁,颈椎骨质增生分级:Ⅰ级18例,Ⅱ级73例,Ⅲ级95例,Ⅳ级31例。
2.1 不同颈椎椎体骨质增生情况及其年龄分布
C1、C5、C6椎体增生率最高,C1、C2椎体增生患者年龄最低,C7椎体增生患者年龄最高,差异有统计学意义(P<0.05)。见表1。
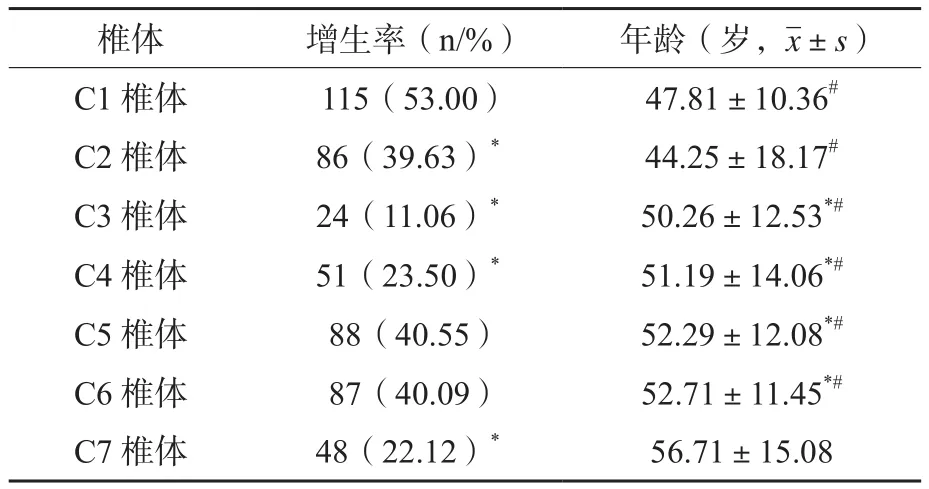
表1 不同颈椎椎体骨质增生情况及其年龄分布(n=217)
2.2 不同颈椎附件骨质增生情况及其年龄分布
不同颈椎附件骨质增生情况及年龄分布比较,差异无统计学意义(P>0.05)。见表2。

表2 不同颈椎附件骨质增生情况及其年龄分布(n=217)
2.3 颈椎曲度变化及年龄分布
217例患者颈椎曲度以正常、反曲为主,颈椎曲度反曲者年龄高于正常、变直及曲度增大者,差异有统计学意义(P<0.05)。见表3。

表3 颈椎曲度变化及年龄分布(n=217)
3 讨论
颈椎骨质增生是由骨关节边缘长期慢性损伤所致瘢痕增生、钙质沉着并演变为骨质引发的疾病,除正常生理性退变、老化、工作姿势不当外,外伤、发育异常、炎症、肿瘤、代谢性疾病等因素也可诱发节段性退变[6-7]。患者常表现为颈项疼痛、头痛、头晕、手臂麻木等,随年龄增长,患者骨关节周围肌肉、韧带及筋膜等组织结构病理性改变愈发明显,临床症状也随之加重[8-9]。因此,了解颈椎骨质增生的特点及其与年龄的关系,对于指导临床防治有着重要意义。
颈椎是脊柱椎体中体积最小的椎体,但其活动度、活动频率最高,负重较大,加之解剖结构和生理功能复杂,均使其成为了骨质增生的好发椎体[10]。在本次研究中,患者C1、C5、C6椎体增生率最高,其中C1椎体增生率高达53.00%,C1椎体即寰椎,寰椎不具有椎体和棘突结构,主要由前、后弓和两个侧块组成环状结构,其侧块是承受重力与头部运动的重要结构[11]。而寰椎与C2椎体(枢椎)间无椎间盘,关节囊较薄弱,韧带在寰枢关节的稳定中扮演重要角色,故头颈部过度旋转、伸展常导致滑膜液体分泌量过多、关节囊积液形成,进而诱发损伤性滑膜炎,并造成关节软骨变性、破坏,关节软骨下骨质软化,为寰椎骨质增生埋下了重大隐患[12-13]。此外,颈椎病早期阶段,椎间盘变性的发生使髓核向四周移位风险升高,髓核突向韧带下方可造成局部压力增加,同时导致韧带、骨膜与椎体周边骨皮质分离,也是加速韧带-椎间盘间隙形成的主要原因[14],这一间隙的形成往往伴随着局部微血管撕裂、出血,进而出现韧带-椎间盘间隙血肿,进一步增加韧带下局部压力并形成恶性循环,也是造成C1椎体骨质增生更为常见的重要机制。
C5、C6椎体均属普通颈椎,其椎体体积较小呈椭圆形,上方略微凹陷,前一颈椎位于后一颈椎凹陷处并构成钩椎关节,是确保颈椎稳定性的重要基础,而C5、C6椎体与C7椎体即隆椎较为接近,下位颈椎主要承担颈椎的屈伸、旋转活动功能[15]。正常关节软骨受压主要来自体重及肌肉收缩,并表现为负载时垂直方向压应力以及软骨变形时平行于关节面的张应力,若关节软骨受压不断增加,关节软骨对承载的复合呈粘弹性相应状态,此时软骨变形逐渐增大、渗透性逐渐下降,液体不易流出,可导致软骨细胞及细胞外基质变形、水流电位等一系列生理生化改变,在影响软骨力学性质及正常功能的同时,也是导致C5、C6椎体骨质增生发生率较高的重要原因之一[16-17]。
年龄方面,C1、C2椎体增生者年龄最低,而C7椎体增生者年龄最高,考虑与寰枢椎作为枕颈的移行部,活动频繁、活动范围大有关,与C3~C7椎体相比,C1、C2椎体承担的轴向旋转活动范围最大,骨质增生病变也常常更早发生。隆椎是棘突最长的颈椎,受压力转化和分布的影响最小,故骨质增生发生率不高且多集中于中老年人群[18]。
颈椎附件骨质增生被认为是导致椎小关节退行性变并引发临床症状的主要原因[19],但本研究不同颈椎附件骨质增生发生率及年龄分布无明显差异,说明颈椎与颈椎附件骨质增生并不存在同步性。
颈椎侧方呈前凸弧度,其意义在于增加颈椎对抗纵向压力的能力,以及支撑头部抬起重量,并提高颈椎弹性、缓冲重力震荡,在本次研究中,颈椎反曲者占35.94%,且颈椎反曲患者年龄也最高,说明颈椎反曲与颈椎退行性变存在一致性。
综上所述,颈椎骨质增生以C1、C5、C6椎体骨质增生最为常见,且低年龄段患者椎体骨质增生主要集中于C1、C2,而高年龄段患者主要集中于C7,且颈椎反曲率较高,应予以重视。
