PTCD联合腹腔镜胆囊切除术治疗急性胆囊炎患者的疗效分析
2019-03-27程廷涛
程廷涛,丁 钧
(1.重庆市涪陵区人民医院外科 408000;2.陆军军医大学第一附属医院肝胆外科,重庆 400038)
急性胆囊炎是临床常见腹部急性病症,调查显示其发病率随着年龄的增长不断升高,病死率也较高,发病时常伴腹部疼痛,给患者日常生活造成极大困扰[1]。以往临床上采用腹腔镜胆囊切除术进行治疗,虽取得一定治疗效果,但围术期风险、并发症发生率、病死率仍较高,因此寻找治疗急性胆囊炎安全有效的方法十分重要[2]。最近有研究显示,经皮肝穿刺胆道引流(percutaneous transhepatic cholangial drainage,PTCD)联合腹腔镜胆囊切除术治疗急性胆囊炎效果较好,能够迅速缓解患者病情,降低病死率[3-4]。本研究回顾性分析重庆市涪陵区人民医院收治的急性胆囊炎患者行PTCD联合腹腔镜胆囊切除术的手术结果,以期探讨其优越性。
1 资料与方法
1.1一般资料 选取2015年6月至2017年3月重庆市涪陵区人民医院收治的急性胆囊炎患者84例为研究对象,男48例,女36例,年龄31~78岁,平均(52.67±6.49)岁,白细胞(WBC)≥4×109/L,碱性磷酸酶(ALP)为(142.94±28.72)U/L,胆红素为(44.16±13.89)μmol/L。纳入标准:(1)所有研究对象均符合《外科学》第8版中急性胆囊炎诊断标准[5];(2)发病时间距离手术不超过2周;(3)患者均经过B超或CT检测。排除标准:(1)急性胆管炎、胆囊化脓且穿孔;(2)合并有出血病症、凝血功能障碍;(3)器官严重受损;(4)病例资料不全,不能配合完成治疗。采用随机数字表法将患者分为观察组与对照组,每组42例。两组患者在性别、年龄方面差异无统计学意义(P>0.05),见表1。
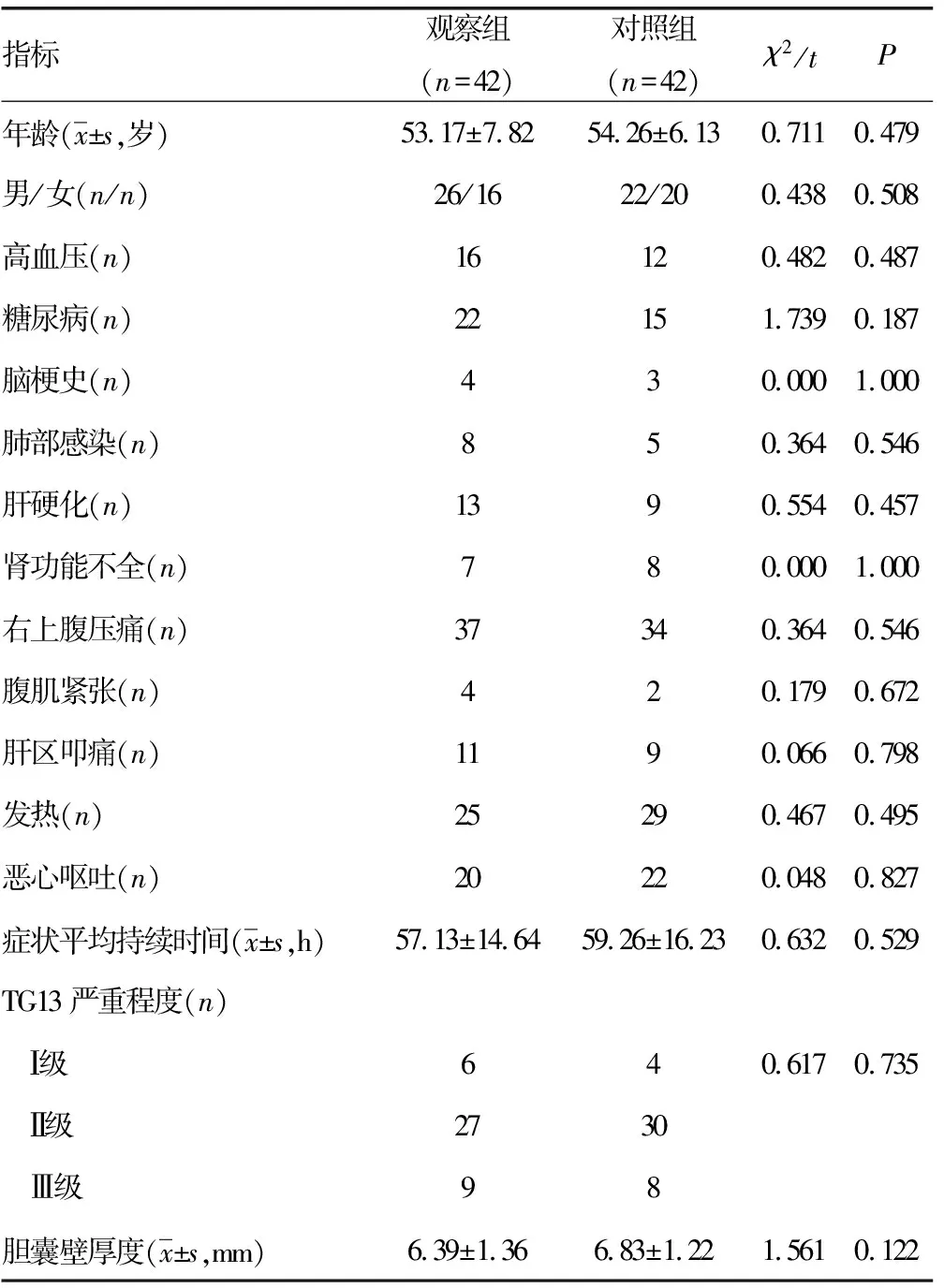
表1 两组患者临床资料对比

表2 两组患者手术前后肝功能相关指标对比
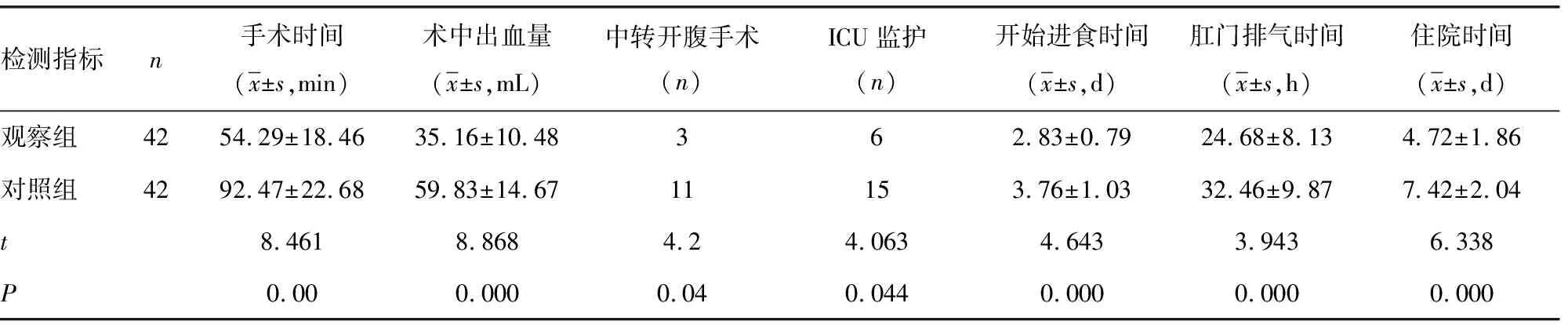
表3 两组患者围术期相关指标对比
1.2方法
1.2.1观察组 PTCD:患者采取1%利多卡因进行局部麻醉,选择左侧卧位30°或平卧,在彩色多普勒超声(飞利浦IE33)引导下,在肝组织处18G穿刺针进入直至胆囊床,分别在胆囊上部分及胆囊中部1/3处行穿刺,穿刺后退出针芯,用注射器抽出胆汁;放置导管丝,用扩张器对胆囊腔进行扩张处理并置入8F穿刺导管,同时撤出导管丝,胆囊腔内导管滞留长度在3~6 cm,胆囊腔内导管远端折为猪尾状,将导管用引流管固定装置固定在皮肤上,同时连接无菌引流袋与三通阀进行引流;引流后1周进行抗感染治疗,患者症状好转后进行B超复查,当胆囊水肿有所减退后进行胆囊切除术。腹腔镜胆囊切除术:患者采取气管插管,全身麻醉,手术采用3孔法,A孔在肚脐部位采用半开放法进行人工气腹建立,气腹压力为14 mm Hg;在腹腔镜引导下置入2个直径为10 mm 的Trocra,在剑突下1 cm行10 mm主操作孔(B孔),在右上腹处行辅助孔(C孔),分离胆囊三角,用吸收夹胆囊管动脉及胆囊管进行夹闭并剪断,取出胆囊,胆囊腔内留置引流管,将空腹气体排出,缝合切口。术后给予患者抗感染、止血、抑酸护胃等治疗,术后3 d复查有无腹腔积液随后拔除引流管。
1.2.2对照组 患者仅进行腹腔镜胆囊切除术,方法同观察组。
1.2.3评定标准 TG13严重程度:参照东京指南急性胆囊炎严重程度分级标准(2013版)[6]。Ⅰ级,轻微胆囊炎,切除术风险较低。Ⅱ级,WBC>18.0×109/L,右上腹部能够触及且感到明显疼痛,疼痛持续时间超过72 h;出现明显局部炎症如肝脓肿、胆囊脓肿、气肿性胆囊炎。Ⅲ级,血压较低需要用多巴胺维持(≥5 μg/kg/min);意识水平降低;PaO2/FiO2<300;尿量少,肌酐水平大于2 mg/dL;PT-INR>1.5;血小板计数小于100.0×109/L。
1.2.4观察指标 观察手术前后实验室、肝功能相关指标、围术期相关指标、视觉模拟评定法(VAS)评分,以及患者术后并发症发生情况。

2 结 果
2.1两组患者手术前后肝功能相关指标对比 与术前相比,两组患者术后体温、WBC、MID、AST、ALT、TBIL均降低,差异有统计学意义(P<0.05)。两组患者术前、术后肝功能指标相比,差异无统计学意义(P>0.05),见表2。
2.2两组患者围术期相关指标对比 观察组患者手术时间、术中出血量、开始进食时间、肛门排气时间、住院时间、中转开腹手术率、ICU监护率均低于对照组,差异有统计学意义(P<0.05),见表3。
2.3两组患者术后VAS评分对比 观察组患者术后强烈疼痛患者、VAS评分低于对照组,差异有统计学意义(P<0.05),见表4。
2.4两组患者术后并发症发生情况对比 观察组患者术后并发症的发生率低于对照组,差异有统计学意义(P<0.05),见表5。
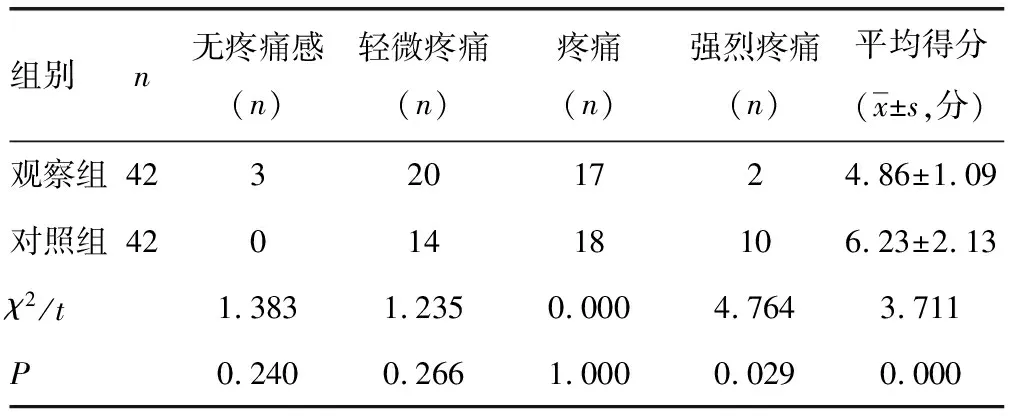
表4 两组患者术后VAS评分比较
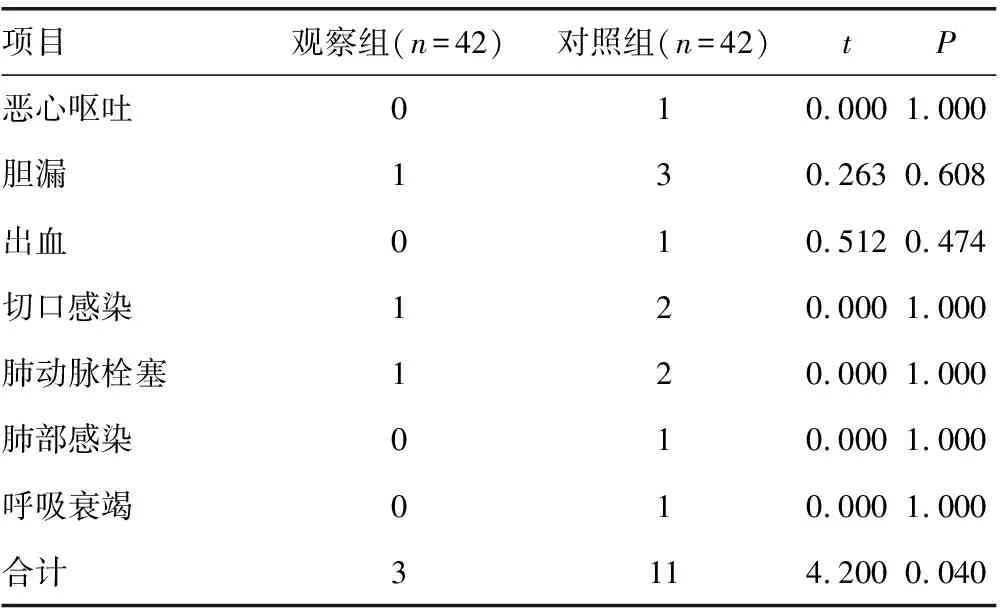
表5 两组患者术后并发症发生情况对比(n)
3 讨 论
急性胆囊炎患者发病初期临床表现不明显,病情进展较快,患者大多合并其他内科疾病,发病时胆囊充血、水肿较明显,偶伴有囊壁出血、胆囊黏膜坏死,胆囊三角粘连,因此手术难度和风险较高,术后发生胆管损伤、出血及中转开腹的概率较大,因此避免盲目进行手术,极大可能降低手术风险,对于治疗急性胆囊炎十分重要[7-8]。既往临床多采用腹腔镜手术对患者进行治疗,但对于手术最佳时机存在较大争议,且术后并发症发生率较高[9],因此寻找治疗急性胆囊炎安全有效的手术治疗方法十分重要。
急性胆囊炎患者大多伴有肝功能损伤,随着胆囊炎患者炎性反应的加重,肝功能损伤也随之加重。国内学者对急性胆囊炎患者肝组织病理学检测,结果显示,患者同时存在间质性肝炎[10]。临床研究显示患者发生急性胆囊炎后肝功能受损,ALT最先升高,临床上将ALT作为判定肝功能受损的重要指标[11]。在胆囊炎病情较严重时,胆红素代谢速度明显受限,因而TBIL升高,而ALB在肝功能受损晚期才出现水平下降,患者由于消化道症状较严重,营养不良导致肝功能严重受损[12]。本研究显示,经过治疗后两组患者体温、WBC、MID、AST、ALT、TBIL均降低,表明在经过治疗后患者机体炎性反应均减轻,肝功能均恢复较好,提示急性胆囊炎患者虽伴有肝功能损伤,但损伤程度较轻,两种手术方法均能够较好地治疗。
临床研究报道显示,对急性胆囊炎患者进行胆囊切除术术后病死率及并发症发生率均较高,此外紧急行胆囊造瘘术风险较高[13]。胆囊切除术前行PTCD是降低急性胆囊炎病死率的一个较好的治疗方法,在进行PTCD后患者能够预先平稳度过危险期,待合并内科疾病及感染等疾病得到一定的控制后在进行胆囊切除术,能够极大降低手术风险。相关研究显示,在急性胆囊炎发病初期,胆囊周围粘连主要以纤维粘连为主,较易分离,但随着炎性反应的加重,胆囊三角粘连逐渐加重,导致分离难度加大,造成手术难度的加大,也因此延长手术时间,患者术中出血量增加,延长患者住院时间,增加经济负担。而在进行PTCD时通过将感染的胆汁引流出后,能够降低胆囊内的压力,缓解患者的病情后再进行胆囊切除手术,能降低手术时间、出血量及中转开腹率[14-16]。本研究显示观察组患者手术时间、术中出血量、开始进食时间、肛门排气时间、住院时间、中转开腹手术率等围术期指标均明显低于对照组,与相关报道一致[17-18],表明PTCD联合腹腔镜胆囊切除术手术效率较高、效果较好。急性胆囊炎患者大部分伴发身体疼痛,包括切口疼痛及肩部背部疼痛,有学者认为在手术进行过程中提高操作技术,如在解剖胆囊三角区避免强行上提胆囊等操作,在远离肠管的地方进行分离粘连等均能够缓解患者术后疼痛程度[19]。VAS评分是临床上常用来评定患者疼痛程度的重要方法,本研究观察组术后强烈疼痛患者明显低于对照组,且整体VAS评分低于对照组,表明联合治疗后对于缓解患者腹痛效果要优于单独治疗。分析原因可能为联合治疗时先进行PTCD将胆汁引流后和使胆囊减压,在缓解患者炎性反应后再进行腹腔镜手术,使手术操作简单,因此患者治疗效果和疼痛状况也能够迅速得到改善。临床较多研究均表明胆囊切除术后并发症发生率较高,主要包括胆漏、腹腔出血及肠梗阻、肠道受损,同时患者发生再手术的风险较高[20]。有研究报道虽在急性胆囊炎早期进行切除手术能够极大降低并发症发生率,但并发症一旦发生后严重威胁患者生命[21]。本研究显示,PTCD联合腹腔镜胆囊切除术能够明显降低术后并发症发生率,表明联合治疗安全性优于单纯胆囊切除术。
本研究也存在一些不足之处,纳入的样本量较少,对研究数据的矫正、平衡会有一定的影响,且仅对术后重要的几项实验指标进行观察,未对其他指标进行研究。
综上所述,急性胆囊炎患者选用PTCD联合腹腔镜胆囊切除术能够缓解患者病情,提高手术安全性,是临床上治疗急性胆囊炎的安全有效的方法。
