原发骨髓大B细胞淋巴瘤一例并文献复习
2019-03-25郭淑萍陈志炉蒋慧芳
郭淑萍 金 鑫 陈志炉 蒋慧芳
原发骨髓淋巴瘤(primary bone marrow lymphoma,PBML)临床上较为罕见,主要表现为淋巴瘤侵犯骨髓而无全身淋巴结肿大及其他结外器官受累。由于该病起病急、临床表现不典型,诊断难度大,对临床及病理医生均具有一定的挑战。原发骨髓大B细胞淋巴瘤则更罕见,目前尚无统一的专家治疗共识。现将本院血液科确诊并获得理想疗效的1例原发骨髓大B细胞淋巴瘤的诊治情况报道如下。
1 病例资料
患者,女,48岁。2016年11月28日因妇科检查前查血常规提示:白细胞8.9×109/L,中性粒细胞百分比24.2%,单核细胞百分比31.4%,嗜碱粒细胞百分比17.7%,血红蛋白109g/L,血小板238×109/L,镜检看到幼稚细胞。患者无发热,无乏力,无牙龈出血,无咳嗽咳痰,无胸闷气急等不适。查体:轻度贫血貌,余查体未见明显异常。肝肾功能正常,超声心动图检查未见明显异常。2016年11月29日行骨髓常规(插页图1):骨髓增生活跃;淋巴细胞系统增生活跃,可见一类形态明显异常的淋巴细胞,约占10%,考虑淋巴瘤细胞可能;全片巨核细胞38个,其中产血小板巨核细胞10个,产血小板板功能可。骨髓常规结论:涂片可见一类异常细胞,形态学考虑淋巴系统肿瘤可能;骨髓免疫分型(插页图2):CD45设门中可见一群CD45高表达,SSC大、FSC大细胞群,占10.62%,主要表达 CD19、CD20、CD22、DR、CD25、FMC7,限制性表达轻链LAM;结论:CD45设门可见异常B淋巴细胞,考虑大B细胞肿瘤。骨髓活检病理(插页图3):骨髓造血组织增生活跃,粒红比例尚可,红系各期可见,粒系多为中晚幼及杆状核,巨核细胞及少量分化成熟的浆细胞散在排列,另见少量异形的淋巴细胞呈小簇状排列,特殊染色无殊,免疫组化:CD3(-),CD20(+),PAX-5(+),CD79α(+),CD235α(-),CD138(-),MPO(-),CyclinD1(-)。结论:(骨髓活检)骨髓造血组织增生活跃,伴见少量异形的B淋巴细胞,结合临床首先考虑B细胞淋巴瘤累及骨髓。外周血细胞学分析:CD45设门中可见一群CD45高表达,侧散射(SSC)大、前散射(FSC)大细胞群 20.45%,主要表达CD19、CD20、CD22,限制性表达轻链LAM,考虑大B细胞肿瘤。急淋常见15种融合基因(dupMLL,MLL/AF4,MLL/AF6,BCR/ABL(p190),MLL/AF1P,MLL/AFX,MLL/ENL,BCR/ABL(p210),E2A/PBX1,TEL/AML1,SIL/TAL1,TLS/ERG,E2A/HLF,TEL/ABL,HOX11)均阴性。荧光原位杂交(FISH)检查:IGH基因位点扩增阳性,C-MYC基因位点重排阳性,BCL-2、BCL-6基因检测结果均为阴性。骨髓染色体检查:46,XX。Ig基因重排:检测到 IgVH、IgK 和IgL基因发生重排。双侧颈部、双侧锁骨上、双侧腋下、双侧腹股沟及腹膜后B超未见明显肿大淋巴结。2016年12月1日浙江省医学检查诊疗中心全身PET-CT检查:(1)扫描区域全身弥漫性氟脱氧葡萄糖(FDG)代谢增高,标准摄入值(SUV)最大值约4.2,未见明显骨质破坏,结合病理,淋巴瘤浸润考虑;(2)双侧颈部多发淋巴结,FDG代谢轻度增高,首先考虑炎性病变。患者诊断大B细胞淋巴瘤(原发骨髓),Ann Arbor分期:IVA期,年龄调整的国际预后指数(aaIPI)评分:1分。
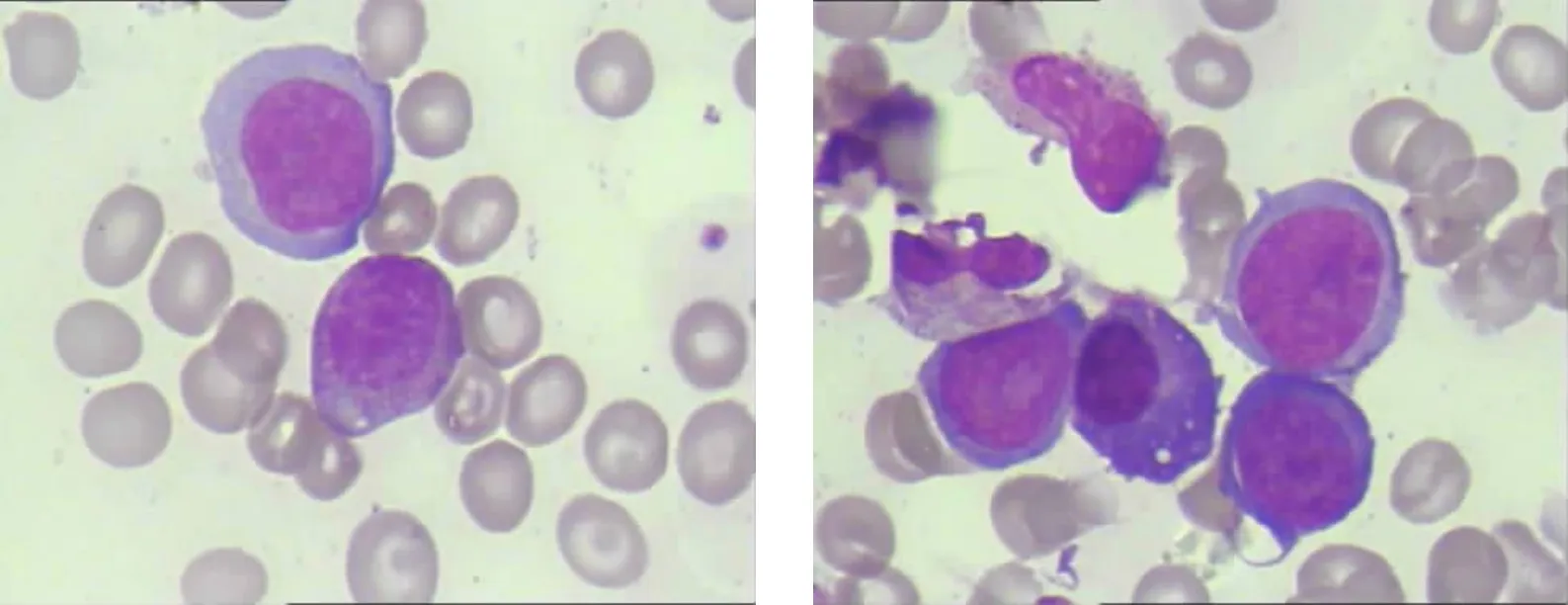
图1 原发骨髓的大B细胞淋巴瘤患者骨髓常规涂片结果:骨髓增生活跃,淋巴细胞系统增生活跃,可见一类形态明显异常的淋巴细胞,该类细胞胞体大,胞浆丰富,着色淡蓝,浆中未见明显颗粒,核染色质均匀,部分可见模糊核仁,考虑淋巴瘤细胞可能。(瑞特-吉姆萨染色 ×400)
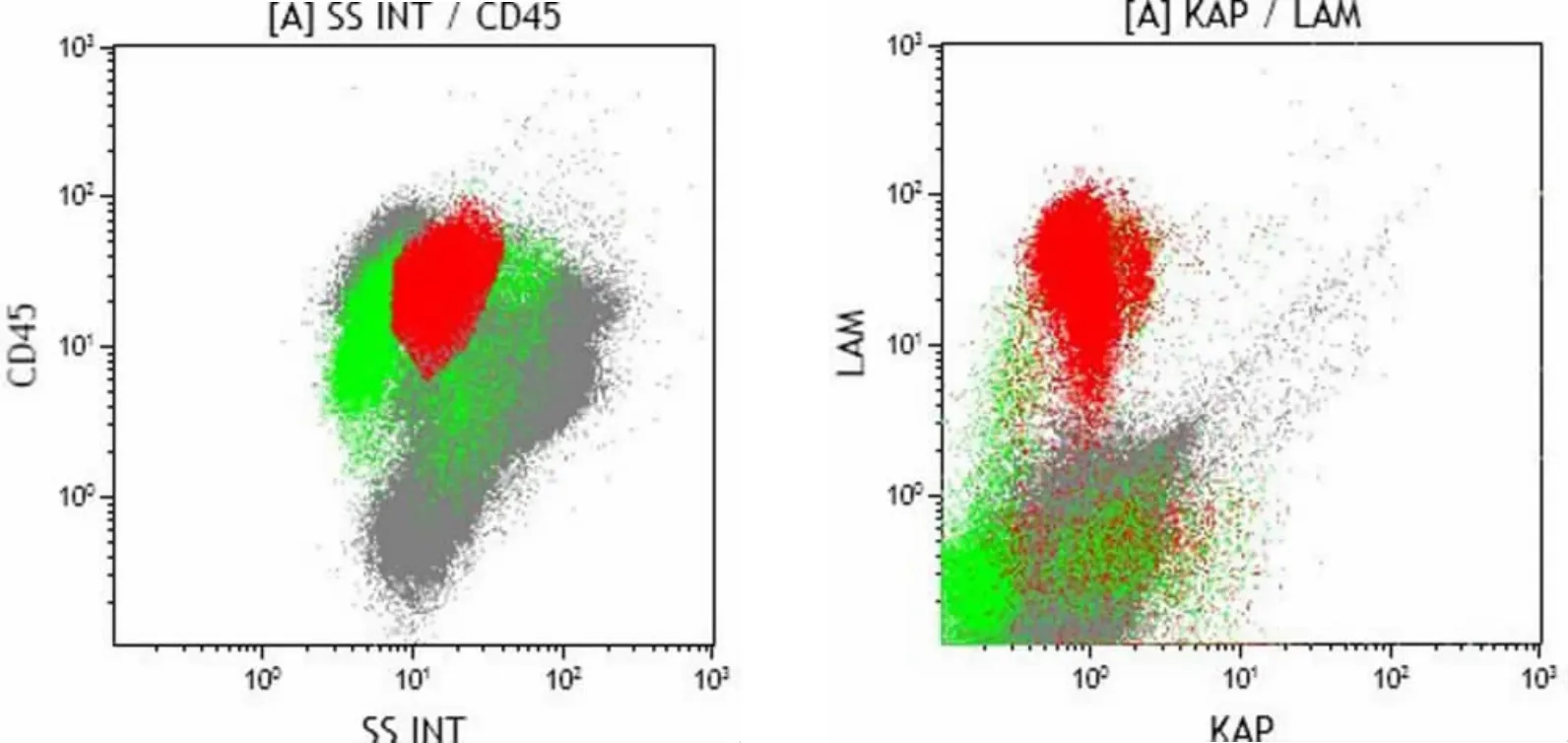
图2 原发骨髓的大B细胞淋巴瘤患者骨髓免疫分型:CD45设门中可见一群CD45高表达,SCC大、FSC大的细胞群,占10.62%,在所检测抗原中主要表达CD19,CD20,CD22,DR,CD25,FMC7,限制性表达轻链LAM,考虑B细胞肿瘤。
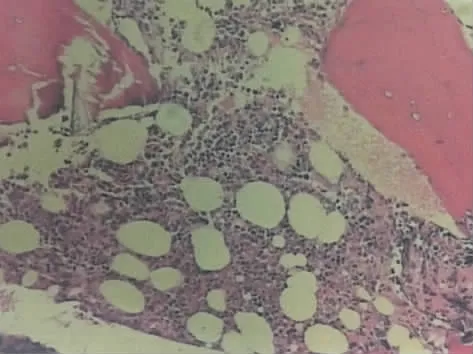
图3 原发骨髓的大B细胞淋巴瘤患者骨髓活检病理结果:骨髓造血组织活跃,粒红比例尚可,红系各期可见,粒系多为中晚幼及杆状核,巨核细胞及少量分化成熟的浆细胞散在排列,另见少量异形的淋巴细胞呈小簇状排列,特色染色无殊,免疫组化:CD3(-),CD20(+),CD79a(+),CD235α(-),CD138(-),MPO(-),CyclinD1(-)。(瑞氏染色及免疫组化染色 ×400)
2016年12月7日开始给予患者R-CHOP方案,具体用药:美罗华600mg d0+环磷酰胺1000mg d1+长春地辛4mg d1+多柔比星(阿霉素)70mg d1+泼尼松90mg d1-5,化疗后血象恢复正常,复查骨髓提示缓解。2017年1月5日再次给予患者R-CHOP方案化疗(剂量及用法同上),患者化疗后出现胸闷气急,考虑化疗药物相关,完善冠脉CTA示右冠状动脉近段、左前降支近段非钙化斑块,相应管腔轻度狭窄。2017年2月11日行第3次R-CHOP方案化疗(考虑患者冠状动脉粥样硬化,更改阿霉素为脂质体阿霉素40mg d1,余同前),化疗过程顺利。2017年3月7日复查骨髓穿刺常规提示:骨髓增生明显活跃,淋巴细胞系统增生欠活跃,分类200细胞中未见形态明显异常的淋巴细胞。免疫分型提示:残留肿瘤细胞<0.01%。骨髓活检提示:骨髓造血组织增生活跃,粒红比例增大,红系各期可见,粒系多为中晚幼及杆状核、巨核细胞及少量分化成熟的淋巴浆细胞散在排列。特殊染色无殊。(骨髓活检)骨髓造血组织增生活跃。免疫组化:CD3(-),CD20(-),CD45RO(+),CD79α(+),CD235α(+),CD138(+),MPO(+)。患者经济情况一般,胸闷气促未再发作,不予以脂质体阿霉素化疗。2017年3月15日给予患者行第4次化疗,更改为R-EPOCH方案,具体用药:利妥昔单抗600mg d0+依托泊苷40mg q12h+多柔比星15mg d1-4+环磷酰胺1.1g d5+强的松100mg d1-5。患者此次化疗后骨髓抑制期较长,故第5次化疗时间延迟至2017年5月2日行第5周期R-EPOCH方案,剂量同第4周期。2017年6月7日行第6周期REPOCH化疗,剂量同上,化疗后评估病情缓解。患者目前疾病确诊1.5年,化疗6个周期后,疗效评估完全缓解(CR),到目前化疗结束接近1年,每3月复查病情稳定,无淋巴瘤复发迹象。
2 讨论
非霍奇金淋巴瘤常以无痛性淋巴结肿大起病,随着疾病进展,可出现骨髓及中枢神经系统累及,亦可原发骨髓及中枢神经系统。原发骨髓的淋巴瘤(primary bone marrow lymphoma,PBML) 是一类罕见的血液系统恶性肿瘤(除外慢性淋巴细胞白血病/小淋巴细胞淋巴瘤),病情进展较快,预后差[1]。目前发病机制尚未完全清楚,缺乏特异性临床表现和明确诊断标准。外周血淋巴细胞无量与质的改变,体检及影像学检查排除颅内肿瘤、胸腔、腹腔淋巴结及肝脏脾脏肿大,结合早期骨髓活检对诊断有较为重要的意义,尽早给予利妥昔单抗的联合化疗能提高患者生存质量,延长患者生存期[2]。
检索文献,国内外报道例数均较少,其中个例报道为主。高静等[2]报告3例原发骨髓淋巴瘤,第1例73岁女性因“乏力纳差、间断发热4个月”入院,经骨髓涂片及免疫分型诊断为PBML,给予R-CHOP方案化疗4个疗程达完全缓解(CR);第2例60岁女性因“头晕乏力10天”入院,经骨髓涂片及骨髓活检,确诊为PBML,患者放弃治疗,3月后死亡;第3例72岁男性因“头晕乏力伴间断牙龈出血2年”入院,经骨髓涂片及骨髓活检确诊PBML,经2个疗程COP(环磷酰胺+长春地辛+泼尼松)和6个疗程CHOP(环磷酰胺+长春地辛+表柔比星+泼尼松)方案化疗,血常规及骨髓常规恢复正常,之后回家休养,半年后复发死亡。Chang等[3]总结12例PBML患者发病中位年龄62.5岁,9例出现不明原因的发热,2例为全血细胞减少,其余有不同程度血小板减少和贫血,9例测定有8例血β2微球蛋白中增高。Martinez等[4]报道的21例PBML患者大部分出现贫血、血小板减少。由此可见,对于不明原因发热或血常规异常(特别是贫血、血小板减少)患者,应尽早行骨髓穿刺及活检以排除此病。
PBML常无典型淋巴结肿大及肝脾侵犯,仅表现血常规异常,如不行骨髓检查常不能明确诊断,易误诊及漏诊。目前临床常用的检测淋巴瘤骨髓侵犯方法有骨髓液穿刺涂片及骨髓活检术,而诊断骨髓侵犯时骨髓活检阳性率明显高于骨髓涂片[5-6]。Martinez等[4]总结的15例B细胞淋巴瘤骨髓侵犯中8例为弥漫性浸润,6例为结节性浸润,1例为间质性浸润;刘慧敏等[7]报道的3例弥漫大B细胞淋巴瘤骨髓侵犯均为弥漫性浸润;高静等[2]报道的3例PBML骨髓活检均为弥漫性浸润。可见,PBML在骨髓侵犯常表现为弥漫性浸润,也可表现为结节性浸润,而间质性浸润少见。骨髓涂片免疫组织化学、骨髓活组织检查骨髓受累情况与患者性别、年龄、Karnofsky评分、B症状、结外累及、乳酸脱氢酶、血小板数、血红蛋白含量、中性粒细胞数、淋巴细胞数、临床分期无相关性(均P>0.05),而两种检测方法间存在相关性[8]。对于PBML,骨髓活检在早期诊断中发挥重要作用,故血常规异常患者初诊时,骨髓涂片是必要的,骨髓活检同时也是需要的。
临床上,PBML罕见,但淋巴瘤骨髓浸润(bone marrow infiltration,BMI)较为常见,淋巴瘤 BMI的患者已经发展为Ⅳ期,确定BMI对制订治疗方案有重要意义。出现BMI等预后不良等因素时,对年轻患者应选择的治疗方法是使用大剂量的造血干细胞移植。因此,BMI的准确评估对恶性淋巴瘤的治疗、预后具有重要意义[9]。无论是PBML还是BMI,骨髓常规及活检均为局部检查,存在局限性,可出现假阴性结果,此时需完善骨显像检查,当然全身PET-CT检查更有意义。关于PBML治疗,Chang等[3]报道12例PBML中,4例未经治疗,均在1个月内死亡;4例CHOP方案治疗,中位生存期为13个月;4例分别接受R-CHOP和R-COP(美罗华+环磷酰胺+长春新碱+泼尼松)均达CR。Bhagat等[10]报道1例PBML接受1个R-CHOP疗程和7个疗程R-CVP,4个疗程后达CR;1例接受8个疗程CHOP,治疗过程中达到持续CR,但停药2个月后复发。Qian等[11]报道1例PBML给予6个疗程R-CHOP达CR。刘慧敏等[7]报道的3例PBML中,1例诊断后2个月死亡,1例接受R-CHOP方案7个疗程达完全缓解(CR),1例RCHOP和R-EPOCH共4个疗程达CR。Yi等[12]报道了1例原发肱骨的B淋巴母细胞淋巴瘤,以右侧肘关节疼痛、发热、血细胞减少和脾大起病,无淋巴结侵犯;PET-CT扫描提示右侧肱骨远端的18F-氟脱氧葡萄糖摄取升高,外科手术切除病灶,术后病理确诊B淋巴母细胞淋巴瘤,按急性淋巴细胞白血病方案化疗,获得完全缓解,但4个月后复发。上述治疗结果表明,PBML恶性度高,疾病进展快,易复发,不治疗数月内死亡,化疗可控制疾病进展,甚至达到完全缓解。但相比单独化疗,给予利妥昔单抗的联合化疗方法可以达到CR,且不易复发。
目前提出诊断PBML至少应包括2个基本条件:(1)单独的骨髓浸润;(2)体检及影像学资料证实排除颅内肿瘤、胸腔及腹腔淋巴结、肝脏脾脏增大及其他髓外浸润表现[3]。本文中的患者符合此2个条件,患者行骨髓常规及活检明确淋巴瘤骨髓浸润,行全身PET-CT检查,除外全身骨髓外部位浸润,故PBML诊断成立,但因骨髓组织无法行更多免疫标记,所以无法进一步明确是哪种类型的大B细胞淋巴瘤。治疗上,目前国内外报道病例,以R-CHOP方案为主,也有采用R-COP等方案化疗,结果提示以美罗华为基础的治疗方案,效果更佳,不易复发[4]。本例患者经1次R-CHOP方案化疗,达到骨髓缓解,继续2次R-CHOP方案化疗,复查骨髓缓解,之后行3次R-EPOCH方案化疗,化疗结束评估疾病缓解。患者目前已停化疗1年,疾病仍处于缓解状态,继续随访观察。
