外周血淋巴细胞和单核细胞数量比值对弥漫性大B细胞淋巴瘤患者预后的预测价值分析
2019-03-20张隽瑜李琳洁俞康
张隽瑜 李琳洁 俞康
弥漫性大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL)是最常见的非霍奇金淋巴瘤,可发生于所有年龄段的患者,且具有多样的临床表现,约占淋巴瘤的30%~40%。DLBCL患者异质性较强,因而存在不同的治疗反应[1]。环磷酰胺、长春新碱、阿霉素和地塞米松组成的CHOP方案是治疗DLBCL的经典化疗方案,年龄、美国东部肿瘤合作组制订的行为评分(ECOG行为评分)、临床分期、乳酸脱氢酶和结外淋巴结受累等临床参数组成的淋巴瘤国际预后评估指数(IPI)是指导临床医师预测DLBCL患者治疗反应和预后的有效工具。随着靶向药物利妥昔单抗的应用,DLBCL患者的长期生存情况得到了显著改善[2];但随着利妥昔单抗的应用,IPI对DLBCL患者预后的预测效能却有所下降[3]。近年来,临床发现一些分子标志物,如LMO2、BCL6、FN1、CCND2、SCYA3和BCL2等[4],也能对接受利妥昔单抗+CHOP(RCHOP)方案治疗的患者进行有效的预后预测。但由于条件限制,这些分子标志物检测在许多基层医疗单位无法推广开展。因此,寻找广泛可行、临床简易的参数指标来预测RCHOP方案治疗下的DLBCL患者预后,成为临床关注的焦点。研究发现,外周血淋巴细胞和单核细胞数量比值(lymphocyte-to-monocyte ratio,LMR)可预测各类实体肿瘤疾病的预后[5-6],对霍奇金淋巴瘤的预后预测价值尤为突出[7]。基于此,本研究通过回顾性分析DLBCL患者发病时的外周血LMR与预后的关系,探讨外周血LMR对DLBCL患者预后的预测价值,现报道如下。
1 对象和方法
1.1对象 回顾2012至2015年温州医科大学附属第五医院收治的初发DLBCL患者102例,其中男52例,女50例;年龄47~63岁,中位年龄56岁。纳入标准:患者初次就诊时病理学检测诊断为DLBCL,免疫组化检测显示CD20阳性,并接受RCHOP 21方案化疗[利妥昔单抗375mg/m2,第1天;环磷酰胺750mg/m2第2天;长春新碱1.4mg/m2第2天(最大剂量每次2mg);阿霉素50mg/m2第 2天;泼尼松 100mg/d 第 2~6天]至少 3~4个疗程以上。
1.2 方法 回顾最初诊断时患者的血常规检查中的外周血单核细胞数量和淋巴细胞数量,并计算LMR。同时收集患者性别、年龄、IPI分级(0~1分为低危,2分为中危-1,3分为中危-2,4~5分为高危)、ECOG 行为评分、乳酸脱氢酶、B症状(患者存在下列1个或1个以上全身症状为B症状,即排除感染后连续3d发热达38℃以上、盗汗、6个月内体重减轻10%或更多)、结外受累、临床分期情况等资料。
1.3 观察指标 以患者LMR中位数为界,将患者分为高LMR组(LMR>中位数)与低LMR组(LMR≤中位数)。观察并比较两组患者临床特征、生存情况(随访3年以上),分析影响DLBCL患者预后的因素。
1.4 统计学处理 应用SPSS17.0统计软件。非正态分布的计量资料以M(P25,P75)表示,组间比较采用Wilcoxon秩和检验;计数资料以频数和构成比表示,组间比较采用χ2检验;采用Kaplan-Meier法绘制生存曲线,两组患者生存率的比较采用log-rank检验;多因素分析采用Cox比例风险模型。P<0.05为差异有统计学意义。
2 结果
2.1 高LMR组与低LMR组患者临床特征比较 患者LMR中位数为3.5,高LMR组(LMR>3.5)患者51例,低LMR组(LMR≤3.5)患者51例,两组患者临床特征比较见表1。
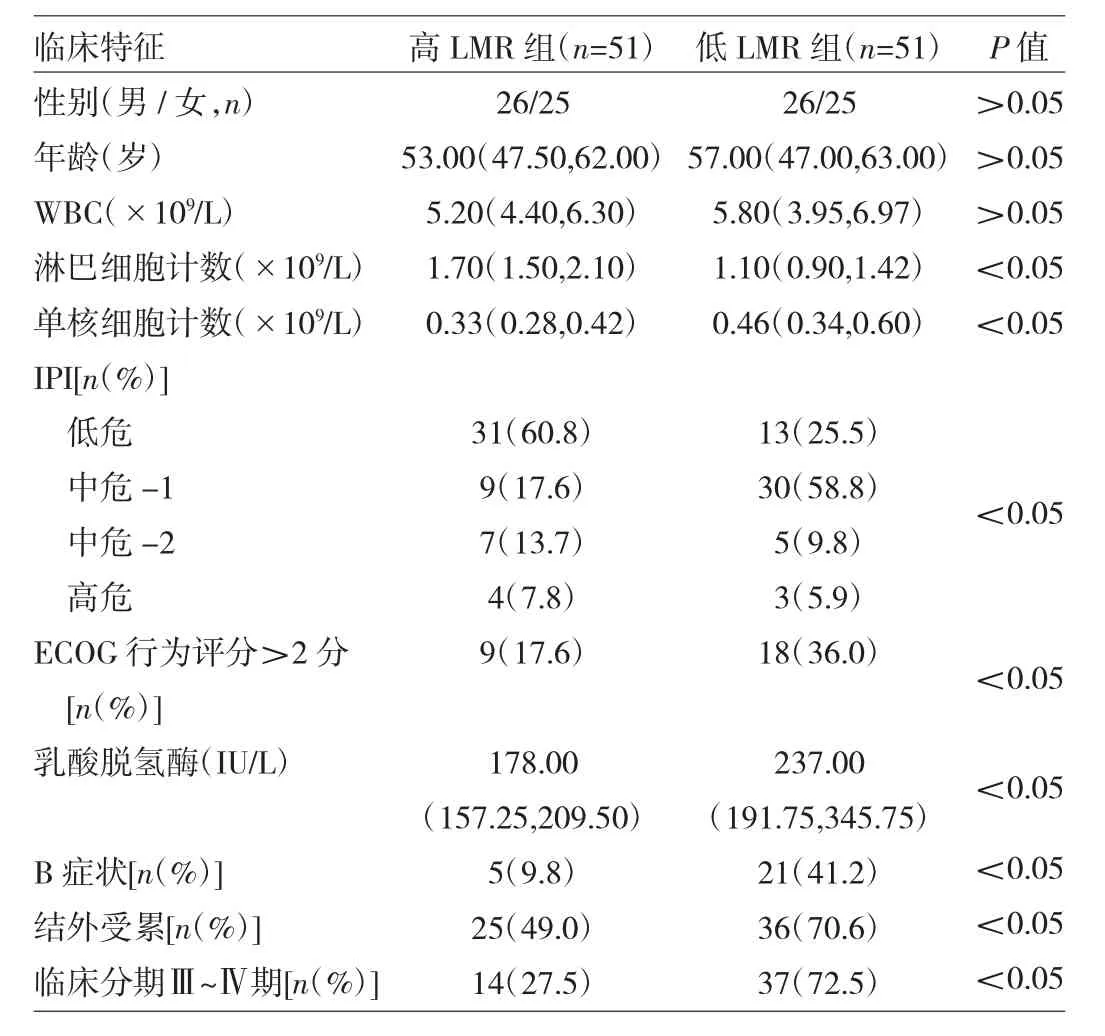
表1 高LMR组与低LMR组患者临床特征比较
由表1可见,两组患者性别、年龄、外周血WBC比较差异均无统计学意义(均P<0.05)。高LMR组外周血淋巴细胞计数、IPI低危与低ECOG行为评分比例均高于低LMR组(均P<0.05),单核细胞计数、乳酸脱氢酶水平与B症状、结外受累及临床分期Ⅲ~Ⅳ期比例均低于低LMR组(均P<0.05)。
2.2 高LMR组与低LMR组患者生存情况比较 高LMR组与低LMR组患者生存曲线比较见图1。

图1 高LMR组与低LMR组患者生存曲线比较
由图1可见,高LMR组患者3年生存率为81.0%(95%CI:68%~95%),低LMR组患者3年生存率为50.0%(95%CI:35%~72%),高LMR组患者3年生存率高于低LMR组患者(P<0.05)。
2.3 影响DLBCL患者预后的因素分析 以3年生存为界,对3年存活患者与3年死亡患者进行单因素与多因素Cox回归分析,见表2。
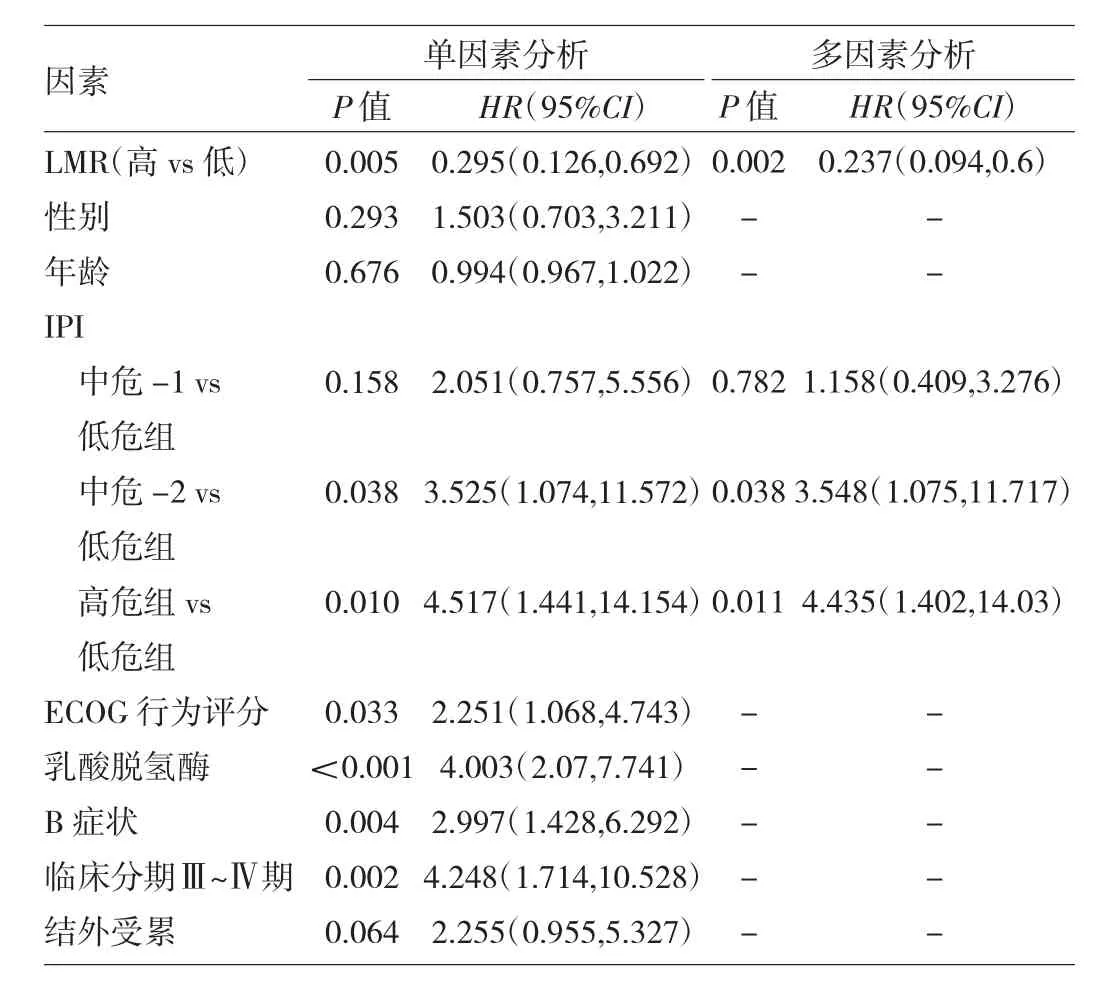
表2 影响DLBCL患者预后的因素分析
由表2可见,在校正IPI的影响后,外周血LMR是影响DLBCL患者预后的因素,可用于预测患者预后。
3 讨论
DLBCL是一种具有高度侵袭性和异质性的血液恶性肿瘤[8-9]。目前基于含有靶向药物利妥昔单抗的RCHOP方案治疗后,DLBCL患者预后显著提高,完全缓解率达到了40%[2-3]。相应地,IPI已不能有效的指导临床医师预测RCHOP治疗后患者的预后[3,10]。另外,一些分子标志物也可作为预测DLBCL患者预后的指标[11-13],但是,这些分子标志物往往因检测价格昂贵、需要精准的分子生物学实验技术的支持等,难以在基层医疗机构推广应用。免疫系统缺陷是目前公认的罹患非霍奇金淋巴瘤的危险因子[14]。在免疫功能受抑制的情况下,患者发生淋巴瘤的风险明显上升[15-16]。因而,越来越多的研究聚焦于寻求免疫相关的可预测肿瘤预后的指标上[17-19]。
本研究结果发现,高LMR组与低LMR组患者的临床特征情况与以往研究结果相似[20]。高LMR组患者3年生存率为81%,低LMR组患者3年生存率为50%,高LMR组患者3年生存率高于低LMR组患者。在校正IPI的影响后,外周血LMR是影响DLBCL患者预后的因素,可用于预测患者预后。即外周血LMR越高,DLBCL患者预后越好,LMR越低,患者越容易呈现不良预后。Wu等[5]在一项关于LMR与结肠癌预后关系的Meta分析中提出,淋巴细胞下降后可使肿瘤细胞发生免疫逃逸,而单核细胞增多可促进肿瘤的进展和转移,最终分析结果为低LMR预示结肠癌患者不良预后。Teng等[6]的一项关于LMR和多个实体肿瘤之间预后关系的Meta分析中更明确指出,高LMR患者在泌尿系统肿瘤、肺癌、鼻咽癌等实体肿瘤中均有良好预后。在血液系统恶性肿瘤方面,Porrata等[7]研究发现,在霍奇金淋巴瘤中,高LMR与低LMR患者相比,生存期更长。一项关于滤泡淋巴瘤预后报道也指出,LMR对预测滤泡淋巴瘤患者预后也存在重要价值[21]。
综上所述,本研究结果显示,外周血LMR可用于预测DLBCL患者预后,高LMR患者预后相对较好。
