上海社区居民血糖、血压及中医证候的相关性研究*
2019-01-29何华玉顾瞻朱慧敏孙秀华凌浩青张佩华王健英刘保成
李 东,何华玉,顾瞻,朱慧敏,孙秀华,凌浩青,张佩华,王健英,刘保成,张 磊**
(1.上海市浦东新区张江社区卫生服务中心 上海 201210;2.上海中医药大学上海中医健康服务协同创新中心 上海 201203)
随着人们生活方式的改变以及人口老龄化,以糖尿病、高血压为代表的慢性非传染性疾病的患病率、死亡率及致残率逐年增高[1]。中国20岁以上人群糖尿病总体患病率已达9.7%,糖尿病前期的患病率高达15.5%[2]。高血压是我国心脑血管病最主要的危险因素,也是主要的死亡原因。我国约有超过2.6亿原发性高血压患者,占全球高血压总人数的20%[3]。因此,预防及控制糖尿病、高血压的疾病进展刻不容缓。中医药理论防治疾病从古至今都为医生与公众广泛认知与利用,早在《素问·四气调神大论》中就明确记载了治未病思想,现代医家对治未病思想有了更深的认识,认为“治未病”以预防为主,涵盖了所有未病、欲病、已病各阶段[4]。辨证论治是中医基础理论的一大特色,能够揭示疾病变化的机理和发展趋势,反应疾病的实质[5]。因此,以治未病思想为指导,利用中医辨证论治体系来进行疾病的预防不失为一种可靠方法。本研究对上海某社区糖尿病高危居民进行血糖、血压的横断面调查,并对部分居民进行中医证候分析,为社区慢性病防治工作提供理论依据。
1 资料与方法
1.1 研究对象
调查对象来源于2017年上海浦东张江社区常住居民,通过体检及问卷调查筛选出糖尿病高危人群933例。其中572例自愿参与并填写中医证候量表,量表信息完整者529例。
1.2 诊断标准
1.2.1 成年人中血糖正常性高危人群的定义:
参照2014年《中国成人2型糖尿病预防的专家共识》中的定义。在成年人(>18岁)中,具有下列任何一项及以上的糖尿病高危因素者:①年龄≥40岁;②有糖调节受损史;③超重(BMI≥ 24 kg·m-2)或肥胖(BMI≥ 28 kg·m-2)和(或)中心型肥胖(男性腰围≥90 cm,女性腰围≥85 cm);④静坐生活方式;⑤一级亲属中有2型糖尿病家族史;⑥有巨大儿(出生体重≥4 kg)生产史或妊娠糖尿病史的女性;⑦高血压[收缩压≥140 mmHg和(或)舒张压≥90 mmHg(1 mmHg=0.133 kPa)],或正在接受降压治疗;⑧血脂异常[高密度脂蛋白胆固醇(HDL-C)≤ 0.91 mmol·L-1(≤ 35 mg·dl-1)、甘油三酯≥ 2.22 mmol·L-1(≥ 200 mg·dl-1)],或正在接受调脂治疗;⑨动脉粥样硬化性心脑血管疾病患者;⑩有一过性类固醇糖尿病病史者;多囊卵巢综合征(PCOS)患者;长期接受抗精神药物和(或)抗抑郁药物治疗的患者。
1.2.2 糖尿病及糖尿病前期诊断标准
参照1999年世界卫生组织公布的诊断标准。
(1)糖尿病诊断标准:①有糖尿病症状,且随机血浆葡萄糖 ≥ 11.1 mmol·L-1(200 mg·dl-1);②空腹血糖≥7.0 mmol·L-1(126 mg·dl-1);③糖耐量试验(OGTT)2小时血浆葡萄糖 ≥ 11.1 mmol·L-1(200 mg·dl-1)。
(2)糖尿病前期包括空腹血糖受损(IFG)和糖耐量损伤(IGT)。IFG:空腹血糖≥ 6.1 mmol·L-1(110 mg·dl-1),但 < 7.0 mmol·L-1(126 mg·dl-1)。IGT:OGTT 2小时血糖 ≥ 7.8 mmol·L-1(140 mg·dl-1),但 < 11.1 mmol·L-1(200 mg·dl-1)。
1.2.3 高血压及高血压前期诊断标准
血压分类参照2017年《国家基层高血压防治管理指南》,其中正常高值血压与《美国高血压指南第七版》(JNC-7)中高血压前期的定义相同,故统称为“高血压前期”。①高血压:SBP≥140 mmHg和(或)SBP≥90 mmHg。②高血压前期:SBP在120-139 mmHg和(或)DBP在80-89 mmHg。
1.2.4 中医证型
参考《中华人民共和国国家标准·中医临床诊疗术语证候部分》和《中药新药临床研究指导原则(试行)2002》。分为火热炽盛证、痰湿雍盛证、阴虚阳亢证、阴阳两虚证。量表来源《中药新药临床研究指导原则(试行)2002》。
1.2.5 体质指数与中心性肥胖的分类标准
参照《中国成人超重和肥胖症预防控制指南(试行)》;以0.50为我国中年人群中心性肥胖评价的适宜切点[6]。
1.3 纳入标准
符合糖尿病前期高危人群判定标准,年龄大于等于35岁,同时签署知情同意书,自愿参与本研究的上海浦东张江社区常住居民。
1.4 排除标准
①不符合纳入标准者;②精神疾病及受明显情绪因素影响者;③未获知情同意者。调查问卷回收后逐项核查,剔除不合格(条目缺失和有逻辑错误)的问卷。
1.5 调查方法
采用问卷与体检调查结合的方法。由经过培训的医师以面对面的询问方式对参加筛查的对象进行调查,不可由调查对象自填;对所有参加调查的对象进行身体测量和开展相关实验室检查。
1.6 调查内容
高危人群筛查:包括筛查对象的姓名、性别、年龄、身份证号、住址、联系方式、婚姻状况、文化程度等信息;基本情况:包括身高、体重、腰围、臀围、血压;实验室检查:包括空腹静脉血糖和餐后2 h糖耐量实验。
1.7 统计分析方法
应用EpiData3.1录入数据,由2人专门录入,将数据导入Excel(2010版)进行整理,应用SPSS22.0软件进行统计分析。计量资料符合正态性的采用均数±标准误(xˉ±s)表示,采用单因素ANOVA分析;计量资料采用率和构成比描述,用卡方检验;相关因素与疾病的关联强度采用比值比(OR)及95%可信区间(95%CI)表示,P<0.05表示差异具有统计学意义。
2 结果
2.1 人口学指标及一般情况
共有933名糖尿病高危受试者参与本研究,其中男性305名(32.7%),女性628名(67.3%),年龄35-91(59.36±10.54)岁;人群年龄分布中,55-64岁年龄段人数最多,占总人群40.1%,其次为45-54岁年龄段,占23.8%;绝大多数调查人员为已婚人士(95.3%),文化程度在初中及以上的有73.6%。人群平均收缩压(SBP)为127.17±19.98 mmHg,其中男性为131.55±18.03 mmHg,女性为127.61 ± 20.44 mmHg,男女SBP差异有统计学意义(P=0.031)。舒张压DBP为75.67±10.52 mmHg,男女差异无统计学意义(P>0.05)。血压正常人员共322人(34.5%)、高血压前期353(37.9%)、高血压258人(27.6%);而血糖正常的有611人(65.5%),糖尿病前期和糖尿病分别有213人(22.8%)和109人(11.7%),空腹静脉血糖均值为5.71±0.97 mmol·L-1,男性和女性血糖差异无统计学意义;调查人群中有将近一半人员体重超重或肥胖,共499人(48.1%),中心性肥胖人员占到总人数的56.7%,且男性与女性的差异具有统计学意义(P<0.01)(表1,表2)。
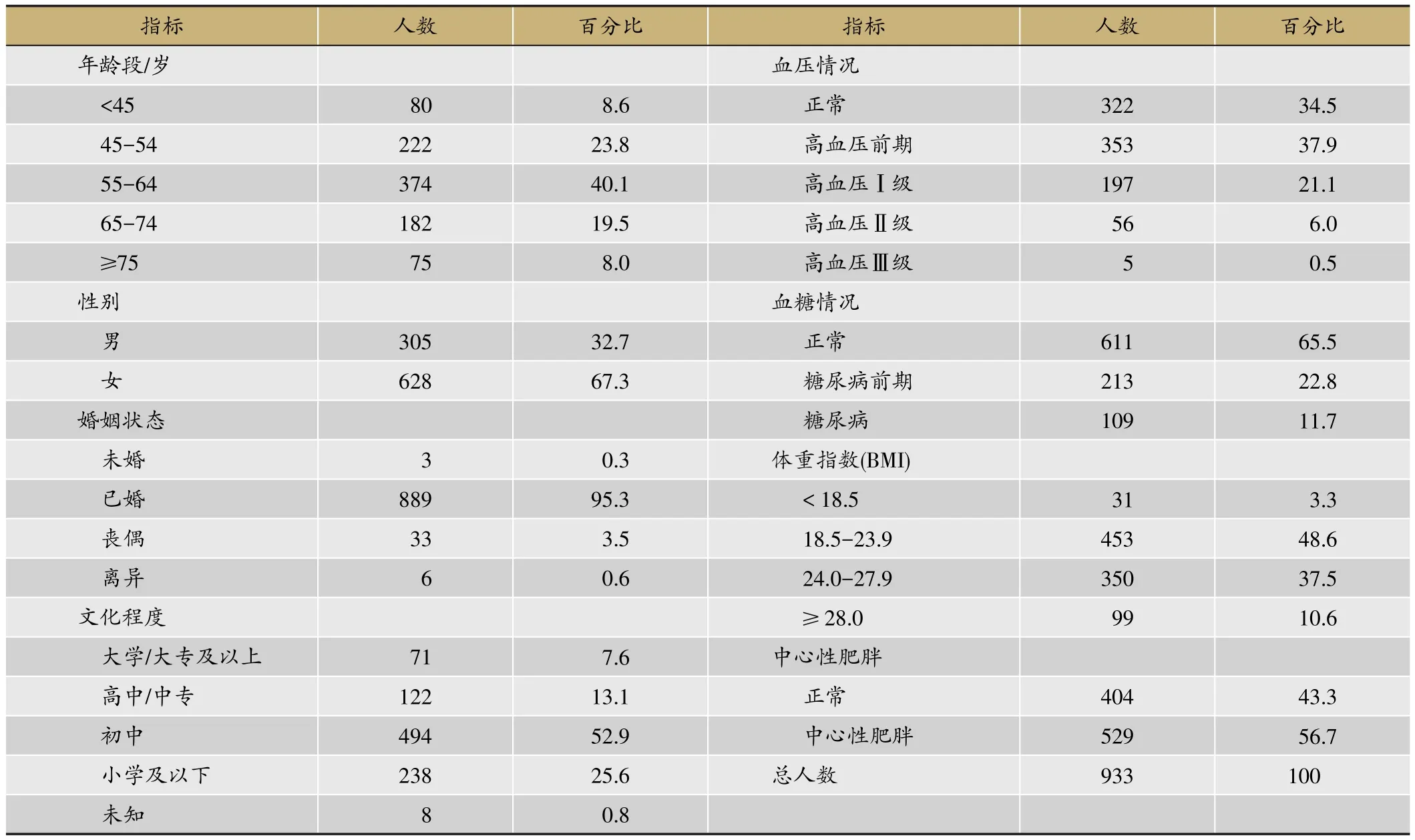
表1 糖尿病高危人群的人口学指标及一般情况分布/%
表2 糖尿病高危人群的一般资料表(±s)
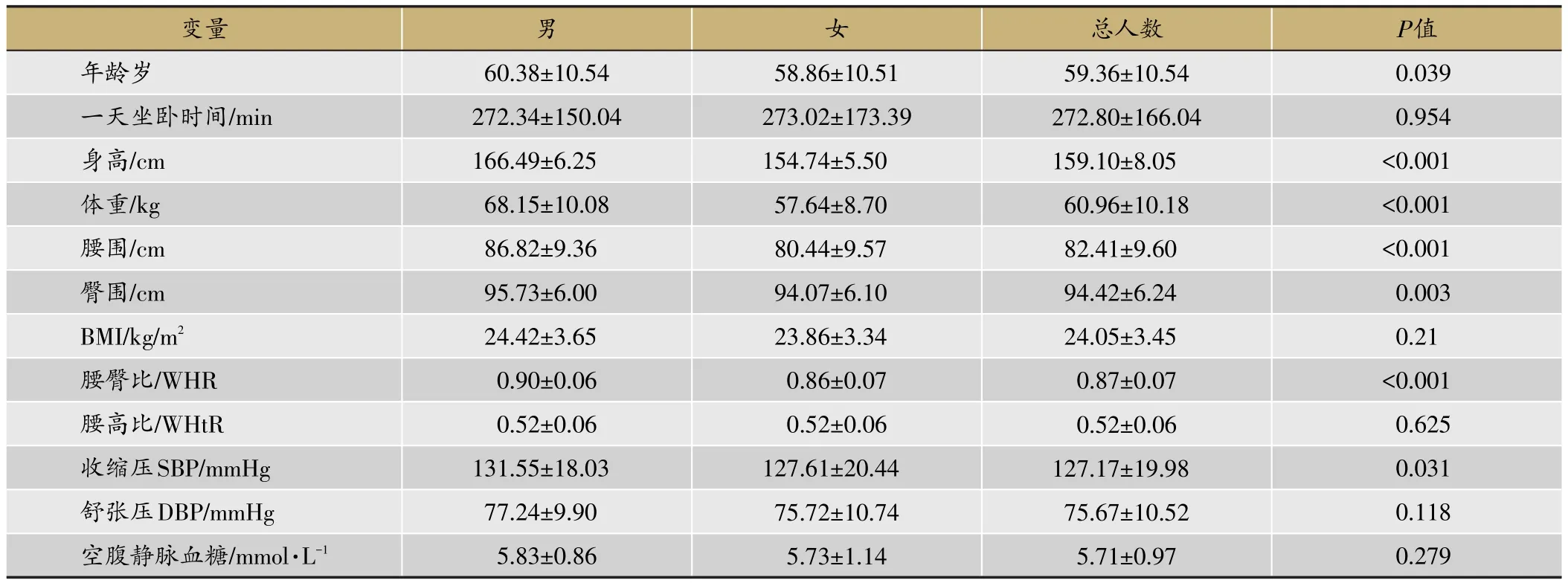
表2 糖尿病高危人群的一般资料表(±s)
2.2 不同血压水平人群一般资料比较
调查结果显示,年龄、腰围、臀围、BMI、腰高比、空腹静脉血糖在血压正常、高血压前期、高血压3组人群中的差异均具有显著差异(P<0.01),随着年龄、腰围、臀围、BMI、腰高比、空腹静脉血糖的增高,血压有逐渐上升趋势。此外,高血压及高血压前期同正常组相比,腰臀比具有显著差异,高血压组与高血压前期相比,差异较明显(P<0.05)。3组人群通常一天内累计坐着、靠着或躺着的时间的差异无统计学意义(P>0.05)(表3)。

表3 不同血压水平人群一般资料比较(xˉ±s)
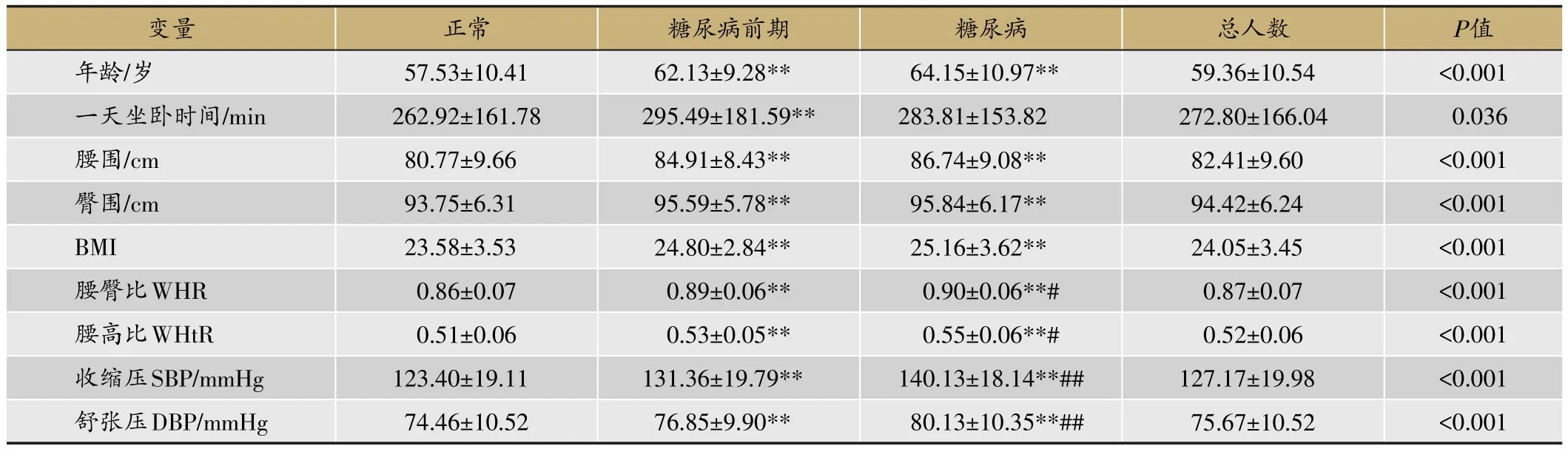
表4 不同血糖水平人群一般资料比较(xˉ±s)
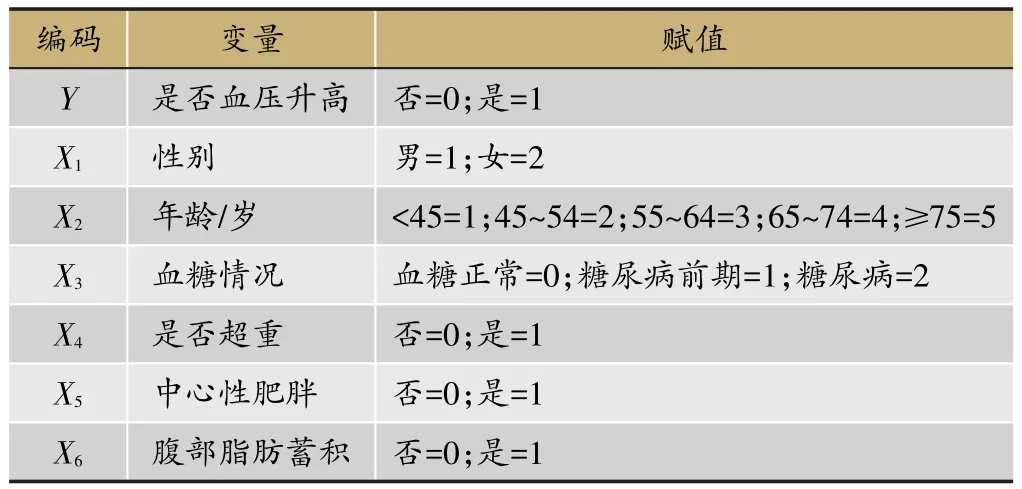
表5 血压升高的影响因素分析变量赋值
2.3 不同血糖水平人群一般资料比较
调查结果显示,血糖正常组与糖尿病前期组及糖尿病组分别比较后,年龄、腰围、臀围、BMI、腰臀比、腰高比、SBP、DBP均有显著差异(P<0.01),随着年龄、腰围、臀围、BMI、腰臀比、腰高比、SBP、DBP的增高,血糖也逐渐上升。糖尿病前期组与糖尿病组比较发现,糖尿病前期组SBP与DBP均明显低于糖尿病组(P<0.01),而腰臀比和腰高比也低于糖尿病组(P<0.05)。3组人群中,血糖正常组通常一天内累计坐着、靠着或躺着的时间比糖尿病前期组明显要少(P<0.01);而血糖正常组与糖尿病组、糖尿病前期组与糖尿病组的时间差异无统计学意义(P>0.05)(表4)。
2.4 血压升高的多因素logistics回归分析
在不同血压水平人群一般资料比较中筛选出的有统计学差异的因素,包括年龄、BMI、腰臀比和血糖,并进行多因素logistics回归分析。结果显示:年龄增长、血糖升高、超重是血压升高的危险因素(P<0.05且OR>1),女性是血压升高的保护因素(P<0.05且0<OR<1)。其中随着年龄段的增长,血压升高的风险增高,45岁以后,每增长10岁,血压升高风险分别为45岁之前的1.904倍、2.386倍、5.589倍和8.952倍。糖尿病前期及糖尿病人群血压升高的风险分别是血糖正常人群的1.409倍和2.444倍(表5,表6)。
2.5 血糖升高的多因素logistics回归分析
在不同血糖水平人群一般资料比较中筛选出的有统计学差异的因素,并进行多因素logistics回归分析。结果显示:年龄增长、血压升高、超重、中心性肥胖是血糖升高的危险因素(P<0.05且OR>1)。其中45-64岁年龄段血糖升高风险是<45岁年龄段的1倍多,而65岁以后血糖升高风险则上升到3倍以上。此外,高血压前期及高血压人群血糖升高的风险分别是血压正常人群的1.488倍和1.943倍;超重及中心性肥胖人群血糖升高的风险分别是体型正常人群的1.678倍和1.628倍(表7,表8)。
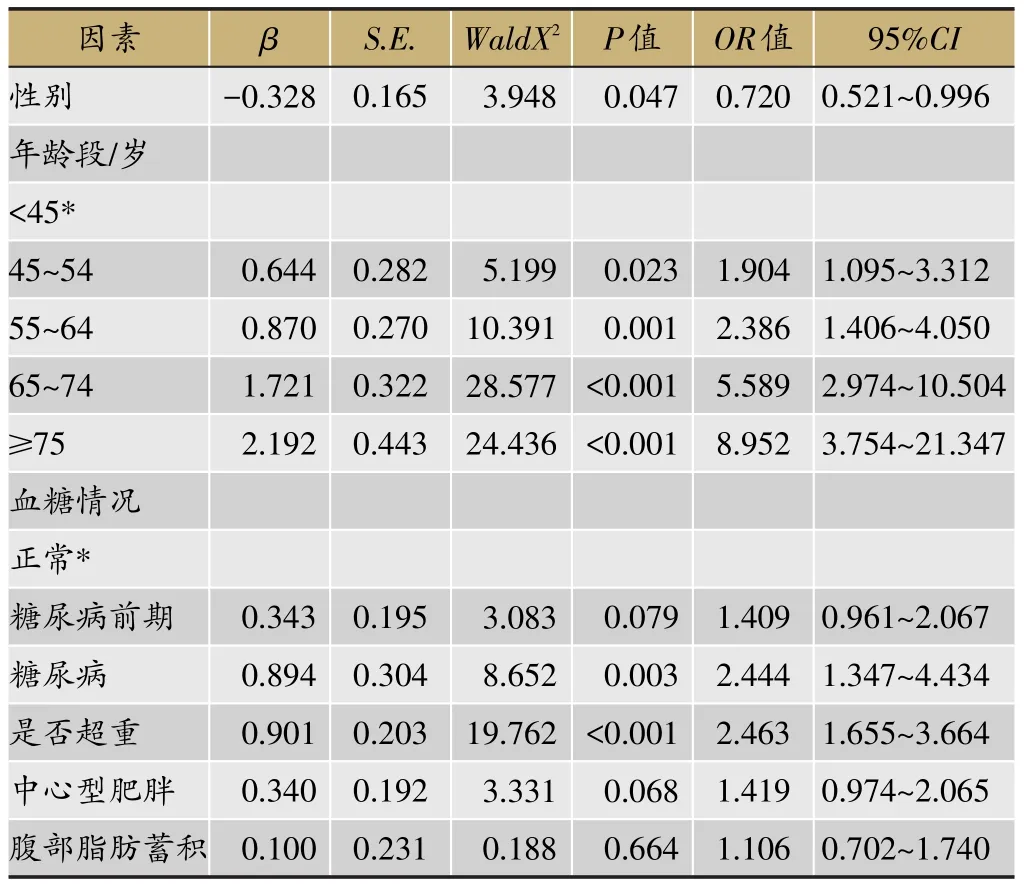
表6 血压升高的多因素logistics回归分析
表7 血糖升高的影响因素分析变量赋值
2.6 量表完成人群中医证型分布
量表完整人数共529人,其中204名受试者可判别出证型(38.6%),无证325人(61.4%)。在已知证型人员中,多数人含有两个或两个以上证型,共75人,占总人数14.2%,在有证型人群中占36.8%。单个证型中,火热炽盛证人数最多,为45人,占总人数8.5%,其次为阴阳两虚证38人,占总人数7.2%,痰湿壅滞证和阴虚阳亢证分别有28人(5.3%)和18人(3.4%)(表9)。
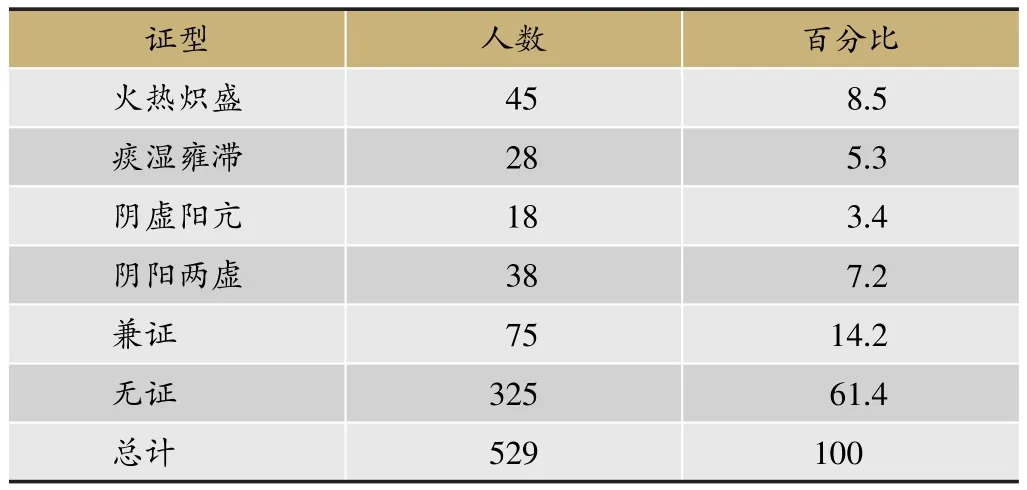
表9 量表完成人群中医证型分布(%)
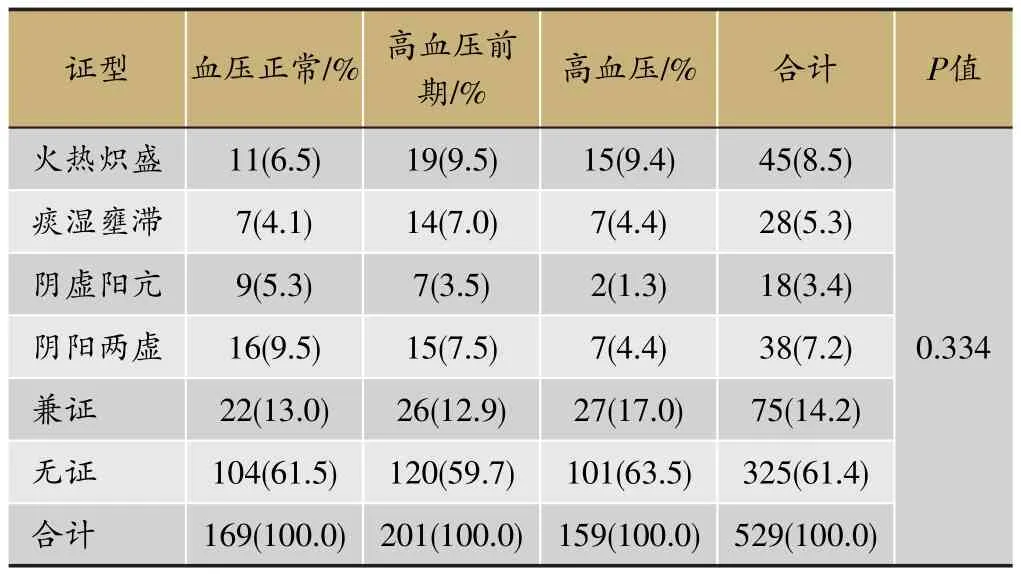
表10 不同血压水平人群的中医证候分布情况
2.7 不同血压人群的中医证候分布情况
各血压水平人群中,无证人数所占比例均最高,其次为兼证,无证和兼证在高血压人群中所占比例均高于血压正常人群和高血压前期人群。在单证中,血压正常人群为阴阳两虚证,高血压前期及高血压人群均为火热炽盛证。3组人群中中医证型的差异均无统计学意义,P=0.334(表10)。
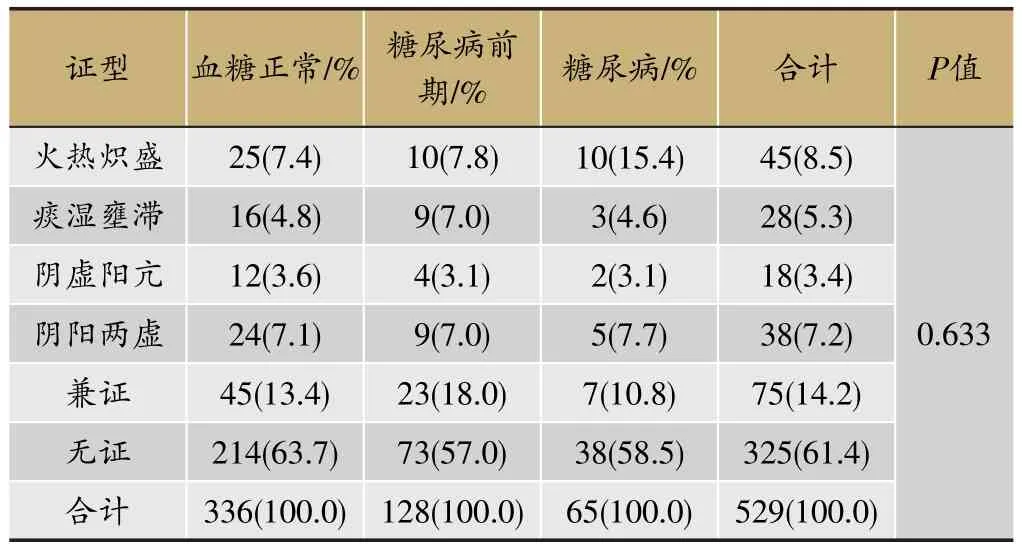
表11 不同血糖水平人群的中医证候分布情况
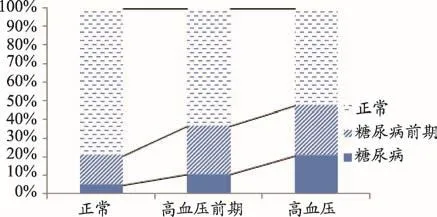
图1 不同血压人群的血糖分布情
2.8 不同血糖人群的中医证候分布情况
各血糖人群中,无证人数所占比例最高。除去无证外,血糖正常人群及糖尿病前期人群均以兼证比例最高,而糖尿病人群为火热炽盛证。单证中,各血糖水平人群所占比例最高的均为火热炽盛证。3组人群的中医证型差异无统计学意义,P=0.633(表11)。
2.9 血压分组人群的血糖情况
血压3个分组中,血糖正常人群均为最多(78.9%,63.2%,51.9%),其次为糖尿病前期(16.1%,26.1%,26.7%),最后是糖尿病(5%,10.8%,21.3%)。然而随着血压的升高,血糖正常人群所占比例在逐渐降低,糖尿病前期及糖尿病人群所占比例逐渐增高。随着血压升高,糖尿病高危人群患糖尿病的风险也在增高(图1)。
3 讨论
糖尿病是以慢性高血糖为临床特征的一种代谢性疾病,其对健康的危害主要是长期慢性高血糖所致的多种慢性并发症,可引起脑血管意外、肾衰竭、截肢等严重后果,而高血压则是引起心、脑、肾等靶器官损害的重要危险因素。近期研究发现,高血压和高血糖可相互影响,高血压会加速其他糖尿病相关并发症的发生以及病程进展,高血糖则可使血压控制不稳定或处于高血压持续状态[7,8]。糖尿病的发展模式为由正常人群发展为高危人群,继而出现高血糖。本次纳入研究的糖尿病高危人群受试者中,经过空腹血糖检验及餐后两小时糖耐量试验测试后,有109(11.7%)人确诊为糖尿病患者。此结果表明在糖尿病高危人群中,可能有约11%的糖尿病未检出患者,因此社区糖尿病高危人群的定期的血糖、血压监测尤为重要。
本研究通过对糖尿病高危人群一般资料比较发现,随着年龄、腰围、臀围、BMI、腰臀比、腰高比的升高,人群的血压水平和血糖水平逐渐升高。可见,年龄、肥胖及中心性肥胖均可直接影响血压和血糖,此与既往研究一致[9-11]。对可能致血压、血糖升高的危险因素进行logistics回归分析,结果证明血压、血糖互为危险因素,同时年龄增高及超重是高血压和糖尿病的共同危险因素[12,13]。糖尿病高危人群的中医证型,无法辨别证型者约占到一半(61.4%)。本结果与在2007-2008年46,239人的调查结果中的新诊糖尿病患者中“不查不知道”者占60.7%[2]相一致。说明患者仅有体征的改变而不伴有临床症状或仅有个别临床症状,不足以判别证型,无证居多的另一个原因则是糖尿病早期大多无特异症状,在临床确诊前可有9-12年的潜隐期[14]。可判断证型的糖尿病高危人群中,单一证型以火热炽盛证及阴阳两虚证为主。糖尿病高危人群虽与正常人相比,其患病几率较高,但其正气未衰,初期仍可与邪气相争,表现出热盛症状。病程进一步发展,体内正气消耗热盛伤津,出现阴虚症状,日久病情加重,阴损及阳,最终导致阴阳两虚。
观察不同血压水平和不同血糖水平人群中医证候分布情况,除无证外,兼证最多。本次研究人群兼证中多为实证证型(火热炽盛证和痰湿壅滞证)与虚证证型(阴虚阳亢证和阴阳两虚证)相兼,说明糖尿病高危人群中医证候以虚实夹杂为主,总属本虚标实之证[15]。经过比较,不同血压水平和血糖水平人群的中医证候分布差异无统计学意义(P=0.334和P=0.633),这一结果与以往研究结论不同[16]。比较不同血压水平人群的血糖情况,结果显示随着血压水平的升高血糖正常人群比例降低,而糖尿病患病人群比例升高,可见血压的升高可增加患糖尿病的风险,控制血压水平对预防糖尿病有着积极意义。
本次研究验证了血压、血糖与形体相关,并且血压与血糖之间有一定的关联。本研究结合中医“治未病”的思想,以辨证论治体系为切入点,以“异病同治”为指导方法,首次从高血压、糖尿病两病的病因病机相同点出发,探索证型并研究各证型与血糖血压水平的关系,为社区糖尿病高危人群疾病的中医防治提供了理论依据。然而,本研究为流行病学调查,整体样本量偏小,且研究对象均来自同一社区,有可能影响了结果的准确性。因此,后续研究尚需进一步扩大样本量,合理设计试验方案,进行多中心的长期调查来进一步验证中医证型与血压、血糖的关系。
