腹横肌阻滞对老年结肠癌患者应激及术后认知功能的影响
2019-01-24赵春辉高元丽代志刚王胜
赵春辉,高元丽,代志刚,王胜
(石河子大学医学院第一附属医院 麻醉科,新疆 石河子 832008)
老年患者由于生理机能的改变导致机体对手术、麻醉的耐受能力下降,术后常出现各类并发症,其中对认知功能的损伤更为明显。有研究显示,老年患者术后认知功能障碍(postoperative cognitive dysfunction,POCD)在腹部手术中的发生率为38%[1]。SCHOEN等[2]认为腹部手术创伤较大,极易促成老年患者术后认知功能损伤的发生。围手术期疼痛及不良应激反应是POCD的危险因素。腹横肌阻滞(transverses abdominis plane block, TAP)可有效缓解围手术期疼痛和不良应激反应,减轻患者全身麻醉(以下简称全麻)术后并发症[3-4]。本研究旨在探讨TAP对老年腹部手术患者应激及术后认知功能的影响,为临床提供参考。
1 资料与方法
1.1 一般资料
选取2017年10月—2018年6月于石河子大学医学院第一附属医院拟在全麻下择期行结肠癌手术的患者50例。患者年龄65~75岁,ASA分级Ⅰ、Ⅱ级,受教育年限≥6年,术前简易精神状态量表(minimental state examination, MMSE)评分≥24分,且蒙特利尔认知评估量表(montreal cognitive assessment scale, MoCA)评分≥26分。排除标准:①有严重心、肺、肝、肾疾病等损害;②有精神系统疾病及认知障碍;③长期使用镇静药;④体重波动范围超过标准体重25%;⑤局部麻醉剂过敏史;⑥听力、视力及运动障碍;⑦术前神经功能检测不依从,术后随访失败;⑧异常血常规及凝血功能障碍;⑨腹部皮肤破溃感染。将患者随机分为腹横肌阻滞联合全麻组和单纯全麻组,每组25例。本研究已取得石河子大学医学院第一附属医院伦理委员会批准并于中国临床试验中心注册,患者及家属均对本研究具体情况知情同意后,签署知情同意书。
1.2 方法
腹横肌阻滞联合全麻组患者采取腹横肌阻滞联合全身麻醉。患者术前常规取仰卧位,消毒铺巾后使用iu22型彩色超声仪(荷兰飞利浦公司)定位,超声探头平行于肋缘放置。常规于锁骨中线外侧,识别腹壁各层组织的图像,使用神经探测针在超声引导下由内上侧向下外侧穿刺,确定针尖位于腹横肌和腹内斜肌之间的层面,回抽无血液及气体后,将0.25%罗哌卡因每侧缓慢注入20~30 ml,阻滞20 min后开始常规麻醉诱导。单纯全麻组患者只接受全身麻醉,常规诱导,经口气管插管后,术中常规药物维持。
术前常规禁食6 h,禁饮2 h。入室后常规监测基础生命体征。两组患者的麻醉方式均采用全凭静脉麻醉,术前麻醉诱导用药:静脉给予咪唑安定0.05 mg/kg,舒芬太尼0.5μg/kg,顺式阿曲库铵0.15 mg/kg,丙泊酚1.0 mg/kg,待肌松效果满意后完成气管插管;麻醉维持期间靶控输注丙泊酚、瑞芬太尼及顺式阿曲库铵;术中根据生命体征变化调节维持药物剂量及呼吸机参数,保证呼气末二氧化碳分压维持在35~45 mmHg;维持术中平均动脉压(mean arterial pressure, MAP)、心率(heart rate, HR)波动在术前的20%,待患者意识清醒、自主呼吸良好、肌力恢复、反射存在及基础生命体征平稳后,拔除气管插管。苏醒期间均不予新斯的明拮抗肌松药作用。围手术期维持患者体温在正常水平。患者术后均进行静脉自控镇痛(patientcontrolled intravenous analgesia, PCIA),以减少术后并发症的发生率。术中常规进行麻醉深度监测,维持BIS值40~60。
1.3 观察指标
患者均采用术后PCIA,记录术后12、24和48 h静态视觉模拟评分(visual analogue scale, VAS)。记录患者PCIA次数及术后不良反应(如呼吸抑制、皮肤瘙痒及恶心呕吐等)发生例数。记录入室10 min(T1)、麻醉诱导 5 min(T2)、切皮 5 min(T3)、切皮2 h(T4)及手术结束即刻(T5)的MAP和HR,通过便携式血糖仪(ACCU-CHEK Performa Connect型,瑞士罗氏公司)测量不同时间点血糖(blood glucose,GLU),通过免疫比浊定量法测定不同时间点C-反应蛋白(c-reactive protein, CRP)浓度。于术前 1 d(Ta)、入室 10 min(Tb)、手术结束即刻(Tc)、术后 1 d(Td)及术后2 d(Te)留取静脉血,4 000 r/min离心10 min,将上层血清放置于-80℃冰箱保存,待样本采集完毕后,采用NSE(neuron-specific enolase, NSE)酶联免疫吸附测定试剂盒,测定不同时间点血清中NSE含量。于术前 1 d(t0)、术后 1 d(t1)、术后 2 d(t2)及术后5 d(t3)进行随访,采用MoCA及MMSE进行认知功能评估,记录患者围手术期发生认知功能损伤的情况。
1.4 统计学方法
数据分析采用SPSS 20.0统计学软件,计量资料以均数±标准差(±s)表示,比较用t检验或重复测量设计的方差分析;计数资料以率(%)表示,比较用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般资料比较
两组患者年龄、性别、体重指数、手术时间及受教育年限比较,差异无统计学意义(P>0.05)。见表1。
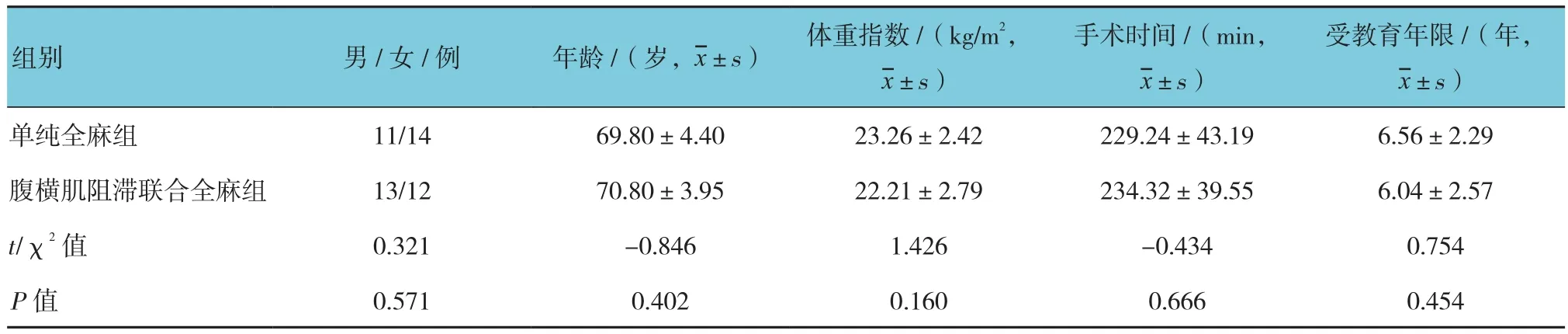
表1 两组患者一般资料比较 (n =25)
2.2 两组患者MAP、HR比较
两组患者MAP、HR比较,采用重复测量设计的方差分析,结果如下:①不同时间点间的MAP、HR比较,差异有统计学意义(F=181.262和43.387,均P=0.000)。②两组患者 MAP、HR 比较,差异有统计学意义(F=8.055和5.095,P=0.007和0.029),腹横肌阻滞联合全麻组MAP、HR比单纯全麻组低,实施干预后波动较小。③两组患者MAP变化趋势比较,差异有统计学意义(F=4.946,P=0.004);两组患者HR变化趋势比较,差异无统计学意义(F=1.787,P=0.162)。见表2、3和图1。
表2 两组患者不同时间点的MAP比较 (n =25,mmHg,±s)
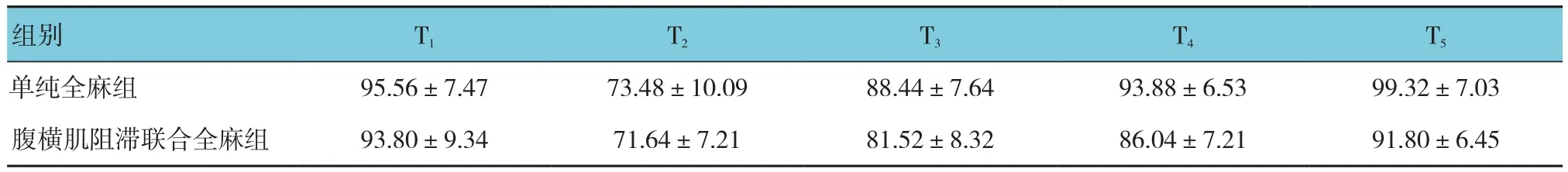
表2 两组患者不同时间点的MAP比较 (n =25,mmHg,±s)
组别 T1 T2 T3 T4 T5单纯全麻组 95.56±7.47 73.48±10.09 88.44±7.64 93.88±6.53 99.32±7.03腹横肌阻滞联合全麻组 93.80±9.34 71.64±7.21 81.52±8.32 86.04±7.21 91.80±6.45
表3 两组患者不同时间点的HR比较 (n =25,次/min,±s)
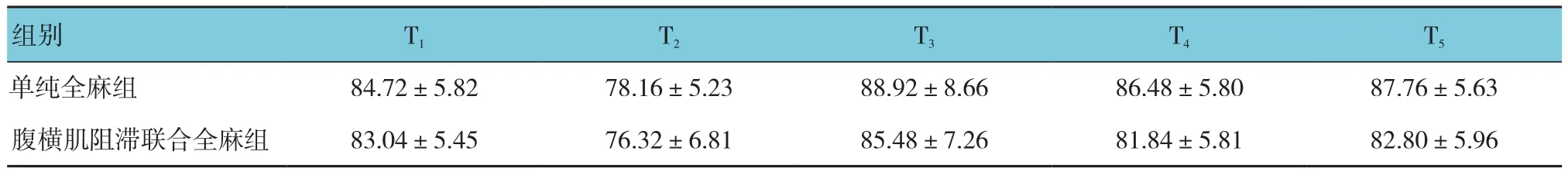
表3 两组患者不同时间点的HR比较 (n =25,次/min,±s)
组别 T1 T2 T3 T4 T5单纯全麻组 84.72±5.82 78.16±5.23 88.92±8.66 86.48±5.80 87.76±5.63腹横肌阻滞联合全麻组 83.04±5.45 76.32±6.81 85.48±7.26 81.84±5.81 82.80±5.96
2.3 两组患者术后VAS评分比较
两组患者术后VAS评分比较,采用重复测量设计的方差分析,结果如下:①不同时间点的术后VAS评分比较,差异有统计学意义(F=117.568,P=0.000);②两组患者术后VAS评分比较,差异有统计学意义(F=47.305,P=0.000),腹横肌阻滞联合全麻组比单纯全麻组低,相对镇痛效果较好;③两组患者术后VAS评分变化趋势比较,差异有统计学意义(F=12.293,P=0.000)。见表4和图2。
2.4 两组患者术后不良反应发生率比较
两组患者不良反应发生率比较,差异有统计学意义(χ2=3.947,P=0.047),腹横肌阻滞联合全麻组低于单纯全麻组。见表5。

图1 两组患者MAP、HR的变化趋势 (n =25,±s)
表4 两组患者术后不同时间点的VAS评分比较(n =25,分,±s)

表4 两组患者术后不同时间点的VAS评分比较(n =25,分,±s)
组别 术后12 h 术后24 h 术后48 h单纯全麻组 3.88±0.78 2.64±0.57 2.44±0.51腹横肌阻滞联合全麻组 2.56±0.51 1.96±0.46 1.80±0.41
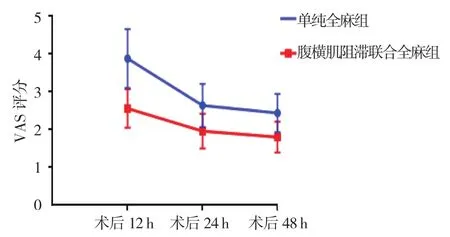
图2 两组患者术后不同时间点VAS评分的变化趋势(n =25,±s)
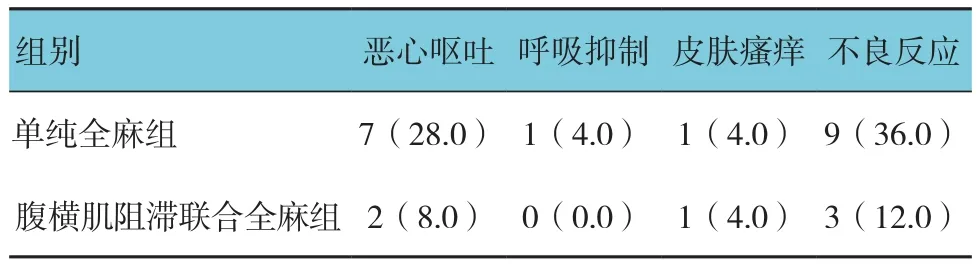
表5 两组患者术后不良反应发生率比较 [n =25,例(%)]
2.5 两组患者术后PCIA镇痛泵按压次数比较
单纯全麻组PCIA镇痛泵按压次数为(7.12±1.74)次,腹横肌阻滞联合全麻组为(3.16±0.75)次,两组比较,差异有统计学意义(t=10.460,P=0.000)。
2.6 两组患者GLU、CRP比较
两组患者GLU、CRP比较,采用重复测量设计的方差分析,结果如下:①不同时间点GLU、CRP比较,差异有统计学意义(F=328.675和12.075,均P=0.000)。②两组患者GLU比较,差异有统计学意义(F=50.113,P=0.000),两组患者CRP比较,差异无统计学意义(F=1.107,P=0.298);腹横肌阻滞联合全麻组GLU比单纯全麻组低,实施干预后不良应激有所减轻。③两组患者GLU、CRP变化趋势比较,差异有统计学意义(F=12.075和11.548,均P=0.000)。见表6、7和图3。
2.7 两组患者NSE比较
表6 两组患者不同时间点的GLU比较 (n =25,mmol/L,±s)
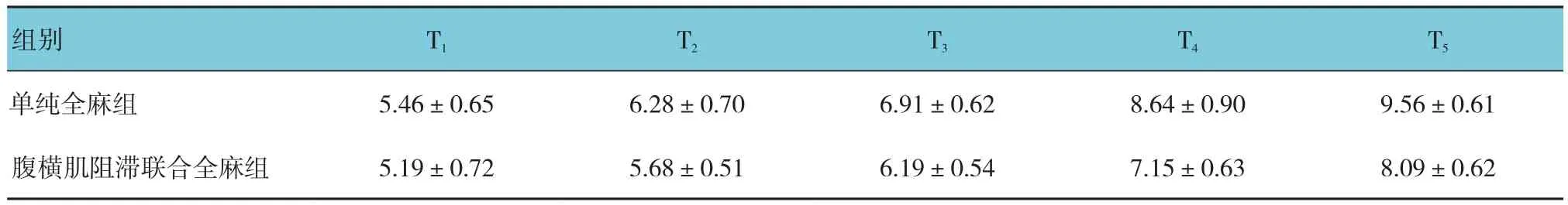
表6 两组患者不同时间点的GLU比较 (n =25,mmol/L,±s)
组别 T1 T2 T3 T4 T5单纯全麻组 5.46±0.65 6.28±0.70 6.91±0.62 8.64±0.90 9.56±0.61腹横肌阻滞联合全麻组 5.19±0.72 5.68±0.51 6.19±0.54 7.15±0.63 8.09±0.62
表7 两组患者不同时间点的CRP比较 (n =25,mmol/L,±s)
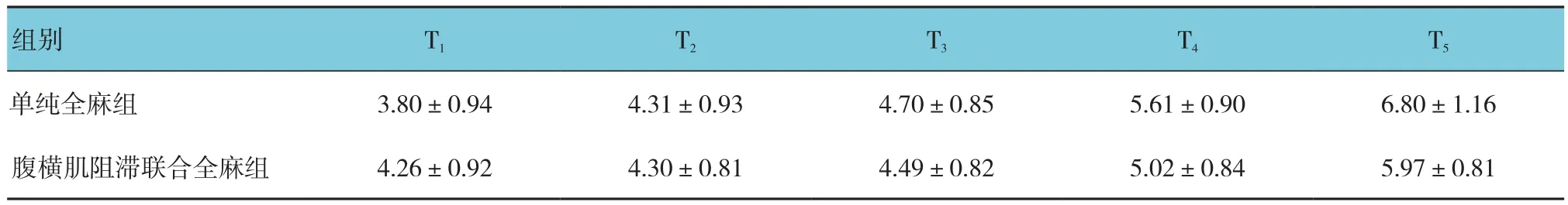
表7 两组患者不同时间点的CRP比较 (n =25,mmol/L,±s)
组别 T1 T2 T3 T4 T5单纯全麻组 3.80±0.94 4.31±0.93 4.70±0.85 5.61±0.90 6.80±1.16腹横肌阻滞联合全麻组 4.26±0.92 4.30±0.81 4.49±0.82 5.02±0.84 5.97±0.81
两组患者NSE比较,采用重复测量设计的方差分析,结果如下:①不同时间点的血清NSE比较,差异有统计学意义(F=361.252,P=0.000);②两组患者NSE比较,差异有统计学意义(F=10.754,P=0.002);③两组患者NSE变化趋势比较,差异有统计学意义(F=20.721,P=0.000)。见图 4和表8。

图3 两组患者GLU、CRP的变化趋势 (n =25,±s)
2.8 两组患者MoCA、MMSE评分比较
两组患者MoCA、MMSE评分比较,采用重复测量设计的方差分析,结果:①不同时间点MoCA、MMSE评分比较,差异有统计学意义(F=151.997和75.567,均P=0.000);②两组患者MoCA、MMSE评分比较,差异有统计学意义(F=10.524和4.499,P=0.002和0.039),腹横肌阻滞联合全麻组比单纯全麻组高,术后认知功能损伤相对较轻;③两组患者MoCA、MMSE变化趋势比较,差异有统计学意义(F=11.168和 7.925,P=0.000和0.001)。见图 5和表 9、10。

图4 两组患者不同时间点的NSE的变化趋势(n =25,±s)
表8 两组患者不同时间点的NSE比较 (n =25,ng/ml,±s)

表8 两组患者不同时间点的NSE比较 (n =25,ng/ml,±s)
组别 Ta Tb Tc Td Te单纯全麻组 26.08±1.55 47.86±7.56 59.58±7.65 71.41±7.11 52.97±9.37腹横肌阻滞联合全麻组 26.11±3.77 47.42±9.49 50.96±9.45 55.27±11.16 47.25±9.10

图5 两组患者MoCA、MMSE评分的变化趋势 (n =25,±s)
表9 两组患者不同时间点的MoCA评分比较 (n =25,分,±s)

表9 两组患者不同时间点的MoCA评分比较 (n =25,分,±s)
组别 t0 t1 t2 t3单纯全麻组 27.96±1.21 23.28±2.11 25.76±2.07 27.68±1.25腹横肌阻滞联合全麻组 28.24±1.01 25.28±1.57 27.52±0.82 27.92±0.95
表10 两组患者不同时间点MMSE评分比较 (n =25,分,±s)

表10 两组患者不同时间点MMSE评分比较 (n =25,分,±s)
组别 t0 t1 t2 t3单纯全麻组 27.36±1.58 23.72±2.88 25.40±2.26 27.12±2.21腹横肌阻滞联合全麻组 27.56±1.56 25.68±2.46 27.16±1.95 27.80±1.78
2.9 两组患者POCD发生率比较
两组患者t1时间点的POCD发生率比较,差异有统计学意义(P<0.05),两组患者t2和t3时间点的POCD发生率比较,差异无统计学意义(P>0.05)。见表11。
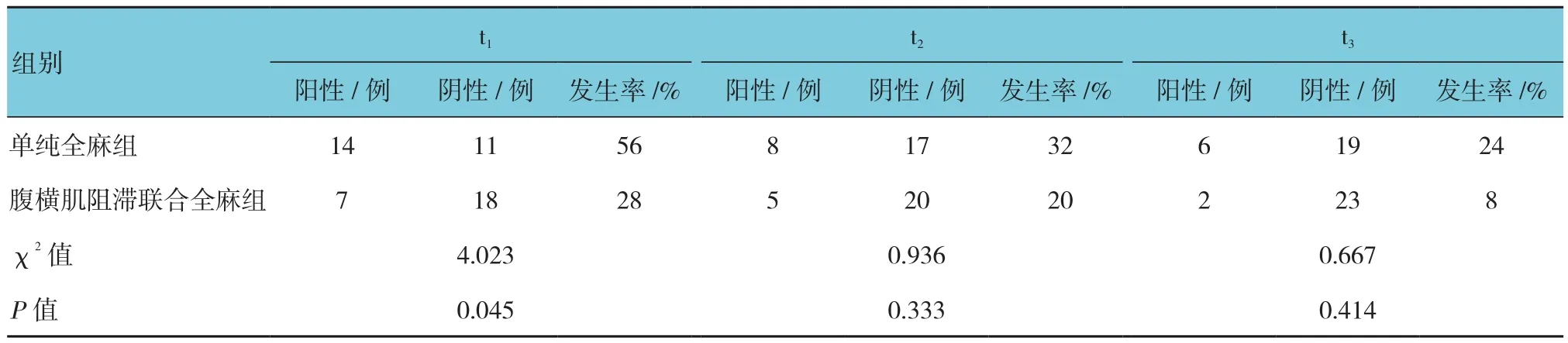
表11 两组患者POCD发生率比较 (n =25)
3 讨论
随着医学的发展,接受手术治疗的患者年龄呈上升趋势,术后神经系统的并发症增加,其中主要表现为认知功能的损伤[5]。有研究显示,术后认知功能损伤的主要发病人群年龄>65岁,可能与其中枢神经系统退行性变有关[6]。POCD一般发生在术后1周内,60~69岁患者术后1周的发病率为23%,≥70岁患者发病率可上升至29%[7]。本研究可以看出两组患者术后POCD的发生主要集中于术后1 d,而不同实验中其发生及持续时间略有差异,可能与认知功能评估量表的选择不同有关。由于腹部手术创伤较大,时间较长,这些多重的打击更易导致术后认知功能损伤的发生。目前认为术后认知功能损伤的发生可能与手术应激、麻醉、心理应激、受教育情况及围手术期疼痛等因素相关[8]。有研究表明,手术创伤导致的认知功能损伤的发生率增加,导致海马IL-1β在术后3和7 d的表达增强,并进一步导致2型髓系细胞触发受体的表达水平下降,加剧手术创伤应激导致的认知缺陷及炎症反应[9]。
在目前的临床诊疗中,围手术期镇痛包含各种各样的模式,良好的镇痛及消除围手术期的不良应激显得尤为重要。有研究表明,TAP可有效减轻全麻术后并发症,是一种理想的麻醉方式[10]。TAP应用于小儿腹部手术可降低围手术期C反应蛋白及皮质醇水平,减轻不良应激反应的水平,使围手术期的生命体征更趋平稳[11]。本研究发现,腹横肌阻滞联合全麻组实施TAP后,MAP、HR较单纯全麻组降低,腹横肌阻滞联合全麻组术后不良反应的发生率低于单纯全麻组,术后腹横肌阻滞联合全麻组不同时间点的VAS评分较单纯全麻组下降,说明TAP可以使机体在围手术期保持生命体征的相对平稳,有效减轻围手术期疼痛及全麻术后不良反应。CRP和GLU可有效反应围手术期应激反应与急性炎症的水平,CRP亦是心血管不良事件的危险因素[12]。本研究表明,腹横肌阻滞联合全麻组与单纯全麻组相比血中GLU浓度较低,表明TAP可有效降低机体不良应激反应水平,有效保护围手术期的循环稳定。
目前对于术后认知功能损伤的诊断方法尚无统一标准。随着人口老龄化加剧,对有效认知筛查的需求亦不断增加。MMSE被认为是最常用的认知障碍筛查测试。MoCA最近已被验证,并较常作为筛查认知功能的量表[13]。有研究表明,观察右美托咪定辅助TAP应用于老年腹股沟疝修补术患者,两组患者术后2 d的MMSE评分有差异[14]。将多种量表结合起来对认知功能进行评估,方法学上更为合理,更有发现利于术后认知功能损伤。本研究显示,腹横肌阻滞联合全麻组术后POCD的发生率下降,可能是由于其抑制围手术期的疼痛和不良应激反应,对术后的脑功能起到一定的保护作用。
有研究表明,S-100β蛋白及NSE可作为有效评价神经功能损伤的标志物[15]。本研究显示,与单纯全麻组相比,腹横肌阻滞联合全麻组总体血清NSE浓度下降,可以看出TAP能减轻老年腹部手术术后神经功能的损伤。鉴于笔者术后随访只围绕术后1周展开,没有做远期随访,故对该类患者远期认知功能的影响可待进一步研究。
综上所述,TAP应用于老年结肠癌手术患者,可有效减轻围手术期不良应激及认知功能损伤。
