脊柱不稳定性预测评分系统对OVCF患者椎体强化术后再发骨折的预测价值*
2018-11-29姜相君王海燕冒海敏魏燕陈晓庆张翠红
姜相君,王海燕,冒海敏,魏燕,陈晓庆,张翠红
(江苏省南通大学附属医院 脊柱外科,江苏 南通 226001)
随着全球人均寿命的延长,与年龄相关的骨质疏松性椎体压缩性骨折(osteoporotic vertebral compression fracture, OVCF)的患病率持续升高[1]。近年来,经皮椎体成形术(percutaneous vertebroplasty,PVP)和经皮后凸成形术(percutaneous kyphoplasty,PKP)等微创手术成为OVCF治疗的首选方法。它们通过向椎体内加压注射聚甲基丙烯酸甲酯骨水泥以增加椎体的强度,可快速持久地缓解疼痛,并可改善功能缺失,具有安全有效的优点[2-3]。然而,部分研究显示,椎体强化术可增加椎体骨折再发风险[4-6],但也有研究指出,没有明确的证据表明可以导致这一不良结局[7-10]。这可能是由于不同条件下的骨折再发风险不同,因此,有必要探讨OVCF微创术后骨折再发的相关危险因素,并根据危险因素评分将患者分组,以便采取有针对性的预防措施。为此,本研究通过分析OVCF患者微创术后脊柱不稳定性因素与骨折再发的关系,旨在制定一套骨折再发的预测评分体系,为骨折再发的预防提供理论依据。
1 资料与方法
1.1 研究对象
选取2015年6月-2016年6月本院需行PVP或PKP微创手术治疗的OVCF患者,并进行随访。纳入标准:①符合OVCF的诊断标准[11];②具有PVP或PKP治疗的适应证;③再发骨折仅累及1个椎体;④视觉疼痛评分法(visual analogue scale, VAS)评分>7。排除标准:①随访时间低于1年;②合并有病理性骨折;③考虑到X射线摄片的局限性,排除第6胸椎以上和骶椎的压缩性骨折。所有患者或家属在术前均签署知情同意书,该研究获医院伦理委员会批准。
1.2 研究方法
1.2.1 治疗方案 OVCF的诊断主要基于临床特征和X射线检查,并通过磁共振成像(magnetic resonance imaging, MRI)确认骨折的新鲜程度。所有患者均进行骨密度检测。如有需要,一些患者将进行计算机断层扫描(computed tomography, CT)或Tc99m亚甲基二磷酸盐全身骨扫描。对年龄在80岁以上或患有肺炎、血栓性静脉炎或糖尿病等基础疾病的患者,为防止长期卧床影响预后效果,应立即进行微创手术,其余患者可在术前先进行2周的保守治疗。根据每位患者的适应证选择PVP或PKP治疗方法,手术操作按照《骨质疏松性椎体压缩性骨折的治疗指南》进行[12]。
1.2.2 随访及观察指标 术后嘱患者每2周定期到门诊复查进行随访,1年后可每1年进行1次随访,随访至2017年9月,终点事件为再发骨折,再发骨折时间定义为从手术之日起至检测到新发骨折的时间。观察指标包括再发骨折情况和VAS改善情况。再发骨折可分为以下3类:①新发骨折:新发的、累及另一椎骨的椎骨骨折,有明确创伤史;②锤状骨折:新发的、累及另一椎骨的椎骨骨折,无明确创伤史;③后凸压缩性骨折:椎体强化术后被强化的椎骨发生进行性压缩和后凸变化。当发生新发骨折和锤状骨折时,再次行椎体强化术治疗,当发生后凸压缩性骨折时,仅行保守治疗。
1.2.3 脊柱不稳定性预测 评分系统的建立记录并分析椎体强化术后骨折再发的可能危险因素,包括以下项目:①年龄:分为≤65岁、>65岁~70岁、>70岁~75岁、>75岁~80岁、>80岁5组;②性别;③手术方式:PVP或PKP;④术前脊柱后凸角度[12]:指压缩体与最大后凸椎体的后缘连线间的夹角,分为≤15°、>15~25°和>25°3组;⑤术前椎体后凸角度[12]:指压缩椎体前缘与后缘连线间的夹角,分为≤15°、>15°~20°和>20°3组;⑥术前椎体高度[12]:指压缩椎体的前缘高度与后缘高度的比值,分为>75%~100%、>50%~75%、>25%~50%和≤25%4组;⑦所强化椎体的数量:分为1、2和3个3组;⑧骨密度:采用T值表示,分为>-2.5、<-3.0~-2.5、<-3.5~-3.0、<-4.0~-3.5和≤-4.0 5组;⑨骨折部位:包括 T9以上、T10、T11、T12、L1、L2、L3、L4和 L5,按各部位再发骨折率高低分为4组(排名前2位的为第1组,第3、4位的为第2组,第5、6位的为第3组,最后3位为第4组)。
1.3 统计学方法
数据分析采用SPSS 19.0统计软件,计量资料以均数±标准差(±s)表示。计数资料以例数表示;首先采用χ2检验对上述骨折再发的可能危险因素进行单因素分析,将潜在的有意义的预测因子纳入多因素Logistic回归模型中,采用逐步回归法(α入=0.05,剔除水准0.1)进一步分析。然后依据多因素Logistic回归模型中的系数β对各危险因素进行赋分[13],构建脊柱不稳定性预测评分系统,规定β≥1时该危险因素赋值最高分为4,β<1时该危险因素赋值最高分为2。最后,利用构建的脊柱不稳定性预测评分系统对所有患者进行评估,根据评估结果将受试者分为4组:A组(无风险组),B组(低风险组),C组(中等风险组),D组(高风险组),计算似然比检测预测评分系统的准确性[13],P<0.05为差异有统计学意义。
2 结果
2.1 一般资料分析
本研究共纳入342例患者。其中,男性62例,女性280例;行PVP治疗患者277例,行PKP治疗患者65例;平均(72.8±5.3)岁;平均骨密度为(-3.2±1.2);L1(96例)和T12(92例)椎体是最常见的骨折部位。
2.2 术后再发骨折和VAS改善情况
随访过程中,共142例患者再发骨折,随访12~27个月,平均(15.3±3.9)个月,2例患者在随访过程中因病死亡。骨折再发的单因素分析见表1。不同性别、年龄和手术方式的患者再发骨折情况相似,均P>0.1达到多因素Logistic回归模型剔除水准,予以需剔除,不同手术方式再发骨折情况见附图;其余6项纳入多因素Logistic回归模型中分析。无论椎体强化术的方式和再发骨折的类型,术后VAS评分均降低(术前VAS评分vs术后VAS评分:PVP 8.53±2.14 vs 2.71±1.75;PKP 8.55±2.31 vs 2.81±1.69),差异有统计学意义(PVP组:t=12.424,P=0.000;PKP组:t=22.847,P=0.000)。
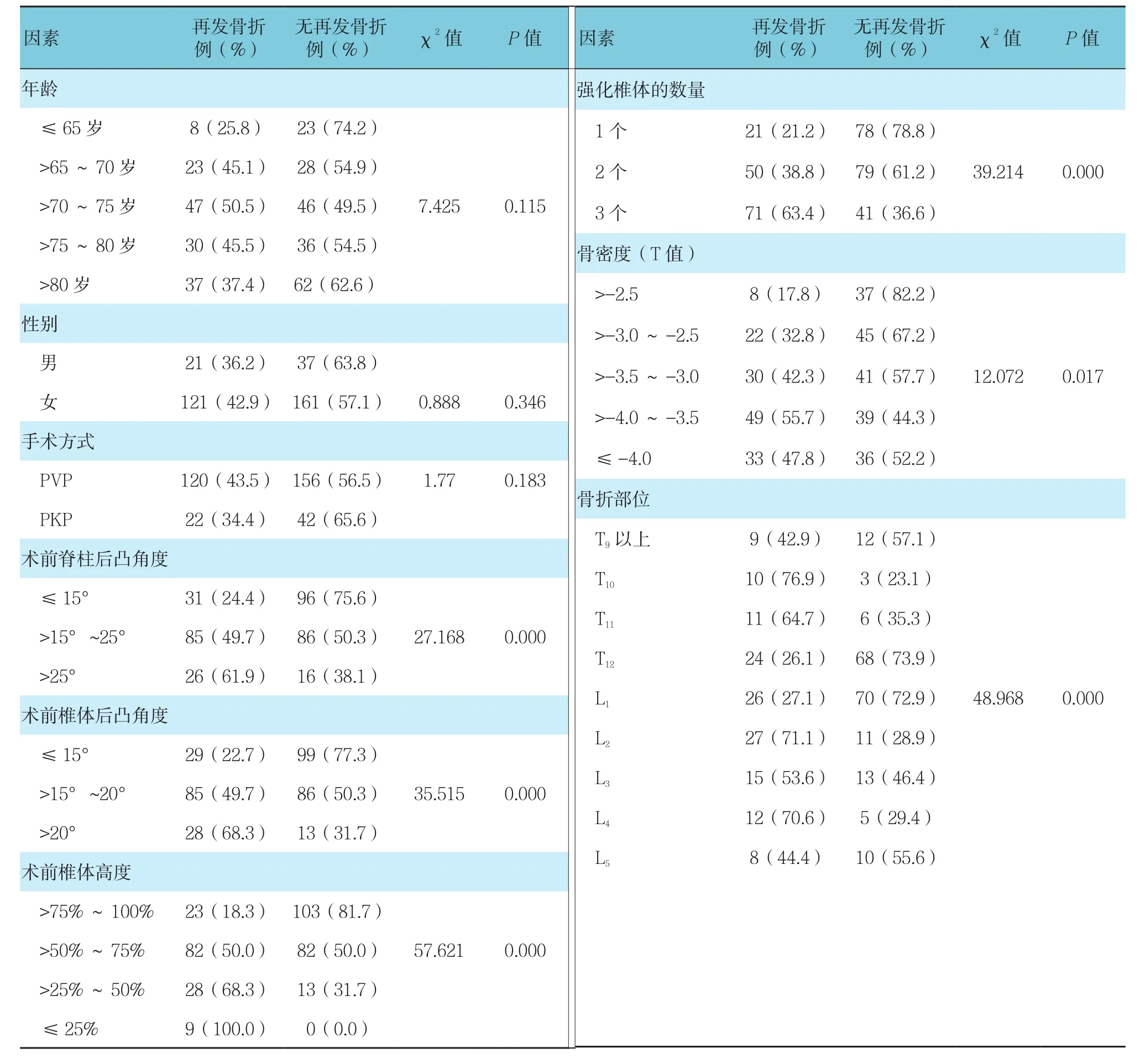
表1 再发骨折的单因素分析
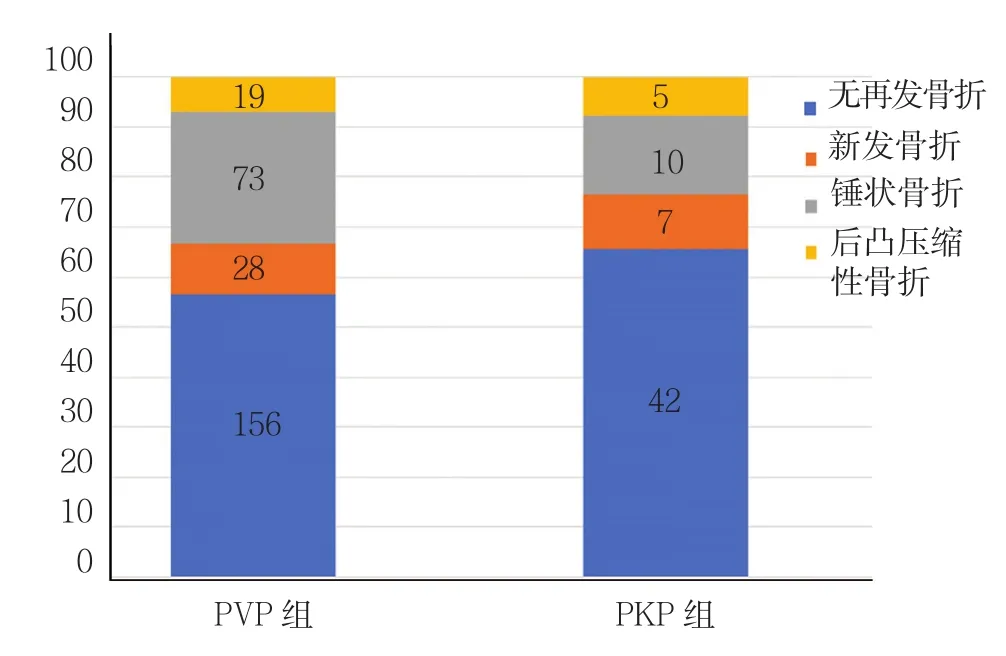
附图 两组患者再发骨折类型的构成比比较
2.3 再发骨折的多因素Logistic分析
将术前脊柱后凸角度、术前椎体后凸角度、术前椎体高度、强化椎体的数量、骨密度和骨折部位纳入多因素Logistic分析。上述6项均为再发骨折的影响因素(P<0.05)。根据O^R值,对再发骨折的影响从大到小依次是:骨密度、术前脊柱后凸角度、术前椎体高度、骨折部位、强化椎体的数量和术前椎体后凸角度。见表2。
2.4 脊柱不稳定性预测评分系统
根据再发骨折的多因素Logistic分析结果,各危险因素的赋值分数如下:①脊柱后凸角度(0分:角度≤15°;2分:角度>15°~25°;4分:角度>25°);②椎体后凸角度(0分:角度≤15°;1分:>15°~20°;2分:角度>20°);③椎体高度(1分:>75% ~ 100%;2分:>50% ~ 75%;3分:>25% ~50%;4分:≤25%);④强化椎体的数量(0分:1个;1分:2个;2分:3个);⑤骨密度(0分:>-2.5;1分:>-3.0~-2.5;2分:>-3.5~-3.0;3分:≤-4.0;4分:>-4.0~-3.5);⑥骨折部位(1分:T12和L1;2分:T9以上和L5;3分:T11和 L3;4分 :T10、L2和 L4;如果骨折部位是累及1个或2个平面的胸椎、胸腰段或存在腰椎椎体融合,得分将减去1分;如果超过3个平面的骨折发生融合或处于不稳定状态,得分将减去2分)。

表2 再发骨折的多因素Logistic回归分析
根据脊柱不稳定性预测评分系统结果将所有患者分为4组:A组(无风险组,0~5分),B组(低风险组,5~10分),C组(中等风险组,10~15分),D组(高风险组,15~20分),各组中无再发骨折和实际再发骨折情况见表3,A、B、C、D各组系统评估结果的似然比分别为0.10、0.55、1.42及5.84。
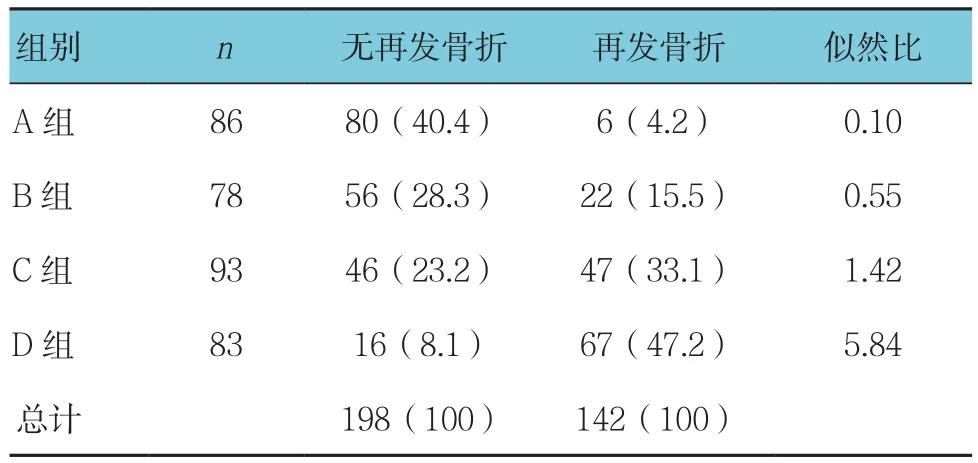
表3 实际再发骨折情况与脊柱不稳定性预测评分系统评估结果比较 例(%)
3 讨论
骨质疏松症的发病率已跃居世界各种常见病的第7位,每年大约有70万例与骨质疏松相关的椎体骨折,OVCF已成为老年人不可忽视的常见疾病。虽然早期行微创手术具有稳定骨折、恢复椎体力学强度、防止椎体进一步压缩和缓解疼痛的众多优点,被认为是OVCF治疗的最佳方法[14],但是否会增加术后骨折再发风险仍然存在争议。本研究通过分析OVCF患者微创术后骨折再发的危险因素,建立一套脊柱不稳定性预测评分系统,可较好地预测骨折再发的风险。
椎体强化术后骨折再发的危险因素可分为术前患者一般情况、术前椎体条件和术中情况3大类。对于术前患者一般情况,骨质疏松症是再发骨折的公认重要危险因素[15],这与本研究的发现相一致,在所有已纳入的危险因素当中,骨密度与骨折再发关系最为密切,较低的骨密度更易引起相邻椎体的再发骨折,骨密度在-4.0~-3.5之间的患者再发骨折的发生率最高,为55.7%,这可能是由于维生素D缺乏和随后发生的骨质疏松和骨软化会导致压缩椎体附近微环境的改变,造成延迟钙化和钙化组织的减少[16]。有研究指出,老龄也是再发骨折的重要危险因素[4],但在本研究中未发现差异有统计学意义,可能是由于受试对象的年龄较为相似。
在影响骨折再发的术前椎体条件中,脊柱后凸角度、椎体高度尤为重要,其次是骨折部位和椎体后凸角度。脊柱后凸角度越大,越易发生再发骨折,在脊柱后凸角度>25°时,再发骨折发生率最高,为61.9%;椎体高度在预防再发骨折中也起重要作用,椎体高度在>75%时再发骨折发生率为18.3%,而当椎体高度≤25%时,观察到100%的再发骨折发生率;当OVCF部位为T10时最易发生再发骨折,其次为L2和L4,该部位的再发骨折发生率约为70%;再发骨折发生率随术前椎体后凸角度的增加而增加,在椎体后凸角度>20°时,再发骨折发生率最高,为68.3%。后凸角度的差异可引起关节狭窄和关节炎,以及相邻椎骨的退行性病变,因此,在治疗时椎体应完全对齐以预防再发骨折。椎体高度恢复率较高时会增加相邻椎体骨折的风险,这可能是由于椎体高度的恢复增加了靠近椎间盘的椎骨端板的隆起,导致相邻椎骨更大负荷,从而增加骨折风险[15]。
关于术中情况,本研究证实,同时治疗多个椎体会增加骨折再发的风险。再发骨折发生率随所强化椎体个数的增加而增加,强化3个椎体的患者中63.3%再发骨折,而强化一个椎体的患者中仅有21.3%再发骨折。此外,有研究指出,骨水泥填充过多以及椎体强化术后骨水泥渗漏到椎间盘中会增加再发骨折的风险[17]。但由于操作条件限制,这些因素暂未纳入评分体系中。
根据笔者建立的脊柱不稳定性预测评分系统,总体评分<5分的患者中,93.0%未再发骨折,似然比为0.10,说明当该系统评估为无风险时,可较好排除再发骨折的可能;随着总分的增加,各类型再发骨折的百分比也随之增加;总体评分≥15的患者80.7%再发骨折,似然比为5.84,说明当该系统评估为高风险时,再发骨折的可能性大。上述结果提示该评分系统可较准确地预测骨折再发风险。但考虑到本研究尚未纳入骨水泥使用量等潜在因素,样本量较少,多因素分析时未考虑患者的依从性、术后抗骨松情况及手术医师等干扰,因此仍需进一步探讨以完善该预测评分体系。
综上所述,包括脊柱后凸角度、椎体后凸角度、椎体高度、强化椎体的数量、骨密度以及骨折部位在内的脊柱不稳定性预测评分系统,可较为准确地预测椎体强化术后OVCF患者的骨折再发风险,可为骨折再发的预防提供理论依据,值得临床深入探究。
