颌面部间隙感染的管理(五)
——糖尿病患者伴发间隙感染诊治经验
2018-11-09李云鹏杨鹏邢影郭威孝张浚睿陆斌曹强牛强李海强孔亮
李云鹏 杨鹏 邢影 郭威孝 张浚睿 陆斌 曹强 牛强 李海强 孔亮
口腔颌面部解剖结构均有致密筋膜包绕并相互间形成各种间隙,各类感染因素易沿这些阻力薄弱的间隙扩散而导致口腔颌面部间隙感染。处理该类疾病时,除了检查判断局部情况外,评估患者全身状况也是成功救治该类疾病的重要环节。随着我国居民生活水平逐年提高,生活方式变化及社会老龄化,糖尿病的患病率已由1980 年的0.67%上升至2017 年的10.9%[1]。若该类患者具有颌面间隙感染的潜在致病因素,更容易发展成为更为严重的感染。本文统计了2015~2017 年在第四军医大学口腔医院颌面外科成功救治的糖尿病伴发颌面部间隙感染的患者,在分析其病情进展特点的基础上,提出相应治疗规范。
1 资料与结果
1.1 病历资料
纳入2015~2017 年期间颌面部间隙感染住院患者287 例(男性149 例,女性138 例),平均年龄(46.76±18.25) 岁。其中普通间隙感染患者264 例,糖尿病伴发间隙感染患者23 例。统计方法根据不同数据类型选用t检验或线性回归进行分析。
1.2 结果
结果显示,糖尿病患者伴发间隙感染占患者总人数约8.01%;年龄分布:糖尿病组患者年龄主要集中在≥60 岁组,非糖尿病组集中在40~50 岁和≥60 岁组,其次是20~30 岁(表 1);平均住院天数:糖尿病组为(13.20±10.03) d,非糖尿病组为(8.78±4.8) d,具有统计学意义(非配对t检验,P<0.01,表 2);入院时平均白细胞值:糖尿病组(14.62±5.19)×109/L,非糖尿病组(13.94±6.12)×109/L,无统计学差异(非配对t检验,P=0.29);受累间隙类型:糖尿病组和非糖尿病组累及最多的间隙均为咬肌间隙和下颌下间隙,其次易受累的间隙,糖尿病组为颊间隙和咽旁间隙,非糖尿病组为翼下颌间隙和咽旁间隙(表 3);受累间隙数量:糖尿病组单间隙占比为17.39%,≥3 个间隙占比47.83%;非糖尿病组单间隙占比为29.55%,≥3 个间隙占比40.15%(表 4);细菌类型:2 组革兰氏阳性菌占比类似,口腔链球菌占有很大比例,糖尿病组革兰氏阴性菌占比相对较高16.67%,且该组并未检测出厌氧菌(表 5)。以空腹血糖和三餐后平均血糖为因变量,时间选取入院时、术后1 d、术后1 周、术后2 周、出院时,以住院天数、各时间点白细胞数、各时间点体温为自变量进行线性回归分析,发现入院时和术后1 d空腹血糖和三餐后血糖值与住院天数有关,之后时间点与住院天数无关;各时间点血糖与白细胞数、体温无关。
2 讨 论
2.1 糖尿病的诊断
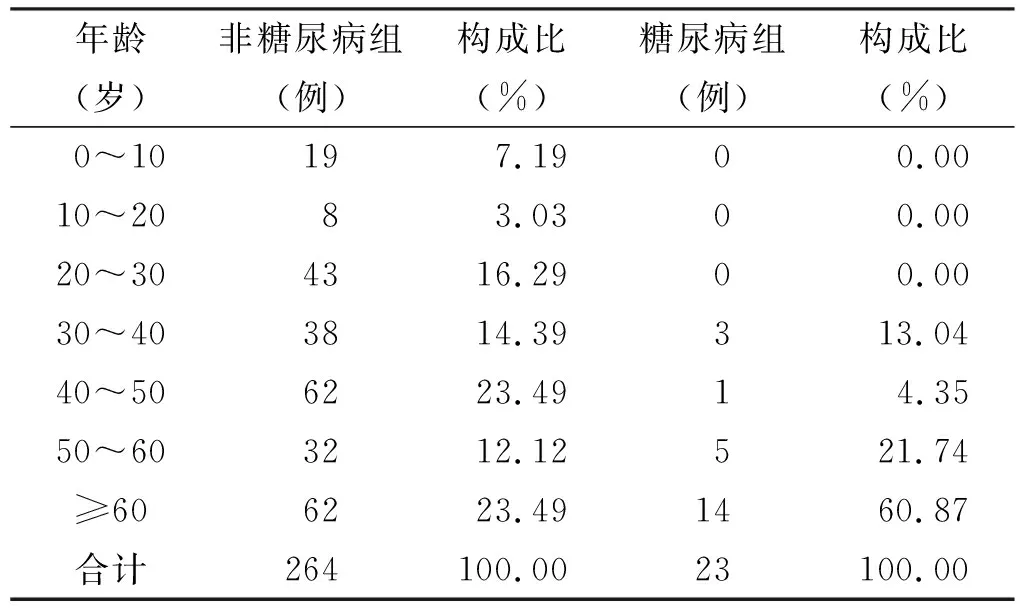
表 1 间隙感染伴糖尿病患者年龄构成比
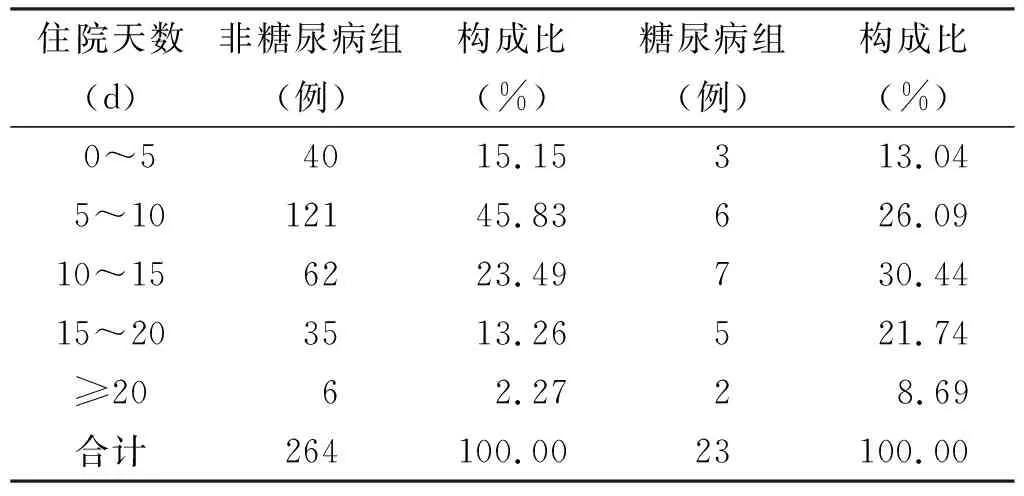
表 2 住院天数分析
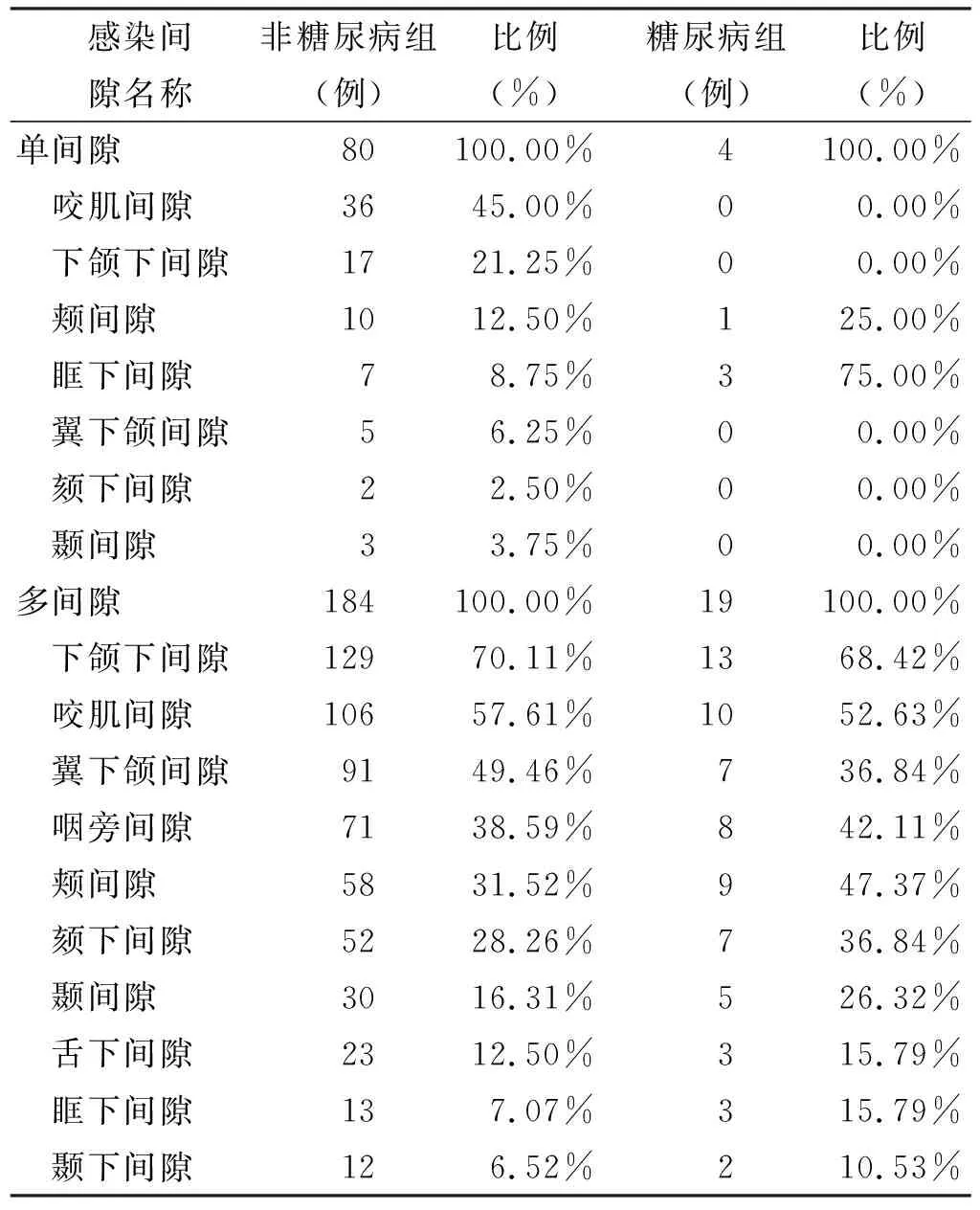
表 3 受累间隙分析
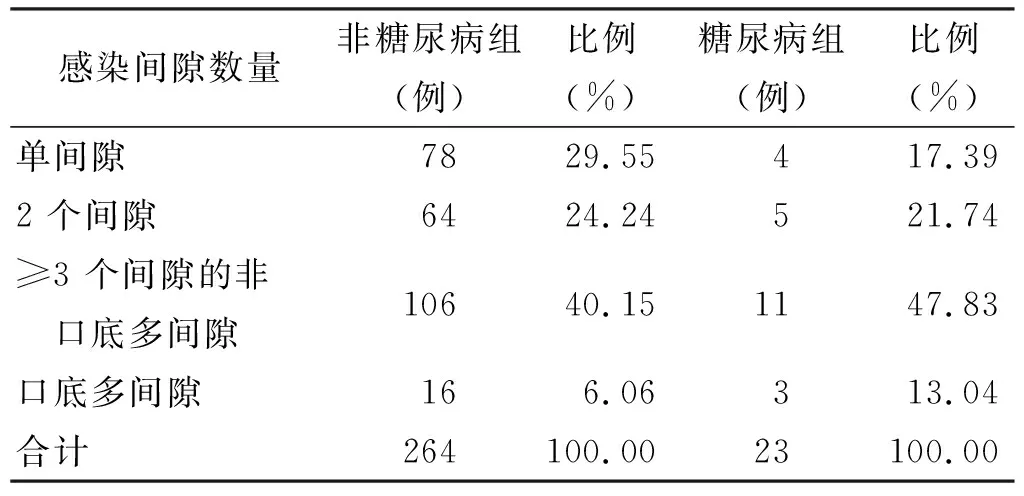
表 4 感染间隙数量
依照WHO(1999 年)的糖尿病诊断体系,将糖尿病分为1型糖尿病、2型糖尿病、特殊类型糖尿病和妊娠糖尿病。由于间隙感染患病人群的特点,绝大多数患者均为2型糖尿病,故本文只针对2型糖尿病展开讨论。
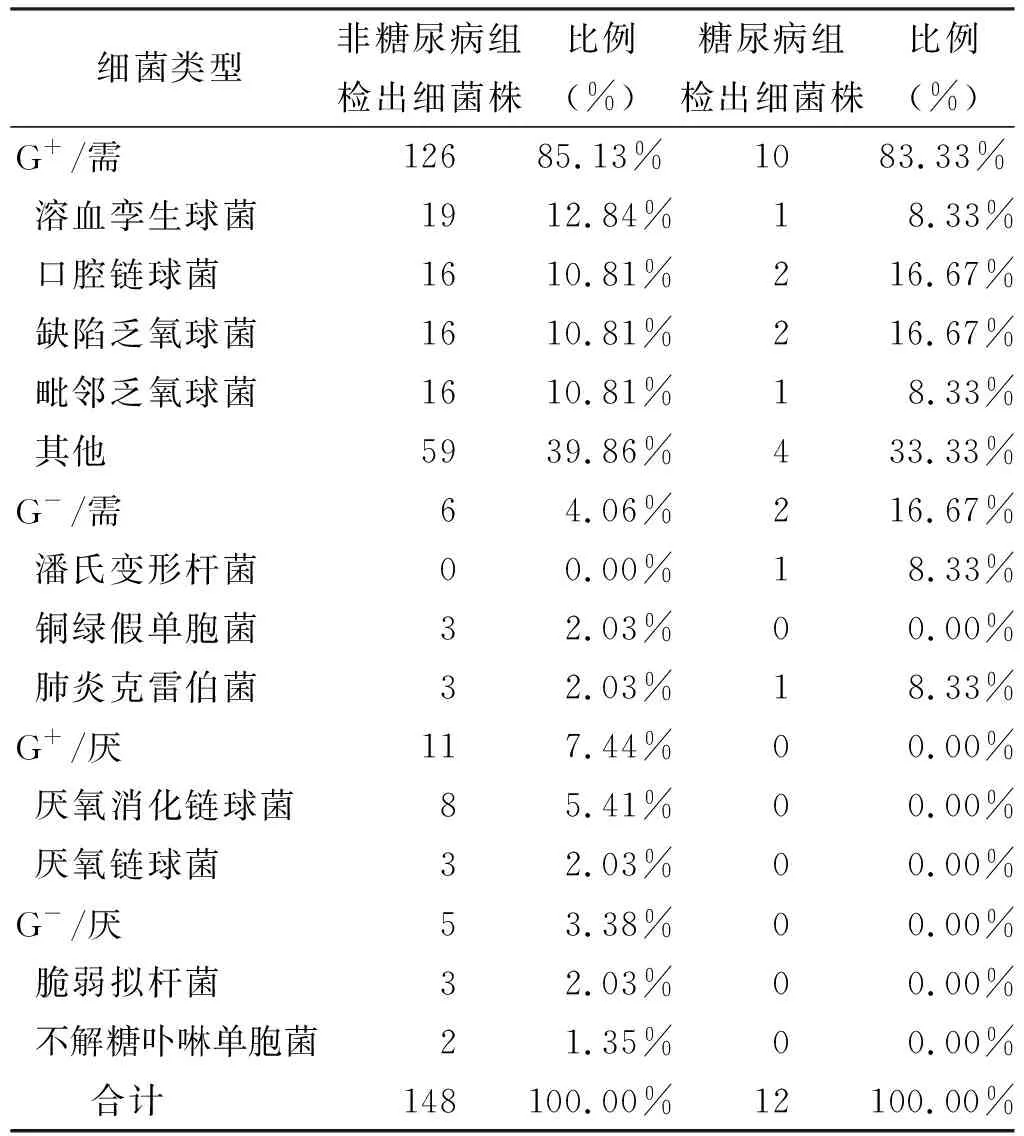
表 5 细菌类型分析
中国糖尿病防治指南(2017 版)中对于糖尿病的诊断标准定义如下[1]:典型糖尿病症状(烦渴多饮、多尿、多食、不明原因的体重下降)加上随机静脉血糖≥11.1 mmol/L或加上,空腹静脉血糖≥7.0 mmol/L或加上,75 g葡糖糖负荷后静脉血糖2 h≥11.1 mmol/L。其中,空腹血糖指至少8 h没有进食热量;随机血糖指不考虑上次进食时间,一天中任意时间的血糖值,不能用来诊断空腹血糖异常或糖耐量异常。
由于间隙感染患者具有发病急、病情重,进食受限,并不能立刻行葡萄糖负荷试验。因此我科根据治疗经验,将疑似糖尿病患者伴发间隙感染的诊断调整如下:①病史;②糖化血红蛋白(HbA1c)≥6.5%;③空腹血糖≥7.0 mmol/L; ④随机血糖≥11.1 mmol/L;将病史和HbA1c提升到相对主要的位置,同时配合③或④,即可将该患者列入糖尿病伴发间隙感染组。2011 年WHO建议在有条件的国家和地区使用HbA1c诊断糖尿病,因为HbA1c作为一项提示患者长期血糖控制程度的指标,同样具有重要的诊断意义[2]。需要提醒的是空腹血糖或随机血糖的升高,有可能是感染导致的应激反应。若并无病史或HbA1c结果正常,需密切动态观察血糖值。
住院期间血糖检测一般采用“7点血糖监测法”,即晨起空腹、早餐后2 h、午餐前、午餐后2 h、晚餐前、晚餐后2 h及睡前,绘制患者每日血糖变化曲线,并根据每个时间点的血糖值,调整基础胰岛素及餐前胰岛素注射量或其它治疗方案,例如口服药或胰岛素泵的使用。
2.2 糖尿病患者伴发间隙感染的临床特点
糖尿病患者伴发间隙感染是口腔颌面部感染中特殊类型,这类患者需要足够重视。虽然糖尿病可能会导致危及生命的并发症[3],但有学者认为控制良好的糖尿病,与非糖尿病患者治疗并无差异[4]。分析患者资料,可以得出糖尿病患者伴发间隙感染具有以下几个特点:①大多数是大于60 岁的2型糖尿病患者,这些患者如果长期血糖得不到良好控制,一旦出现牙源性感染等诱因,极易发展成为间隙感染;②颌面部间隙感染最常累及咬肌间隙和翼下颌间隙,糖尿病患者除此之外往往会累及颊间隙,并且形成大于3 个间隙的多间隙感染。颊间隙内由于颊脂肪垫的存在,组织间隙更为疏松,糖尿病患者因为长期高血糖对机体免疫系统和微血管的影响,使感染更容易扩散形成颊部脓肿或多间隙感染;③与以往研究结果不同[5],虽然可以检出肺炎克雷伯菌(8.33%),但主要细菌类型与非糖尿病组类似,为革兰氏阳性球菌(88.33%);④糖尿病患者伴发间隙感染的外科处理原则与非糖尿病患者相同,即“保守治疗”或“切开引流+冲洗换药”,但因长期高血糖对全身及局部的影响,平均住院天数(13.20±10.03)较非糖尿病组(8.78±4.8)明显延长;⑤线性回归分析结果显示:1 周内的空腹血糖和三餐后平均血糖与住院天数有关(P=0.041),之后时间点血糖值和住院天数无关;所有时间点空腹血糖和三餐后平均血糖与白细胞值和体温无关。分析原因可能是患者入院后1周时血糖经过调整已经趋于正常,提示入院后1 周内若将血糖控制稳定,则可以缩短患者住院天数;而白细胞值与体温的恢复可能与手术关系更大。综合t检验与线性回归分析结果,提示临床上对于糖尿病患者伴发间隙感染在入院早期对血糖的积极控制可以缩短住院天数,但感染症状的控制还需要依靠手术治疗。
2.3 间隙感染伴糖尿病患者围手术期处理
糖尿病患者因长期高血糖,影响了机体白细胞的迁移、吞噬、趋化作用,导致机体免疫能力降低;高血糖也有利于口腔环境内细菌的增殖,有利于厌氧菌的生长及降低白细胞依赖氧的杀菌作用[6-7];高血糖患者也常常合并大血管和微血管并发症,同时手术刺激会使血糖再次升高,增加手术难度,使病情进一步恶化。因此,对于间隙感染合并糖尿病患者,围手术期的管理尤为重要。鉴于现阶段糖尿病和感染的病理生理学层面的具体原因尚不清楚,全国范围内并无规范指南参考,现将我科治疗经验总结如下。
术前准备及评估:对于择期手术,很多文献及指南都推荐患者目标血糖值控制在7.8~10.0 mmol/L比较合适[8]。若血糖控制良好,可继续当前降糖方案;否则需要及时调整方案,推荐改用胰岛素治疗,使血糖平稳下降,即有利于控制感染,也为感染突然加重,需急诊手术提前准备。对于血糖≥15 mmol/L的糖尿病患者同时拟行急诊手术,我们推荐直接使用短效胰岛素0.1 U/kg体重皮下注射的方法,并及时监测血糖(30 min间隔),目标血糖≤15.0 mmol/L;对于有窒息危险的患者,需要立刻行气管内置管、气管切开或脓肿切开术,需综合平衡手术和高血糖的风险,术前与患者家属详细沟通。需要重点提醒的是:不能只关注血糖值,更要注意高血糖引起的酸碱、水、电解质平衡紊乱,除了基本的生命体征检测外,血气分析和离子五项的检查必不可少。血糖控制较差的患者,感染性休克、低钾血症和酮症酸中毒对患者的威胁,有时候往往大于间隙感染本身。
术中处理:对于常见的颌面部间隙感染,我科常规采用下颌下切口,外加辅助切口进行脓肿切开引流,整个手术时间一般小于2 h。对于血糖控制达标的2型糖尿病患者,术中一般不需要进行血糖检测。若手术预计时间较长,推荐术中使用“葡萄糖-胰岛素-钾”联合输入,进行必要的血糖监测,并根据血糖变化及时调整葡萄糖与胰岛素的比例。
术后处理:间隙感染患者术后常常因为气道、口内伤口或张口受限问题导致一定时间的禁食水或鼻饲饮食。在恢复正常进食之前,进行肠外营养时,仍需注意静脉予以胰岛素输注,防治血糖升高。常采用的算法是“葡萄糖:胰岛素=1 g:3~4 U”,即5%葡糖糖注射液250 ml中需加入4 U胰岛素进行中和,同时配合基础胰岛素输注。对于恢复进食的患者,推荐予以基础胰岛素联合餐时胰岛素的治疗方案。即甘精或地特胰岛素10 U起始睡前皮下注射+门冬胰岛素2 U起始餐前30 min皮下注射,并根据“7点血糖监测法”的血糖值进行调整。血糖控制目标为空腹<7.8 mmol/L,随机血糖<10.0 mmol/L。须严格注意胰岛素剂量,防止患者发生低血糖。对于危重感染患者,合理降糖有利于术后感染控制。但有临床研究显示对于危重患者的强化降糖并未明显降低患者的死亡率,甚至有增加死亡的风险[9]。因此对于此类严重感染的患者需要遵循2 个原则:①血糖控制目标为7.8~10.0 mmol/L;②胰岛素输入需严格根据每小时血糖检测进行调整。这种情况下强烈推荐请内分泌专科医生协助治疗。此外,对严重感染的患者还需要密切注意的是防止患者发生酮症酸中毒(diabetic ketoacidosis,DKA)的可能。DKA是糖尿病导致的严重并发症,常见于1型糖尿病患者,但在血糖控制不佳的2型糖尿病患者中,也可能发生,其原因是胰岛素活性下降及糖代谢异常导致体内游离脂肪酸代谢为酮体,并在体内蓄积,在感染、饥饿、应激等诱因下加重并引起代谢性酸中毒。临床表现包括呼吸急促、呼吸气味异常(烂苹果味,需与间隙感染患者口内破溃脓液的味道区别)、腹痛、恶心、呕吐和感觉中枢改变等。因此血气分析、血尿酮体测定和临床检查对于判断严重间隙感染是否发生了DKA尤为重要。
3 总 结
糖尿病患者伴发颌面部间隙感染是间隙感染中较为特殊的类型,治疗时需要充分考虑糖尿病在整个疾病中的作用。从诊断到手术时机,从血糖监测到降糖方案,建议遵照文中所述原则进行,即:“明确诊断,积极降糖,内外兼施,防并发症”, 亦可参考“间隙感染合并糖尿病治疗流程”(图 1)进行诊治。
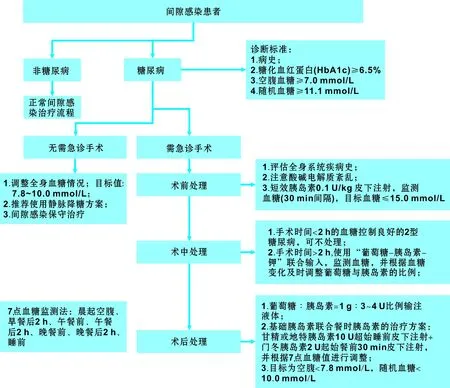
图 1 间隙感染合并糖尿病治疗流程
