慢性硬膜下血肿患者的临床预后和复发率分析
2018-10-29王坤李冰赵鹏樊永帅臧家蒙张少虎王东起
王坤 李冰 赵鹏 樊永帅 臧家蒙 张少虎 王东起
慢性硬膜下血肿(chronic subdural hematoma,CSDH)是神经外科常见的疾病之一,是指头外伤后3周以上开始出现症状,硬脑膜与蛛网膜之间有包膜的血肿,约占颅内血肿的10%,其发病机制、诊断及治疗方式已有较多报道,一般认为颅脑创伤史和高龄是CSDH的高危因素[1,2]。虽然其具体的发病机制仍未明确,但钻孔引流术与开颅血肿清除术是治疗这一疾病的常规方式。对于术前CT表现、血肿大小及手术方式的选择对患者的临床预后及血肿复发情况的影响,不同的研究报道也有差异[3,4]。随着医改政策的调整,CSDH患者可在基层医院接受治疗,因此相关医院应对此类疾病有较为明确的治疗方式,以便最大程度地缓解患者症状、改善预后及减少复发。本文回顾性分析青岛市西海岸新区人民医院神经外科收治的117例CSDH患者的临床资料,探讨患者血肿的CT表现、血肿量及手术方式对预后的影响,现报道如下。
资料与方法
一、研究对象
收集并回顾青岛市西海岸新区人民医院神经外科自2012年6月至2017年12月收治的117例CSDH患者的临床资料。纳入标准:(1)行钻孔引流术或开颅血肿清除术者;(2)临床症状包括头痛、头晕、步态不稳、言语不清、癫痫等。排除标准:(1)患有重大基础疾病,正在或以往使用抗凝药物的患者;(2)休克、生命体征不稳者。本研究经过医院伦理委员会批准,批准号:00002017005。
二、头颅CT检查与手术方式
为明确患者是否有硬膜下血肿以及血肿的位置、大小等,所有患者术前均行大脑CT检查,根据CT显示的血肿密度将其分为低密度型、等密度型、高密度型、混合密度型、血肿分隔型;依据血肿的大小对血肿量作出初步评估,分为3类(<80 mL、80~200 mL、>200 mL)[5]。根据患者术前检查结果给予钻孔闭式引流术(单侧或双侧)或开颅血肿清除术。
(一)钻孔引流术
1.钻单孔引流术:主要针对左右单侧硬膜下血肿患者,参考和学习北京天坛医院神经外科规范化手术治疗CSDH流程及术后护理等报道,结合基层医院和医生的实际医疗水平,采用合适的标准化手术流程[6-10]。患者局部麻醉,健侧卧位,根据CT选择合适的钻孔处为最高点。头皮切开约4 cm后颅骨钻孔一个,切开硬脑膜及血肿外包膜,置引流管,将陈旧性积血积液吸除,用生理盐水反复冲洗血肿腔,至冲洗液清亮为止。固定引流管,缝合头皮,血肿腔再次注入生理盐水,排除空气。术后患者平卧位,复查头颅CT,检测脑复张及术后积液出血情况。根据CT复查结果和引流液性状可酌情考虑使用尿激酶30 000单位,适时拔除引流管[6]。
2.钻双孔引流术:主要针对两侧硬膜下血肿,在颅脑两侧血肿处分别打孔引流,术中操作及术后护理同钻单孔引流术。
(二)开颅血肿清除术
主要针对有分隔的血肿患者,予气管插管,全身麻醉后头偏向健侧。根据术前影像学检查结果选择合适手术区并作皮瓣,切开皮肤显露颅骨,取约10 cm×12 cm大小的骨窗,钻孔去除骨瓣,予血肿处硬脑膜悬吊,并做一小口缓慢排血减压。待颅内压稍降低后,小心瓣状剪开硬脑膜及紧贴其下的血肿外膜,避免撕破内外膜交界处,仔细观察有无出血。对分隔的隔膜电凝止血后切除,清除肿块并止血,用生理盐水反复冲洗血肿腔至清亮,放置并固定引流管,缝合硬脑膜及头皮各层,引流液颜色变淡时可予拔除引流管。
三、预后评估
所有患者于术后12 h、1周、3个月均行头颅CT检查,了解术后并发症及血肿复发情况。以术后临床症状减轻或消失、血肿未复发为预后良好,术后3个月内CT显示血肿再次出现为血肿复发。
四、统计学分析
采用SPSS19.0统计软件进行分析,患者年龄、病程等计量资料以均数±标准差(±s)表示,患者的病因、术前CT表现、血肿量、血肿位置、复发率以率(%)表示,评估采用χ2检验或连续校正法,采用的似然比χ2检验均为双侧检验,采用Logistic回归分析影响患者预后相关因素,纳入和剔除标准为0.15。以P<0.05为差异有统计学意义。
结 果
一、一般临床资料
本组纳入患者117例,男性93例,女性24例,年龄 20~85 岁,平均年龄(63±21)岁,病程 15 d~6 个月,平均病程48.6 d。其中行钻孔引流术者105例(单侧钻孔91例,双侧钻孔引流14例),行开颅血肿清除术者12例(3例有血肿机化,9例有血肿分隔形成),绝大多数血肿为陈旧性出血,颜色为暗红色和深褐色。术后3个月内复查CT,血肿复发的患者行二次引流或开颅手术血肿清除术,无患者死亡。104(88.9%)例患者预后良好,13(11.1%)例患者血肿复发。
二、CSDH患者血肿预后影响因素的分析
单因素分析显示,患者年龄、术前CT分型、血肿量对患者的复发差异有统计学意义(χ2=4.997、11.623、7.708,P<0.05), 手术方式等其他因素对患者预后差异无统计学意义(χ2=0.026,P>0.05)(表1);多因素Logistics回归分析,进一步发现患者年龄、术前CT影像、血肿量与患者血肿的复发有相关性(表 2)。
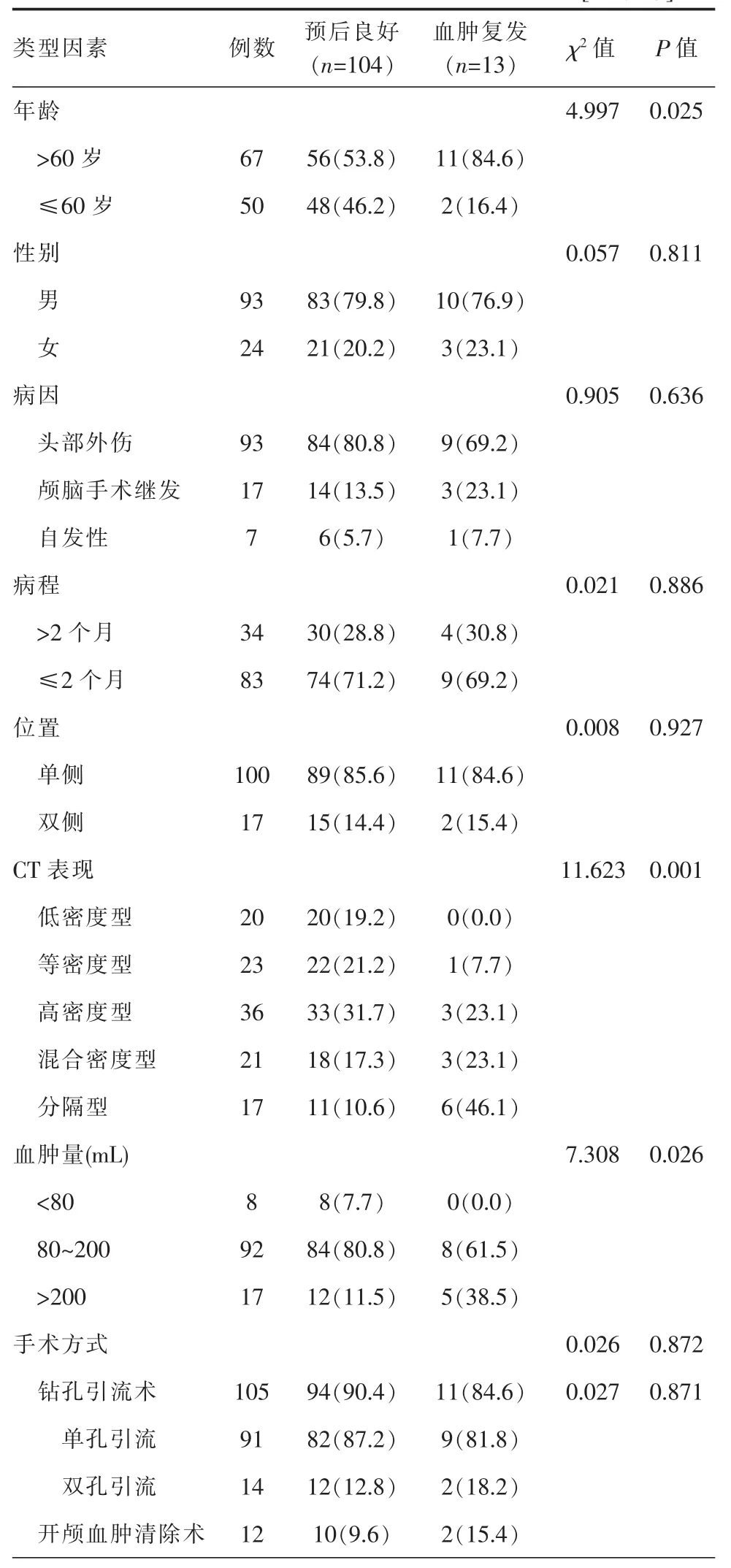
表1 慢性硬膜下血肿患者复发率单因素分析[例(%)]
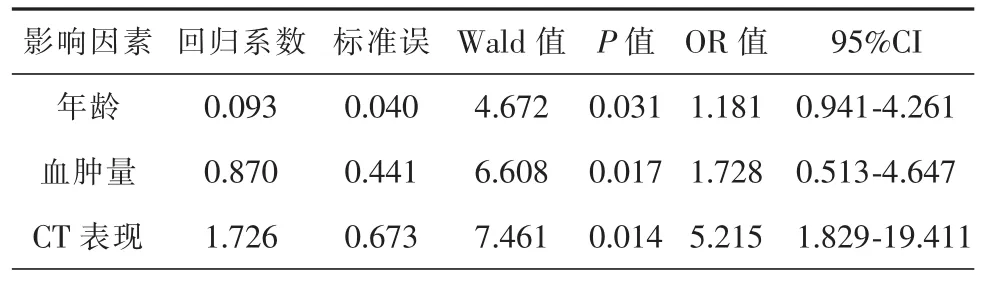
表2 影响慢性硬膜下血肿患者预后因素的Logistics回归分析
讨 论
CSDH指位于硬脑膜与蛛网膜之间具有包膜的血肿,多系颅脑外伤后3周至数月以上出现症状,极少数患者可在伤后数年出现症状[11]。CSDH的发生机制至今尚未完全阐明,大多数患者可追溯有颅脑创伤史,好发于50岁以上老年人群和小儿(产伤),结合目前研究分析,其起因包括外伤性硬膜下积液、血肿局部的纤溶亢进、高龄人群的脑萎缩及脑血管硬化等,血肿发生主要与桥静脉撕裂、静脉窦、蛛网膜颗粒或硬膜下积液出血有关,血肿扩大与脑萎缩、颅内压降低、静脉张力增高、凝血机制障碍等有关[12,13]。患者临床可表现为慢性颅内压增高、神经功能损伤、癫痫甚至某些精神症状。
关于CSDH的临床诊断已无较大困难,MRI虽然敏感性和准确性较高,但是费用高昂,CT检查即可满足于目前诊断需要[14]。最新文献报道根据CT表现,已将血肿类型细化为7种类型[5]。本研究结合基层医院实际情况,认为可将血肿机化型、血肿分层型和血肿渐变型合并为混合密度型,将分型简化为低密度型、高密度型、等密度型、混合密度型和分隔型5种类型,不以血肿发生部位及单双侧区分[15]。为最大限度地评估术前CT对预后的影响,本研究在回顾性分析中尽量消除病因、性别、病程、位置等相关因素的影响,结果显示术前的CT分型可作为预后评估的重要因素,能为手术方式和预后做初步探讨和经验总结,为同级别医院提供一定的参考。本研究复发患者主要集中于分隔型,并且混合密度型与高密度型也有较高的复发率。分析其原因:(1)分隔型引流困难、引流不充分,未能完全去除陈旧性积液,引发后续血肿继续扩大或复发;(2)混合密度及高密度型的血肿与分隔型复发不同,有高密度影则预示有新近出血,若未能明确病因及对症治疗,则会有一定的复发率[18]。
对CSDH的保守治疗和药物治疗虽有报道,但目前临床应用主要是手术治疗,包括钻孔引流术与开颅血肿清除术[11,16,17]。本组患者总体手术治疗效果良好,总有效率约88.9%,总复发率11.1%,分析显示不同的手术方式对患者的预后未见明显影响,说明手术方式不是影响CSDH预后的主要因素。医者可充分利用患者术前CT特点,对相应的手术方式做出最优选择,如分隔型血肿或有血肿机化的患者建议直接接受开颅血肿清除手术,剥离相应包膜包块等,以减少患者复发及再次手术的风险。
此外,患者的年龄、再次脑创伤、受伤时间、血肿量及脑复张速度等也是影响CSDH预后的因素[19-21]。本研究证实高龄患者易复发,推测原因可能为高龄老年患者脑萎缩程度较大,多合并有脑血管硬化及粥样变,且血管膨胀较大易再次破裂出血,此前已有文献报道[4,7,8]。本研究也证实血肿量与CSDH复发率相关,其具体原因尚未明确。有文献认为血肿量越大,病情可能越严重,患者需尽量查明是否有潜在的合并症,并在术后密切关注血肿情况[14,22]。本研究结合最新文献及本院经验,认为CSDH患者术前CT的不同分型及表现对血肿的大小及预后可达到较好的判断和预测,并采取合适的手术方式可提高患者的治愈率。若患者血肿有明显的分隔,或者密度混合不清,或者机化明显,可直接采取开颅血肿清除术,临床症状明显者可考虑行开颅包膜切除术,因残余的血肿量和血肿复发有很大关系,故必须将血肿引流干净,但是对于临床症状轻微的患者还需谨慎[23,24]。
综上所述,对CSDH患者应尽可能结合CT特点,在术前准确判断血肿密度、分隔、血肿大小等情况,选择最合适的手术方式,术中仔细观察血肿的性状、实际引流量,可预测血肿的复发率,改善患者预后。
