脊髓型颈椎病减压术后早期脊髓 MRI T2WI 信号改变对临床疗效的影响
2018-10-22曲景文马清田张希诺孙祥耀海涌
曲景文 马清田 张希诺 孙祥耀 海涌
脊髓型颈椎病 ( cervical spondylotic myelopathy,CSM ) 为引起颈部脊髓功能损害的常见退变性疾病[1]。前路手术治疗颈椎退变性疾病疗效较好,其融合率高达 80%~90%[2]。有研究对后路减压手术治疗 CSM 的疗效进行了比较,发现年龄、性别、症状持续时间,颈椎的影像学指标 ( 如 K 线 ),术前患者活动情况,都与手术疗效密切相关[3-6]。
脊髓 MRI 改变在 CSM 的诊断中具有重要意义;T2加权像高信号改变 ( T2-weighted high signal change,T2HSC ) 往往被用来反映感染、水肿以及退变情况[3-5]。
尽管 T2HSC 可以反映脊髓病变情况,影像学表现与临床疗效的关系仍然尚未明确,并且许多研究结果对 MRI 信号改变与临床疗效相关性提出质疑[7-9]。Seichi 等[10]指出术后 3 个月脊髓 T2HSC 与运动、感觉障碍等并发症有关。而 Shen 等[11]指出CSM 患者脊髓 T2HSC 与手术疗效无关。其原因可能为混杂因素容易产生偏倚,从而不易达成共识;并且目前尚缺乏对术后中期随访中 T2HSC 的变化与手术疗效关系的研究。本研究按照术后 1 年脊髓T2HSC 恢复情况对 CSM 患者进行分组比较,探讨术后早期随访脊髓 T2HSC 变化对手术疗效的影响。
资料与方法
一、纳入与排除标准
1. 纳入标准:( 1 ) 诊断为 CSM;( 2 ) 颈椎正侧位 X 线片、颈椎 CT 平扫、颈椎 MRI 影像学资料完整;( 3 ) 首次进行颈椎前路椎体次全切除椎间植骨融合术 ( anterior cervical corpectomy and fusion,ACCF )、颈椎前路椎间盘切除植骨融合术 ( anterior cervical discectomy and fusion,ACDF ) 或颈椎后路单开门椎管扩大成形术 ( posterior expansive one-side open-door laminoplasty ) 治疗;( 4 ) 术前颈椎 MRI T2WI 出现T2HSC。
2. 排除标准:( 1 ) 既往有颈椎手术史、颈椎外伤史;( 2 ) 脊柱结核、脊柱肿瘤、脊髓空洞症、肌萎缩侧所硬化症等引起脊髓信号改变的疾病;( 3 )术后出现严重内固定相关并发症;( 4 ) 随访期间再次进行颈椎手术治疗。
二、分组方法
2 位脊柱外科医师对患者脊髓中 T2HSC 使用轴位及矢状位 T2加权 MRI 进行评估。根据术前及术后1 年 MRI 中的 T2HSC 以及之前研究结果[12-13],患者被分为术后 T2HSC 恢复组 ( Regression Group ) ( 图 1 ) 与术后 T2HSC 未恢复组 ( Non-regression Group ) ( 图 2 )。恢复组表现为术后由脊髓高信号边缘清晰转变为高信号边缘模糊,甚至转变为稍高信号边缘模糊;由稍高信号边缘模糊转变为正常信号。未恢复组表现为脊髓高信号边缘清晰在术后没有改善;脊髓信号较术前升高;高信号区域由边缘模糊转变为边缘清晰。本研究中恢复组包括术后 1 年 T2HSC 较术前减少或消失的患者,未恢复组包括术后 1 年 T2HSC 较术前增加以及持续的患者。评定结果的 Kappa 指数高达 0.944。
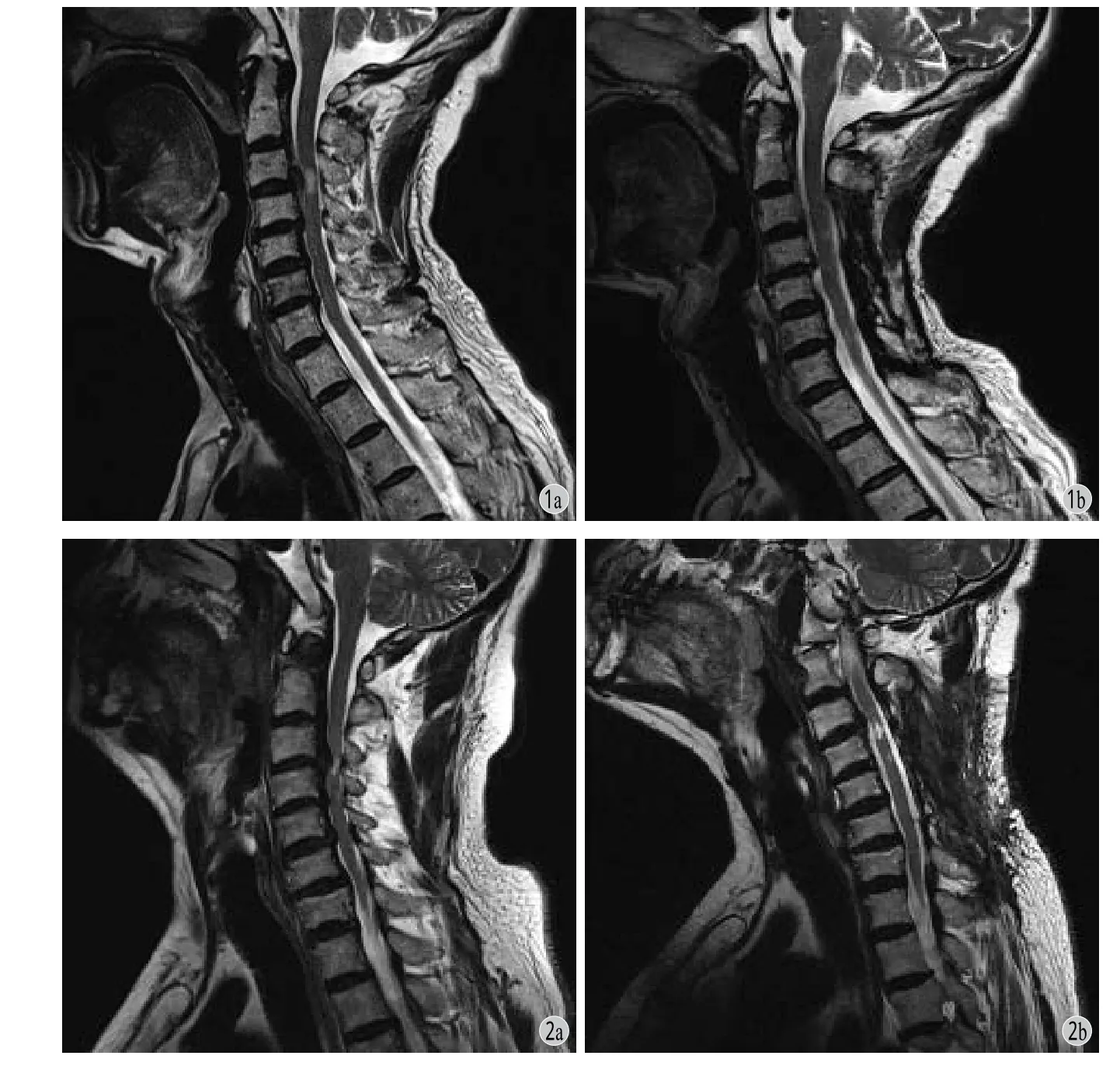
图1 a:颈椎减压术前颈椎 MRI T2WI显示 C3~4 椎体平面脊髓高信号表现;b:C3~7 后路单开门椎管扩大成形术后1 年颈椎 MRI T2WI 显示 C3~4 椎体平面脊髓高信号表现消失图2 a:颈椎减压术前颈椎 MRI T2WI显示 C3~4 椎体平面脊髓高信号表现;b:C3~6 后路单开门椎管扩大成形术后1 年颈椎 MRI T2WI 显示 C3~4 椎体平面脊髓高信号表现无明显改善Fig.1 a: T2WI of cervical MRI showed T2HSC in C3-4 vertebral levels before cervical decompression; b: T2WI of cervical MRI in C3-4 vertebral levels showed disappearance of T2HSC at one year after posterior C3-7 expansive one-side open-door laminoplastyFig.2 a: T2WI of cervical MRI showed T2HSC in C3-4 vertebral levels before cervical decompression; b: No significant regression of T2HSC was found in T2WI of cervical MRI in C3-4 vertebral levels at one year after posterior C3-6 expansive one-side open-door laminoplasty
三、影像学参数
X 线摄片采用 DR 摄影系统,患者直立体位,双手自然下垂,目视前方,左侧靠近胶片,X 线投射中心为 C4椎体水平,投射距离 230 cm。MRI 检查采用 Siemens 磁共振成像系统,场强为 1.5 T,采用 TSE 系列对轴位及矢状位 T1WI、T2WI 进行扫描。T1WI 扫描中,TR / TE=590 / 12 ms,采集时间80 s,共 2 次,层厚 2 mm,矩阵 192×256;T2WI 扫描中,TR / TE=4480 / 130 ms,采集时间 112 s,共2 次,层厚 2 mm,矩阵 180×256。所用测量软件为Centricity Enterprise Web 3.0,由 2 名脊柱外科医生独立测量后取平均值,若测量结果相差较大,则需重复测量从而保证结果的一致性。对患者脊髓 T2WI信号进行评估,按照上述分组方法进行分组。通过测量颈椎侧位 X 线片 C2椎体后缘延长线与 C7椎体后缘延长线的夹角对颈椎前凸角进行测量。
四、临床疗效评估
CSM 患者的手术疗效通过改良日本骨科协会( modified Japanese orthopaedic association,mJOA ) 评分以及改善率进行纵向与横向评价。采用 Hirabayashi方法[14]对术前,术后 1、2、3、4 年 mJOA 评分进行比较:改善率=( 术后评分-术前评分 ) / ( 17-术前评分 )×100%。将疗效分为:改善率 ≥ 75%为优,改善率 50%~74% 为良,改善率 25%~49% 为可,改善率<25%为差。除此之外,统计术后 4 年内疼痛视觉模拟评分 ( visual analogue scale,VAS )。将其分为 4 个项目:颈部及肩部疼痛或麻木 ( VAS scores of neck or shoulders )、胸部感觉异常( VAS scores of chest )、手臂疼痛或麻木 ( VAS scores of upper limbs )、下身疼痛或麻木 ( VAS scores of lower body )。
五、统计学处理
采用 SPSS 17.0 统计学软件进行分析。连续变量使用x-±s表示,分类变量用比率表示。使用Kolmogorov-Smirnov 检验连续变量是否符合正态分布,符合正态分布的变量使用t检验进行比较,偏态分布变量采用 Kruskal-Walllist 检验进行分析。分类变量使用χ2检验进行比较。P<0.05 为差异有统计学意义。
结 果
共纳入 142 例于 2010~2012 年行前路或后路治疗 CSM 的患者。其中男 81 例 ( 57% ),女61 例 ( 43% );年龄 ( 82.0±53.3 ) 岁;症状持续时间 ( 19.9±46.1 ) 个月;减压节段 ( 3.2±1.7 ) 个;前路手术 82 例 ( 58% ),后路手术 60 例 ( 42% );术前颈椎 C2~7前凸角 ( 40.4±14.2 ) °;术前 mJOA评分 ( 10.2±3.0 );术后 1~4 年 mJOA 评分分别为( 12.6±2.6 )、( 12.6±2.6 )、( 12.5±2.6 )、( 12.5±2.6 ),与术前相比术后 mJOA 评分均明显改善,差异有统计学意义 (P<0.001 );术后 1~4 年 mJOA 改善率分别为 ( 40.4±21.0 ) %、( 39.9±21.2 ) %、( 38.8±20.6 ) %、( 38.6±21.0 ) %;术前颈部 VAS 评分为( 51.3±8.6 );术后 1~4 年颈部 VAS 评分分别为( 21.5±9.4 )、( 38.0±21.5 )、( 40.0±21.6 )、( 42.0±21.0 ),与术前相比术后颈部 VAS 评分均明显改善,差异有统计学意义 (P<0.001 );术前胸部 VAS 评分 ( 26.8±3.7 );术后 1~4 年胸部 VAS 评分 ( 5.5±3.6 )、( 6.7±3.4 )、( 5.6±3.5 )、( 5.5±3.4 ),与术前相比术后胸部 VAS 评分均明显改善,差异有统计学意义 (P<0.001 );术前上肢 VAS 评分 ( 60.9±11.9 );术后 1~4 年上肢 VAS 评分分别为 ( 36.3±16.1 )、( 36.5±15.6 )、( 35.8±14.1 )、( 35.6±14.4 ),与术前相比术后上肢 VAS 评分均明显改善,差异有统计学意义 (P<0.001 );术前下身 VAS 评分 ( 52.4±12.1 );术后 1~4 年下身 VAS 评分分别为 ( 30.7±13.3 )、( 29.7±12.4 )、( 30.3±11.7 )、( 32.1±12.7 ),与术前相比术后下身 VAS 评分均明显改善,差异有统计学意义 (P<0.001 )。
在纳入患者中术后脊髓 MRI T2像信号下降者共50 例 ( 35% ),其中完全消失者为 41 例 ( 29% );术后脊髓 MRI T2像信号未发生改变者为 78 例 ( 55% ),增强者为 14 例 ( 10% )。两组之间术前 mJOA 评分差异有统计学意义 (P<0.001 ) ( 表 1 )。两组之间术后 1~4 年 mJOA 评分以及术后 1~4 年 mJOA 改善率差异均无统计学意义 (P>0.05 );术后 1~4 年上肢 VAS评分组间差异有统计学意义 (P<0.001 ) ( 表 2 )。

表1 不同脊髓 MRI T2WI 高信号恢复情况患者一般临床资料比较Tab.1 Baseline characteristics of patients with or without regression of high signal change in MRI T2WI
由此可见,两组患者术前 mJOA 评分差异有统计学意义 (P<0.001 ),而术前身体各部位 VAS 评分差异无统计学意义 (P>0.05 ),表明两组患者症状的主要差别可能在于运动功能。因两组之间术前mJOA 评分差异有统计学意义 (P<0.001 ),因此采用术后 mJOA 改善率对手术疗效进行分析,更能反映术后 T2HSC 恢复情况对手术疗效的影响。绝大多数患者术后 1 年内 mJOA 评分以及 VAS 评分可以达到最大限度的恢复,并且在后期随访中保持稳定。在任何随访时间段内,恢复组的 mJOA 改善率均明显高于未恢复组。与身体其它部位的 VAS 评分结果相比,术后 1~4 年上肢 VAS 评分在恢复组的改善情况明显优于未恢复组。这表明术后 T2HSC 的恢复情况对上肢感觉异常恢复的意义远大于身体其它部位。
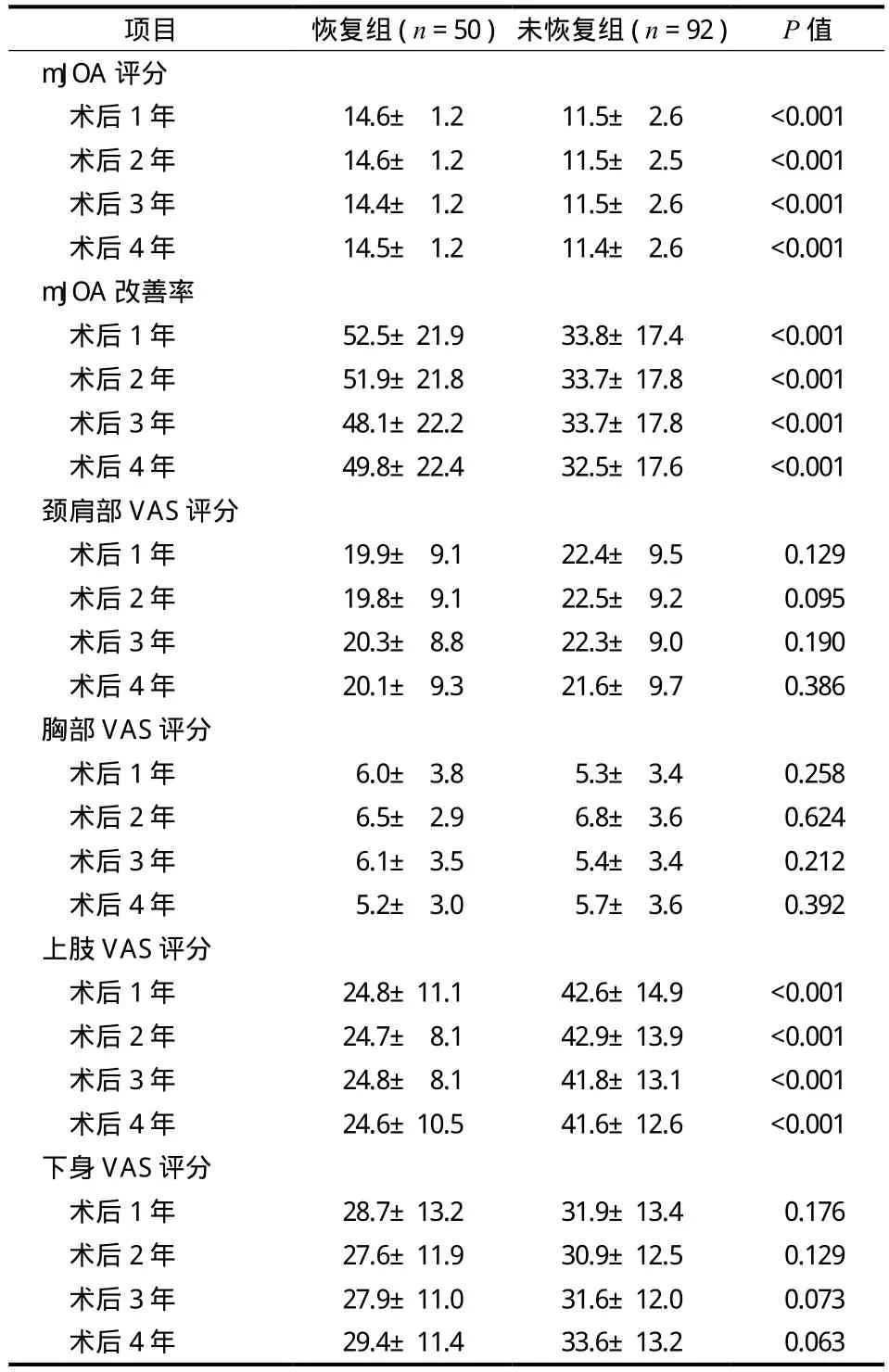
表2 不同脊髓 MRI T2WI 高信号恢复情况患者术后疗效比较Tab.2 Postoperative outcomes of patients with or without regression of high signal change in MRI T2WI
讨 论
本研究纵向评估了 CSM 前路或后路减压术后脊髓 MRI 信号的变化,并发现术后早期随访 ( 1 年 ) 脊髓 MRI 中 T2HSC 恢复情况与术后临床疗效之间的关系。由于脊髓 T2HSC 往往提示脊髓损伤,MRI 信号的恢复可能表明前路或后路减压术后脊髓损伤的恢复以及脊髓功能的好转。随着时间的推移以及周围环境的改善,脊髓的水肿改变能通过 MRI 中 T2HSC的改变而显示出来。因此既往研究指出在 CSM 的诊断中有 58%~85% 的患者需要 T2HSC 进行最终确诊,并可预测患者术后功能恢复情况[15-16]。
脊髓 MRI 信号的病理性改变通常由多种因素引起。脊髓损伤能够被分为可逆性改变 ( 如水肿 ) 以及不可逆性改变 ( 如退变性改变 )。当脊髓在术前已经出现无法逆转的损伤时,即使采用前路或后路减压手术治疗,脊髓功能仍会恢复不良。因此,在颈椎前路或后路减压术后脊髓 T2HSC 没有出现改变的患者,可以推测其术前就已经存在不可逆型脊髓损伤[17-18]。既往研究发现多节段 T2HSC 的患者术后疗效较差,而术后 T2HSC 恢复的患者疗效较好;对脊髓 T2HSC 形状而言,术前 T2HSC 边界清晰的患者往往临床疗效较差,而术前 T2HSC 边界不清或无 T2HSC 的患者疗效较好[12]。然而,有学者指出脊髓 MRI 信号改变的形状与手术疗效无关[19]。因此,T2HSC 与临床疗效的关系尚有争议。
本研究通过 T2HSC 恢复情况的纵向比较对脊髓 MRI 的信号改变进行比较。其它衡量脊髓状况的方法有 MRI T1加权像低信号改变[20]以及 T2加权像高信号改变[21]。然而,T1加权像对比度及分辨率均较低,从而使准确评价脊髓情况的可行性较差。最近的研究表明,虽然脊髓 T1加权像低信号改变与 T2加权像高信号改变有一定相关性,但是单独采用 T1加权像对临床疗效的预测作用较差,需要结合 T2加权像进行分析[16]。因此,本研究中采用 T2加权像进行分析,这种方法可行性更高。脊髓 MRI T2加权像信号的改变形式应当被分为 4 种情况:术前及术后都未出现 T2HSC;术前出现 T2HSC,术后恢复;术前出现 T2HSC,术后无明显改善;术后 T2HSC 增加。但是这些分类在实际操作中十分困难。为了解决上述问题,本研究将术后 T2像信号增强的患者以及术前、术后 T2像信号不变的患者列为单独的一组,并通过 2 位脊柱外科医生对纳入患者的术后T2HSC 恢复情况评估结果进行分析,发现 Kappa 指数为 0.944,说明此研究方法可靠性较好。既往研究报道了 T2HSC 恢复的患者在术后 3 个月、6 个月以及 40 个月期间能达到最佳临床疗效[22-23]。本研究重点评估了术后 1 年的脊髓 T2像信号改变,并发现术后 1 年内大多数患者能达到其所能恢复的最大临床疗效,可以推测术后早期的 MRI 信号评估也能够反映脊髓病变情况。本研究中大多数术后 T2HSC 恢复的患者术前 mJOA 评分较未恢复的患者高,表明术前 mJOA 评分大小可能会影响 T2HSC 恢复情况。与术前 mJOA 评分分析结果不同,两组患者之间术前 VAS 评分无统计学差异。因为 mJOA 评分中包括患者运动功能评估及感觉情况评估,而 VAS 分仅包括患者自身对疼痛或麻木等异常感觉的评估,上述情况表明在分析术后 T2HSC 恢复情况与手术疗效的关系时,运动障碍评估可能比感觉异常评估对结果影响更大。术后随访中 mJOA 改善率表明,T2HSC恢复的患者 mJOA 改善率优于未恢复的患者;患者术后 mJOA 改善情况以及身体各部位 VAS 评分恢复情况在术后 1 年之内最佳,随着随访时间的延长,临床疗效逐渐平稳。T2HSC 恢复组术后上肢 VAS 评分改善情况明显优于未恢复组 (P<0.001 ),而其它部位 VAS 评分改善情况无明显组间差异,表明术后T2HSC 信号改善对预测上肢感觉异常改善情况作用大于其它部位,与 Ikegami 等[24]的研究结果一致。
本研究尚有不足。首先,本研究为回顾性研究,因此无法保证纳入患者基本情况的一致性。但是,本研究两组患者之间的基本临床资料除术前mJOA 评分以外,均无统计学差异,表明混杂因素对结果的影响相对有限,研究结果仍有较高的参考价值。第二,T2HSC 的评估尚有技术缺陷,目前仍缺乏分型及分级金标准[25]。在术后末次随访之前,术前椎管狭窄引起的脊髓 MRI T2加权像信号变化可能无法检测到,通常表现为术后脊髓 T2HSC 而并非在术前就清晰显示;T2HSC 的评估也受相关椎间隙层面 MRI 图像分辨率的影响。尽管如此,本研究中术后 T2HSC 恢复情况评估结果 Kappa 指数为 0.944,说明此研究方法相对可靠。
综上所述,对 CSM 患者行颈椎前路或后路减压术前及术后 1 年脊髓 MRI 中 T2HSC 进行比较,可能会预测患者术后中期甚至术后 4 年的临床疗效。术后 1 年脊髓 T2HSC 明显恢复的患者术后上肢运动及感觉功能恢复情况明显优于未恢复的患者。脊髓前路或后路减压手术治疗 CSM 的手术疗效确切,其治疗效果在术后 1 年内恢复最佳,并在 1 年后临床疗效较为稳定。术后脊髓 T2HSC 恢复程度与临床疗效之间的相关性仍需要高质量试验研究进行分析。
