前庭阵发症患者高分辨MR和前庭神经功能检查的临床研究
2018-08-03周国庆姜岐涛柏燕燕朱祖福
周国庆 姜岐涛 韩 峰 孔 玉 柏燕燕 朱祖福△
江阴市人民医院 1)神经内科 2)影像科 3)神经电生理室,江苏 江阴 214400
前庭阵发症(vestibular paroxysmia,VP)属神经血管之间的交互压迫(neurovascular cross-compression,NVCC)疾病的一种,主要症状是短暂性发作的旋转性或非旋转性眩晕[1-4]。目前认为VP的病因是前庭蜗神经(vestibulocochlear nerve,VN)受到以血管为主的临近组织压迫[5]。随着影像学技术的发展,高分辨MR三维稳态进动快速成像序列(three dimensional fast imaging employing steady-state acquisition,3D-FIESTA)可对脑脊液周围微细组织清晰显示,对细小的动脉和静脉显示也非常敏感,可清晰显示神经血管压迫[6-10]。然而,高分辨MR发现VP的神经血管压迫侧并非前庭神经功能受累侧。本研究旨在分析高分辨MR诊断VP的敏感性及特异性,同时初步分析VP患者神经血管压迫侧和前庭神经功能受累侧的特点。
1 资料和方法
1.1临床资料收集2016-01—2017-11在江阴市人民医院神经内科门诊就诊的VP患者20例,均符合肯定的或可能的VP诊断标准[11],男9例,女11例,年龄31~70(55.0±10.1)岁,病程1个月~10 a。同时收集同期门诊就诊的良性阵发性位置性眩晕(benign paroxysmal positional vertigo,BPPV)患者20例,均符合BPPV诊断标准[12],男11例,女9例,年龄30~71(54.0±10.2)岁,病程2个月~2 a。
1.2 VP的诊断标准(1)肯定的VP(下述每一条件都需要满足):①至少有10次自发的旋转或非旋转性眩晕发作;②发作时间<1 min;③症状刻板;④卡马西平/奥卡西平治疗有效;⑤不能用其他诊断更好地解释。(2)可能的VP(下述每一条件都需要满足):①至少有5次旋转或非旋转性眩晕发作;②发作持续时间<5 min;③眩晕发作为自发性或由一定头位诱发;④症状刻板;⑤不能用其他诊断更好地解释。
1.3研究方法详细记录患者的病史特点及常规神经系统体格检查结果,并对所有VP患者行变温试验、神经眼科学检查、头脉冲试验、听觉诱发电位等检查,同时行头颅高分辨MRI检查。头颅MRI检查采用GE Signa HD MRI 1.5 T超导磁共振机,并应用MRI三维稳态进动快速成像序列(3D-FIESTA)对桥小脑角区进行轴位扫描(扫描参数:重复时间6.42 ms,回波时间2.52 ms,反转角45°,激励次数4,视场24 em×24 em,矩阵360×359,层厚0.5 mm,任一轴位见神经与血管间脑脊液信号消失判断为NVCC[13]。见图1。敏感度=真阳性/(真阳性+假阴性)×100%,特异度=真阴性/(真阴性+假阳性)×100%。
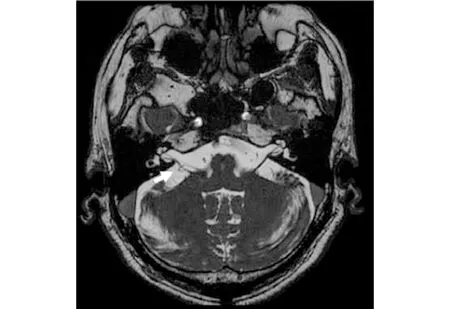
图1 FIESTA序列中,左侧白色箭头提示第Ⅷ脑神经同小脑前下动脉存在交叉压迫Figure 1 FIESTA sequence,on the left side of the white arrow tip first Ⅷ with anterior cranial nerve artery cross oppression
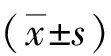
2 结果
2.1临床症状20例VP患者主要临床症状为晃动感或自身旋转感,发作持续时间8(6,15)s,病史2(0.5,5)a。静止状态下无诱发因素发病6例(30%),头部某一特定体位时发病14例(70%)。伴随症状:恶心(部分有呕吐)6例(30%),视觉震荡感18例(90%),耳鸣(部分合并听力下降)6例(30%)。
2.2高分辨MR结果20例VP患者均观察到第Ⅷ脑神经同颅内血管存在压迫,其中小脑前下动脉(anterior inferior cerebellar artery,AICA)14例(70%),小脑后下动脉(posterior inferior cerebellar artery,PICA)2例(10%),静脉压迫2例(10%),椎动脉(vertebral artery,VA)2例(10%)。20例患者2例存在双侧神经血管压迫,且压迫血管均为AICA(0.0~10.2 mm)。20例BPPV患者中4例(20%)存在第Ⅷ脑神经同血管压迫,分别是AICA 2例,PICA 1例,静脉1例,神经血管压迫和第Ⅷ脑神经脑干入口处距离0.0~9.4 mm,同VP患者比较差异无统计学意义(P=0.301)。高分辨MR发现的血管同第Ⅷ脑神经存在的神经血管压迫诊断VP的敏感度为100%,特异度为80%。
2.3 VP患者前庭神经功能检查结果20例VP患者均进行头脉冲试验(head impulse test,HIT)、神经眼科学(neuro-ophthalmology,ORTH)、变温试验(caloric test,CT)、听觉诱发电位(auditory evoked potential,AEP)。从表1可以看出,5例(25%)患者的前庭神经功能检查无明显异常,9例(45%)表现神经血管压迫侧同前庭神经功能下降或缺失侧一致,6例(30%)存在神经血管压迫侧同前庭神经功能下降或缺失侧不一致。
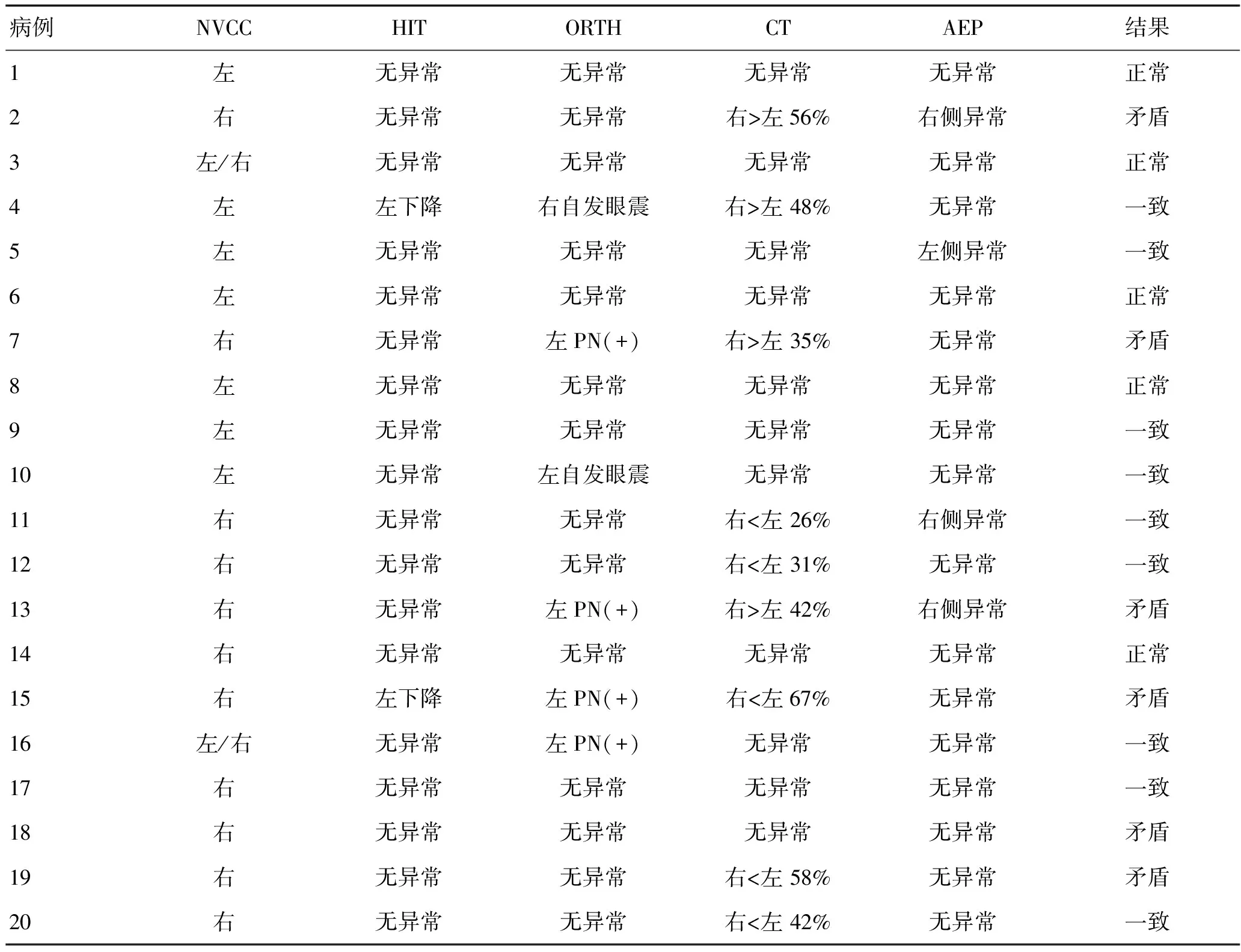
表1 20例VP患者前庭神经生理学检查结果Table 1 Results of vestibular neurophysiology examination in 20 patients with VP
注:NVCC:神经血管交互压迫;np:无病理表现;R:右侧;L:左侧;PN:甩头试验诱发的眼震;SPN:自发性眼震
3 讨论
3.1高分辨磁共振在VP中的应用随着MRI技术的不断进步,尤其高分辨磁共振成像技术的发展,脑神经和相邻血管的解剖关系能够清晰显示。BEST等[14]借助3D-TOF-MRA和3D-FIESTA技术发现,第Ⅷ脑神经和相邻血管存在神经血管压迫诊断VP的敏感度和特异度分别为100%和70%,与本研究略有不同,可能与本研究参照对象不同有关。国内李艳成等[15-20]借助3D-FIEATA技术发现,17.6%的VP患者无神经血管压迫现象。因此,高分辨MR技术在诊断VP的定位上也存在变化。HUFNER等[21]制定的经典的诊断标准把“高分辨MRI发现NVCC现象”列为其中一项,而最新的巴拉尼协会制定的诊断标准并未列入此项,因此,高分辨MR诊断VP可作为参考,需结合症状学及前庭神经功能检查进一步明确。借助高分辨MR检查,本研究得出,VP患者压迫第Ⅷ脑神经血管发生率为100%,分别为AICA 70%,PICA 10%,VA 10%,静脉10%。而国内李艳成等[22-26]研究发现,42例VP患者中82.4%存在第Ⅷ脑神经和血管压迫,压迫血管分别为:AICA 95.7%,PICA 2.0%,椎动脉2.0%,得出AICA是VP患者最易压迫血管,发生率存在差别,可能由样本量差异引起,病理基础为AICA和第Ⅷ脑神经走形相近。本研究发现,神经血管压迫和第Ⅷ脑神经脑干入口处距离(5.0±3.6)mm(0.0~9.4 mm),而国内李慧等[27-30]研究发现,28例VP患者NVCC距脑干入口处距离为(8.57±5.08)mm,与本研究有一定差异,可能与二者利用磁共振序列差异有关,二者同样发现NVCC距脑干入口处距离<15 mm,因此段神经为前庭神经中枢段和周围段过渡区域,易出现前庭神经压迫受损相关症状。
3.2 VP患者神经血管压迫侧和前庭功能损害侧的一致和矛盾本研究发现,NVCC侧同前庭神经功能受损一致占45%,不一致占30%,还有25%的患者前庭功能正常。VN包括中枢部、外周部以及二者之间的转换区,转换区轴突是少突角质细胞和施万细胞轴突变换区域,此区是血管压迫敏感区域,易产生眩晕、耳鸣、听力下降、姿势或步态不稳以及自主神经等症状。NVCC综合征的致病学说存在争议,“周围假设学说”认为,神经血管压迫导致VN受压或牵拉,导致神经纤维发生脱髓鞘改变,进而形成神经电位的异常传导或产生异常冲动[31];而“中枢假设学说”认为,前庭神经核等中枢兴奋性增加或丘脑-皮质投射水平或皮质水平功能障碍使传出抑制减弱,从而导致临床症状的出现[32]。最近主流的学说偏向“双重机制学说”[7],即可能存在VN周围神经和(或)VN核及以上中枢部的共同参与,且随着年龄及疾病的病程发生转变。本研究支持“双重机制学说”,因此,对于VP患者前庭神经功能损害侧的判断,利用高分辨MR发现NVCC压迫侧只是参考辅助,需要联合前庭神经功能检查,尤其变温试验及脑干听觉诱发电位等检查。
4 结论
本研究得出,前庭阵发症患者神经血管压迫侧和前庭功能受累侧存在一致和矛盾,联合详细的前庭神经功能检查和高分辨MR影像技术可进一步明确前庭阵发症患者受累侧。因本研究样本量有限,前庭阵发症患者的更多临床特点及具体机制尚需大样本进一步研究。
