43例系统性红斑狼疮性脑病病例报告及文献回顾
2018-07-04解婷婷尤久琳冯加纯
解婷婷, 杨 宇, 朱 颖, 尤久琳, 冯加纯, 王 旭
系统性红斑狼疮(systemic lupus erythematosus,SLE)是一种有多系统损害的慢性自身免疫性疾病,患者血清中具有多种自身抗体,其中以抗核抗体为代表。我国患病率为30.13~70.41/10万,其中以20~40岁的育龄女性多见[1]。若累及中枢神经系统,出现神经精神症状,则称为红斑狼疮性脑病(lupus erythenatosus encephalopathy,SLEE)或神经精神狼疮(neuropsychiatric lupus,NPSLE)。
NPSLE具有起病急骤、临床表现复杂多样、诊断困难、治疗及预后效果差、病死率高等特点。现将我院于2012年1月-2017年10月收治的43例NPSLE患者报道如下。
1 材料和方法
1.1 研究对象 回顾性分析NPSLE的43例患者,并对其资料进行整理分析并随访。
1.2 研究方法 对入选的43例患者进行病例整理及分析,对其神经科临床表现总结,除入院常规检查外,完善相关实验室检查(ANA系列、ANCA及影像学检查等),并对结果进行分析。
2 结 果
2.1 临床特征 43例NPSLE患者中男性3人,女性40人,男女比例约为1∶10,年龄7~66岁,平均年龄33岁。临床表现主要为头痛、头晕、癫痫发作、躁动、激惹、谵妄、意识不清、眼球外展不能、肢体活动不灵、复视、记忆力及计算力下降(见表1)。43例患者中,42例患者均已确诊为SLE,经治疗后出现不同程度精神神经症状,仅有1例患者直接以NPSLE起病。其中,11例(26%)以脑膜炎或脑炎起病,表现为发热、癫痫发作、躁动、谵妄、意识不清;11例(26%)患者以脑梗死起病,表现为不同程度的肢体活动不灵、头晕、复视;11例(26%)患者以癫痫发作起病,均表现为全面性发作,未出现癫痫持续状态;4例(10%)患者以头痛起病;3例(6%)患者以颅神经病变起病,表现为外展神经、动眼神经、滑车神经麻痹;3例(6%)患者以烦躁、激惹起病;43例患者中并发狼疮危象6例(6%)。其他表现包括:不同程度皮肤和黏膜病变26例,狼疮性肾炎19例,肺部病变17例,贫血9例,甲状腺功能减退6例,不同程度胸腹腔积液5例,脑动脉狭窄3例,干燥综合征2例,深静脉血栓2例,骨关节炎2例,一部分患者还合并角膜溃疡、紫癜、胆囊炎、胰腺炎、消化道穿孔、酮症酸中毒、病原菌感染(结核杆菌、布鲁氏杆菌、巨细胞病毒、霉菌感染)。
2.2 实验室检查 (1)血常规、凝血常规及溶血相关检查:白细胞升高13例(30%),红细胞减少13例(30%),血红蛋白减少19例(44%),血小板减少18例(42%),凝血酶原活动度升高8例(19%),凝血酶时间延长7例(16%),纤维蛋白原升高6例(11%),凝血酶原比值降低3例(7%),D-二聚体升高9例(21%),直接抗人球蛋白试验(IgG、Cd3)阳性5例(12%);(2)尿常规:尿蛋白阳性27例(63%),尿潜血阳性22例(51%),24 h尿蛋白升高14例(33%);(3)肝肾功:天冬氨酸氨基转移酶升高7例(16%),丙氨酸氨基转移酶升高9例(21%),γ-GT升高18例(42%),低蛋白血症14例(33%),肌酐升高10例(23%),电解质紊乱21例(49%);(4)免疫相关化验(见表2):pANCA、cANCA阳性4例(10%),抗ds-DNA阳性24例(63%),抗Sm阳性17例(40%),抗nRNP/Sm阳性20例(47%),抗-SSB阳性7例(16%),抗SSA-52/Ro52阳性13例(31%),抗SSA-60阳性12例(28%),抗核小体抗体阳性12例(28%),抗核糖核蛋白抗体阳性9例(21%),抗组蛋白抗体阳性4例(10%),抗心磷脂抗体4例(10%),颗粒型>1∶100 24例(56%),均质型>1∶100 23例(53%),着丝点型>1∶100 3例(7%),核仁型>1∶100 2例(4%),补体C3减少21例(49%),补体C4减少13例(30%),免疫球蛋白G升高13例(30%),免疫球蛋白M升高1例(2%),ESR升高27例(63%),CRP升高26例(60%),尿酸升高3例(7%),类风湿因子升高4例(10%),抗链球菌溶血素O阳性2例(5%);(5)脑脊液:14例患者行腰椎穿刺,蛋白升高10例(0.76±0.61) g/L,白细胞升高8例(90±10.70)×106/L,糖、氯变化不明显。
2.3 影像学检查 43例患者中,33例患者行头部MRI检查(见表3),16例(48%)显示异常,表现为:脑梗死10例(63%),炎性改变4例(25%),脑水肿1例(6%),肥厚性硬脑膜炎1例(6%);1例患者行增强扫描,可见多发斑片状强化影。18例患者行头部CT检查,8例(44%)显示异常,表现为:低密度影7例(88%),病灶中渗血1例(12%)。综合影像学分析,病灶多为双侧,且弥漫分布,病灶位于顶叶12例,基底节8例,半卵圆中心7例,额叶6例,放射冠6例,颞叶6例,双侧侧脑室旁及后部4例,枕叶4例,丘脑3例,胼胝体压部2例,小脑2例,脑干2例。其中1例患者的病灶不仅在脑内多发,而且累及颈髓。
2.4 治疗与转归 43例患者中,25例(58%)行激素、免疫抑制剂联合治疗,11例(25%)行激素治疗,4例(10%)行激素、免疫抑制剂、丙种球蛋白联合治疗,3例(7%)患者行激素、丙种球蛋白联合治疗,住院期间,6例(20%)患者并发狼疮危象,1例(6%)死亡。随访发现,10例(23%)患者复发,同时4例(9%)患者并发双侧股骨头坏死,4例(9%)并发严重骨质疏松,某些患者在随访中发现并发心肌梗死、肝硬化、肋软骨炎。
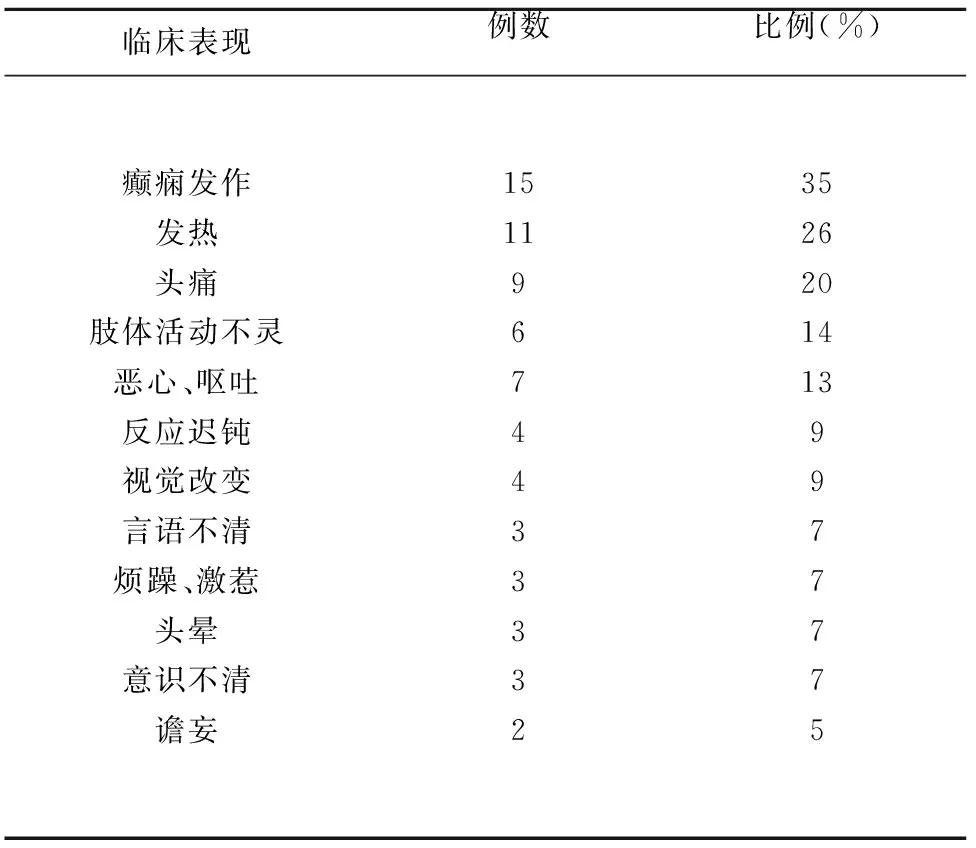
表1 43例系统性红斑狼疮性脑病主要临床表现

表2 43例系统性红斑狼疮性脑病主要免疫学检查

表3 43例系统性红斑狼疮性脑病影像学检查
3 讨 论
NPSLE为SLE最严重的并发症,也是SLE致死的主要原因之一,不同文献报道中关于SLE并发NPSLE的发生率不同,在15%~75%之间,以20~40岁的育龄女性多见[2]。本文收集的43例患者以育龄期女性多见,与报道一致。目前普遍认为NPSLE病情凶险,预后差,早期诊断、早期治疗可明显减少致残率、病死率。NPSLE具体发病机制尚不明确,目前认为在SLE炎症反应和血管异常基础病变上,伴发多种免疫因素共同作用导致损伤,可表现为:(1)自身抗体(特别是抗核抗体)与抗原、补体结合形成免疫复合物,沉积于血管导致血管炎、血管闭塞,临床上抗磷脂抗体阳性的患者更易发生脑血管病;(2)抗神经元抗体与脑组蛋白抗体协同作用引起免疫性神经系统功能异常;(3)抗核糖体P蛋白抗体具有诱导细胞凋亡的作用,可导致认知障碍;(4)抗心磷脂抗体对血管内皮细胞和血小板具有损伤作用,可导致血栓形成,引起小血管闭塞导致脑组织水肿、梗死或出血;(5)TNF-α、IL-6、IL-10可能参与发病[3,4];(6)继发感染、高血压、激素等原因也可造成中枢神经系统损伤[5]。
1999年美国风湿学会归纳了19种NPSLE,其中12种为中枢神经系统症状,占NPSLE的90%以上,其余7种为周围神经系统症状。中枢神经系统症状进一步分为局限性症状:脑血管病变、癫痫、脊髓病变、无菌性脑膜炎、运动障碍、脱髓鞘综合征;弥散性和(或)神经综合征:认知功能障碍、情感失调、焦虑症、急性意识错乱、精神病、狼疮性头痛。
周围神经系统症状包括:颅神经病变、自主神经病、多发性神经病、单神经病、吉兰-巴雷综合征、重症肌无力和神经丛病[6]。临床上以头痛、癫痫较为多见,NPSLE约有10%可累及脊髓,分为横贯性脊髓炎和纵向性脊髓炎,若横贯性脊髓炎累及3个以上脊椎节段则称为SLE相关纵向延伸的横贯性脊髓炎(LETM),为罕见的变异的急性横贯性脊髓炎,具有起病急、预后差的特点[7,8]。本文中有1例患者为纵向性脊髓炎,脊髓损伤表现较轻微,预后较LETM好。本文收集的43例患者中以脑血管病、癫痫发作、颅内感染多见,头痛患者比例较低,可能与患者例数较少有关,我们将继续收集并随访NPSLE患者。
NPSLE患者血中可找到多种自身抗体,抗ds-DNA、抗Sm-DNA特异性较高。目前发现,逐渐发展为NPSLE的患者抗神经节苷脂抗体、抗核糖体P蛋白抗体、抗磷脂抗体阳性率较非NPSLE明显增高,其中抗神经节苷脂抗体的预测价值最高,并且NPSLE发病初期均可见一种及以上抗体阳性[9]。同时,抗r-RNP抗体、β2糖蛋白1抗体、IL-10、TNF-α可通过不同途径参与并影响NPSLE的发生发展。在血中如能直接找到狼疮细胞,诊断意义更加明确。有研究指出,SLE患者伴随白细胞数升高、血小板计数减少、AST升高、A/G减少、血清肌酐水平升高、尿红细胞计数升高和尿蛋白阳性,并发NPSLE的风险将明显升高[10,11]。常规脑脊液检测蛋白升高是其主要特点,并且蛋白升高程度可以间接反映脑脊液免疫过程的强烈程度,蛋白升高的患者预后往往较差,同时还可出现压力及白细胞升高,糖和氯化物变化轻微[12]。有研究指出,NPSLE患者脑脊液中抗核糖体P蛋白、抗SSA抗体表达增高,且脑脊液中抗SSA抗体出现有标志物的作用[13]。本文收集的43例患者均有一种以上相关抗体的改变,抗ds-DNA阳性比例最高,且阳性率高于抗Sm,可见对诊断具有较高特异性。并且患者CRP、ESR、补体、免疫球蛋白均有不同程度改变,可见,自身免疫性疾病发病过程相当复杂,需多种炎性因子共同参与。
NPSLE患者影像学检查主要依靠MRI,有学者将颅内病变分为炎性改变(脑炎样改变)、小血管性病变(脑白质病变、微出血、脑萎缩)、大血管性病变(大面积梗死)3种类型,病灶可出现于额、顶、枕、颞叶、小脑、脑干等部位,可局部出现也可弥漫出现,可单侧也可双侧[14]。
本文收集的43例患者影像学检查以脑梗死改变多见,病灶多位于大脑半球,较少累及脑干,目前引起延髓梗死的报道也比较少见[7,15]。
目前对NPSLE患者首选激素冲击治疗,也可进行鞘内注射甲氨蝶呤和地塞米松,同时血浆置换和免疫吸附、生物制剂、干细胞移植等方法在临床上均已开展[3],但对于NPSLE的治疗始终不尽如人意。由于大部分患者出现NPSLE时病情较重,仅激素治疗已不能完全控制病情,常需联合免疫抑制剂以及其他治疗方法,不仅并发症多见,而且复发几率高,部分患者及其家属选择放弃,预后极差。对于临床医生来说,对NPSLE患者的早期诊断是最重要的一个环节,它直接决定患者的治疗和预后。令笔者印象最深刻的是本文其中1例中年女性患者,既往无SLE病史,直接以NPSLE起病,该患者早期入院时以发热为主要表现,脑内及颈髓可见多发病灶,故考虑感染性疾病可能性较大,抗感染治疗后效果不佳,后期完善免疫相关检查后确诊NPSLE,病程中虽伴发狼疮危象,及时激素冲击及对症处理后病情明显好转。该病例也提示我们神经内科医生,临床思维不能仅仅局限于神经病学上,要有横向思维,注意系统性疾病所致的神经系统并发症,这样才能更好地服务患者。
[参考文献]
[1]葛均波,徐永健.内科学[M].第8版.北京:人民卫生出版社,2013.815-821.
[2]杨娉婷,徐 泳,王家宁,等.系统性红斑狼疮并发神经精神性狼疮[J].中国内科实用杂志,2015,35(10):828-830.
[3]曾淑菲,张洋洋,陈德臻,等.狼疮性脑病研究进展[J].临床肾脏病杂志,2016,16(11):701-704.
[4]吴 江.神经病学[M].第3版.北京:人民卫生出版社,2015.532-534.
[5]杨耀华.21例系统性红斑狼疮性脑病MRI表现并文献复习[J].世界最新医学信息文摘,2016,16(90):3-5.
[6]American College of Rheumatology(ACR).The American College of Rheumatology nomenclature and case definitions for ncuropsychiatric iupus syndromes[J].Arthritis Rhcum,1999,42(4):599-608.
[7]张肖爽,张 伟,余 莉,等.神经精神性狼疮合并桥脑、延髓、颈髓纵向长节段病变1例报告[J].中风与神经疾病杂志,2017,34(6):3-5.
[8]隋明亮,朱团结.系统性红斑狼疮并纵向延伸的横贯性脊髓炎个案报告与文献回顾[J].中风与神经疾病杂志,2014,31(4):357-358.
[9]Mostafa GA,Ibrahim DH,Shehab AA,et al.The role of measurement of serum autoantibodies in prediction of pediatric neuropsychiatric systemic lupus erythematosus[J].J Neuroimmunol,2010,227(2):195-201.
[10]罗 寰,郑学军,杨金良,等.系统性红斑狼疮并发狼疮脑病的临床特点及预后分析[J].中国临床研究,2015,28(3):329-331.
[11]董晓宇,剑 非.狼疮性脑病的临床特征及发生、发展的相关因素分析[J].卒中与神经疾病,2016,23(6):407-411.
[12]朱以成,崔丽英.系统性红斑狼疮累及中枢神经系统的临床分析[J].中国神经精神疾病杂志,2001,27(6):427-429.
[13]Hu C,Huang W,Chen H,et al.Autoantibody profiling on human proteome microarray for biomarker discovery in cerebrospinal fluid and sera of neuropsychiatric lupus[J].PloS One,2014,10(5):e0126643.
[14]Sarbu N,Alobeidi F,Toledano P,et al.Brain abnormalities in mewly diagnosed neuropsychiatric lupus:Systematic MRI approach and correlation with clinical and laboratory data in a large multicenter cohort[J].Autoimmun Rev,2015,14(2):153-159.
[15]王 辰,秦丽微,侯丽淳,等.以延髓梗死为主要症状的狼疮性脑病1例临床分析[J].中风与神经疾病杂志,2015,32(5):460-461.
