新建国家医疗保障局将有效保障“病有所医”
2018-05-23朱恒鹏
朱恒鹏
十三届全国人大第一次会议上,关于国务院机构改革方案的说明中明确指出,组建国家医疗保障局意在实现两个目标:一是完善统一的医疗保险制度,提高保障水平,确保基金合理使用、安全可控;二是统筹推进医疗、医保、医药“三医联动”改革,更好保障病有所医。
据此方案组建的国家医疗保障局,核心特征是实现了两大集中:首先是基金集中,将此前分散在人社部、卫计委和民政部的职工医保、居民医保、生育保险和医疗救助资金集中到一个部门统一管理,根据2017年数据估算,这些医疗保障资金总规模超过1.8万亿,构成医疗费用六成以上的集团购买力量,为政府集中力量有效引导医疗资源合理配置、规范医患双方诊疗行为提供了经济支撑和组织基础。其次是职权集中,集中了药品(耗材)、医疗服务和检查的目录确定、价格管理、采购职能,以及签约定点医药机构、费用支付和服务监管职能,这些职能此前分散在国家发改委、卫生计生委和人社部。只要机构整合得当、职权设置合理,此次改革有望一举解决此前职能重叠、职权分散导致的“政出多门、相互扯皮”问题,大大提高行政效力,最大程度发挥社会医保的战略性购买职能,实现合理使用基金、不断提高保障水平的改革目标。
之所以需要组建国家医疗保障局,意味着此前的机构设置在推进上述两个目标方面有待进一步优化。
改革开放以来,首先是在1985年至2003年间,医药生产和流通体制改革取得了决定性胜利,全行业建立了现代企业制度,实现了市场在资源配置中的决定性作用。1997年至2011年间,首先从企业职工开始,然后是农村居民,继而是城镇居民,建立了和市场经济体制相匹配的覆盖全民的医疗保险制度。2013年开始推进的城乡居民医保整合、提高统筹层次,以及2 0 1 7 年基本形成的医保异地结算制度,为推进全民医保制度适应人口流动常态化格局奠定了基础。
遗憾的是,医疗服务体制迄今未能进行实质性改革,管办不分以及相应的公立医疗机构行政性垄断医疗服务市场的格局基本没有改变。由于医药和医保服务于医疗,医疗改革裹足不前,致使医药和医保的改革发展成效大打折扣。医药生产和流通领域的“多、散、小、乱”、流通环节过多,病根就在这里。与此同时,由于医疗服务体系管办不分和行政垄断两大特征,掌握着大部分医疗费用补偿经费的医保基金,基本丧失了引导医疗资源配置和医患双方诊疗行为的能力,退化为仅仅是为公立医疗机构提供资金补偿的二财政角色。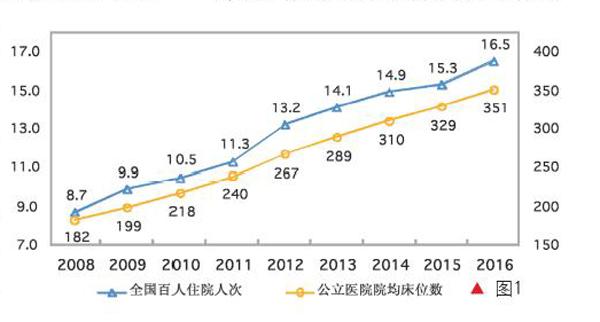
社会医保,之所以冠以“社会”一词,是因为其根本特征是“社会医保社会经办”,这是十九大报告明确提出的“共建共治共享”的社会治理新格局的有机组成部分。但是,由于医疗改革明显滞后,作为医疗服务供给主体的公立医院是拥有行政垄断地位的官办机构,若医保经办机构是没有行政权力的社会组织,根本无力约束制衡公立医院。作为央企的商业保险公司以及医药公司面对公立医院时毫无谈判能力这一事实,清楚地说明这一点。因此,社会医保社会经办并未能实现,医保经办机构异化为拥有行政权力和行政级别的准行政部门。
医疗服务体系管办不分是把双刃剑,它不仅显著抑制了医药和医保的改革发展成效,也使得公立医疗机构无法成为真正的市场主体,无法通过良性竞争和规范经营获得阳光收入。大处方泛滥、过度检查等问题,正是拥有行政垄断地位的公立医院规避管办不分体制导致的过度管制而衍生出来的不良后果。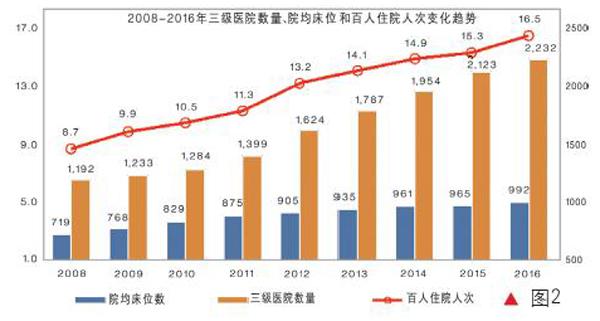
此种局面,加之此前职工医保和新农合分散在两个部门,致使高速增长的医保筹资不仅未能降低城乡居民医疗负担,反而诱发公立医院高速扩张、利用医保报销导致的患者对医疗费用敏感度下降来诱导住院,致使百人住院率快速上升,远超过合理水平,图1和图2展现了这一点。最终的结果是全民医保的实现和医保资金的快速增加,不仅未能降低反而加剧了城乡居民医疗负担,图3清晰地展示了这一后果。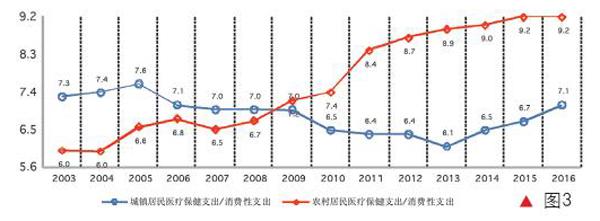
世行的长期研究表明,和其他指标相比,家计调查中的家庭医疗保健支出,是关于居民家庭医疗负担的最准确反映。图3数据来自国家统计局的入户家计调查。这组数据显示,2007年新农合实现全覆盖后,农村居民医疗负担有所下降,但从2008年开始,新农合提供的保障功能被迅速提高的医疗费用吞噬,此后农村居民医疗负担一直呈上升趋势,由2 0 0 7年的6.5%逐年上升到2 0 1 6 年超过9 . 2 % 。城镇职工医保2005年扩面增费开始加速,医疗费用补偿水平快速提高,2 0 0 5年又开始了连续11年的退休职工退休金年提高10%,加之城镇居民医保制度2009年实现全覆盖,因此城镇家庭医疗负担在2005年至2013年期间持续下降,从2005年占家庭消费总支出的7.6%,一直降到2013年的6.1%。但2013年以后,城镇职工医保和居民医保的保障功能被快速上涨的医疗费用侵蚀,城镇家庭医疗负担开始回升,从2013年的6.1%加重到2016年的7.1%,超过2009年,回归到了2006年的水平。
这显然不符合“提高保障水平,确保基金合理使用、安全可控,更好保障病有所医”的改革发展目标。其中的直接原因,图1和图2展示得非常清楚,医疗费用高速增长是通过公立医院住院人次高速增长实现的,而百人住院人次的上升则是通过公立医院床位数增加来实现的。
2008年以来,公立医院市场份额不降反升,市场垄断地位进一步强化,床位数增加导致诱导住院增加,因此出现了床位数和住院人次量价齐升的局面,导致过度医疗日益加重和医保资金的持续浪费。
北京户籍人口的老龄化率(60岁以上人口)是24.1%,高于全国16.7%的老龄化水平,但北京户籍人口的住院率不到11%,明显低于全國的16.5%。显著超出北京的百人住院人次,反映了各地普遍存在的过度住院问题,也反映了医保基金的巨大浪费。背后的原因当然是公立医院改革的严重滞后,以及医保管理权分割导致的对医疗服务供方制衡的无力。
图2展示了2008年以来三级医院规模和数量的扩张。正是三级医院规模的扩张导致了三大虹吸现象:医生、患者和医保资金在过去九年间日趋集中到了三级医院。习近平总书记2014年12月到江苏省镇江市丹徒区世业镇卫生院考察时,已经明确指出要切实解决好城市大医院始终处于“战时状态”即人满为患这个问题。
上述事实表明,由于三保未能形成管控制衡医疗供方的合力,不断提高的基本医保保障水平,诱发了供方市场的进一步集中,进一步弱化了医保的制衡能力。图1-3展现的这一景象,从另一个角度证实了组建国家医疗保障局的必要性。
必须指出的是,整合医保基金及其管理经办职能的医疗保障局,仅是集中了需方力量,实现前述两大目标,关键还是要打破公立医疗机构的行政垄断,实现供方有效竞争,这是实现医保引导医疗资源合理配置和促进医患双方诊疗行为合理化的关键。
“供需分开,管办分离”是适应市场经济体制的医疗服务体系的基本特征,也是二十多年来党中央明确提出并积极推进的改革方向。从职能设置上看,国家医疗保障局没有推进医疗服务体系改革的职能。打破医疗服务体系管办不分和公立医院行政垄断的医疗改革,仍需顶层设计、顶层推进。
