不同手术入路方式治疗胸椎结核成年患者的疗效比较
2018-05-17杨通宇覃家永陆耀宇
杨通宇,覃家永,陆耀宇
(贵州省黔南布依族苗族自治州中医医院骨伤科,贵州都匀 558000)
脊柱结核是临床上较为常见的肺外结核[1]。随着结核杆菌耐药率和免疫缺陷发生率的增加,脊柱结核患者在临床上越来越常见[2-3]。在所有脊柱结核成年患者中,胸椎结核是第二大常见的发病部位,仅次于腰椎结核。胸椎结核容易引起患者的胸椎后凸畸形和神经功能障碍,甚至导致截瘫,故危险性更高,预后多较差。在服用抗结核药物的基础上进行手术治疗是目前胸椎结核的主要治疗方式,但由于胸椎局部解剖结构较为复杂、特殊,目前尚无一个全球公认的标准手术方案,尤其是在手术入路方面争议较大[4-7]。因此,本研究回顾性分析了单纯后路、单纯前路及前后联合入路3个手术方式对胸椎结核患者的治疗效果,并比较三者的随访结果,以期为临床治疗提供参考依据,现报道如下。
1 资料与方法
1.1一般资料 选取2005年1月至2013年6月本院收治的192例行手术治疗的胸椎结核患者为研究对象,所有手术均由同一个手术组进行。其中,男106例,女86例;年龄22~63岁,平均(39.6±18.2)岁;病程5~17个月,平均(10.0±5.8)个月;病灶累及节段:T2~33例,T3~46例,T4~516例,T5~624例,T6~77例,T7~826例,T8~915例,T9~1024例,T10~1113例,T11~1258例。纳入标准:(1)结核病灶仅累计单个胸椎体,或累计多个椎体时仅单个椎体出现明显的骨质破坏;(2)存在较明显的胸椎后凸畸形与神经功能障碍,或症状体征进行性加重,需行手术治疗;(3)形成结核空洞与死骨;(4)接受定期随访,时间大于或等于3年。排除标准:(1)合并活动性肺结核或其他部位结核;(2)合并巨大的椎旁脓肿,手术难以彻底清除;(3)多个椎体出现较明显的骨质破坏,需手术处理;(4)合并椎间盘突出等其他脊椎疾病;(5)围术期或出院3年内死亡。根据手术入路分为A组(单纯后路,n=67)、B组(单纯前路,n=59)、C组(前后联合入路,n=66)。所有患者均签署手术知情同意书。本研究已通过医院伦理委员会的批准。
1.2方法
1.2.1手术治疗 所有患者均给予正规抗结核四联化疗及护肝治疗,2~5周症状改善后进行手术治疗。(1)A组患者采用行经后入路病灶清除、植骨融合、椎弓根螺钉内固定术:俯卧位,行后正中切口,逐层剥离进入,在C 型臂下定位病变椎体进行病灶清除,纠正后突的畸形,刮除干酪样坏死组织、死骨、坏死的椎间盘,取自体髂骨植入病灶,内置链霉素与异烟肼,安放引流管并逐层关闭切口。(2)B组行经前入路病灶清除、植骨融合、内固定术:经胸腔或胸膜外入路清除脓液、死骨、干酪样坏死组织、病变椎体及椎间盘组织,置入自体骨、异体骨或钛网,对脊髓受压、椎管内受侵犯者行椎管减压,内置链霉素与异烟肼,安放引流管并逐层关闭切口。(3)C组行经后入路椎弓根螺钉内固定术+经前入路病灶清除、植骨融合术:根据实际情况决定行一期或分期手术,取俯卧位,取后正中切口,在病椎体相邻的正常椎体置入椎弓根螺钉,撑开矫正后突畸形,放置引流管,关闭切口,再取侧卧位,行前路病灶清除,并给予髂骨植骨融合,余同B组。统计所有患者的手术时间、术中失血量、卧床时间、并发症,手术前后的美国脊髓损伤学会(ASIA)分级。术后常规预防性给予抗生素,当引流量小于20 mL/d时拔除引流管,鼓励患者尽早在支具保护进行下床活动,并继续按照原方案抗结核治疗12~18个月。
1.2.2术后随访及观察指标 术后第1年每3个月进行随访,第2年每隔半年随访1次,之后每年复查1次,截止至2016年8月。复查项目包括查血生化、C反应蛋白(CRP)、红细胞沉降率(ESR)等血液指标、影像学检查结果、ASIA评分、并发症,测量节段后凸畸形Cobb角,并计算丢失度数、矫正度数及矫正率。ASAI分级结果如下。A级(完全性损伤):骶段S4、5未保留任何运动及感觉功能;B级(不完全性损伤):神经平面以下,包括骶段S4、5存在感觉功能,但无任何运动功能;C级(不完全性损伤):神经平面以下有运动功能保留,一半以上的关键肌肌力小于3级;D级(不完全性损伤): 神经平面以下有运动功能保留,一半以上的关键肌肌力大于或等于3级;E级(正常):感觉和运动功能正常。若患者的ASIA分级较术前改善至少1级,则视为神经功能改善。丢失度数=末次随访的Cobb角―术后即刻的Cobb角;矫正度数=术前Cobb角―术后即刻Cobb角;矫正率=矫正度数/术前Cobb角×100%。
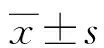
2 结 果
2.13组术前基线资料比较 3组的术前基线资料比较差异均无统计学意义(P>0.05),见表1。
2.23组手术资料比较 3组的手术时间、术中失血量、术后卧床时间、住院时间、术后即刻Cobb角、矫正度数、矫正率比较差异有统计学意义(P<0.01)。两两比较结果显示,A组的手术时间、术中失血量均明显低于B组和C组,C组的术后卧床时间、住院时间均明显高于A组和B组,B组的术后即刻Cobb角明显高于A组和C组,矫正度数、矫正率则明显低于A组和C组,差异均有统计学意义(P<0.05)。A组术后13例由D级恢复至正常,3例由ASIA B级恢复至C级,2例由C级恢复至D级;B组13例由D级恢复至正常,1例由B级恢复至C级,1例由C级恢复至D级;C组术后15例由D级恢复至正常,2例由B级恢复至C级,2例由C级恢复至D级,3组术后即刻的ASAI分级比较差异无统计学意义(P>0.05),见表2。
2.33组随访资料比较 3组的末次随访Cobb角、矫正率、丢失角度、并发症发生率比较差异有统计学意义(P<0.05)。两两比较结果显示,B组的末次随访Cobb角明显高于A组和C组(P<0.05),矫正率则明显低于A组和C组(P<0.05),丢失度数明显高于C组(P<0.05),A组的并发症发生率明显低于C组(P<0.05),见表3。所有患者术后3个月的CRP和ESR均恢复至正常。
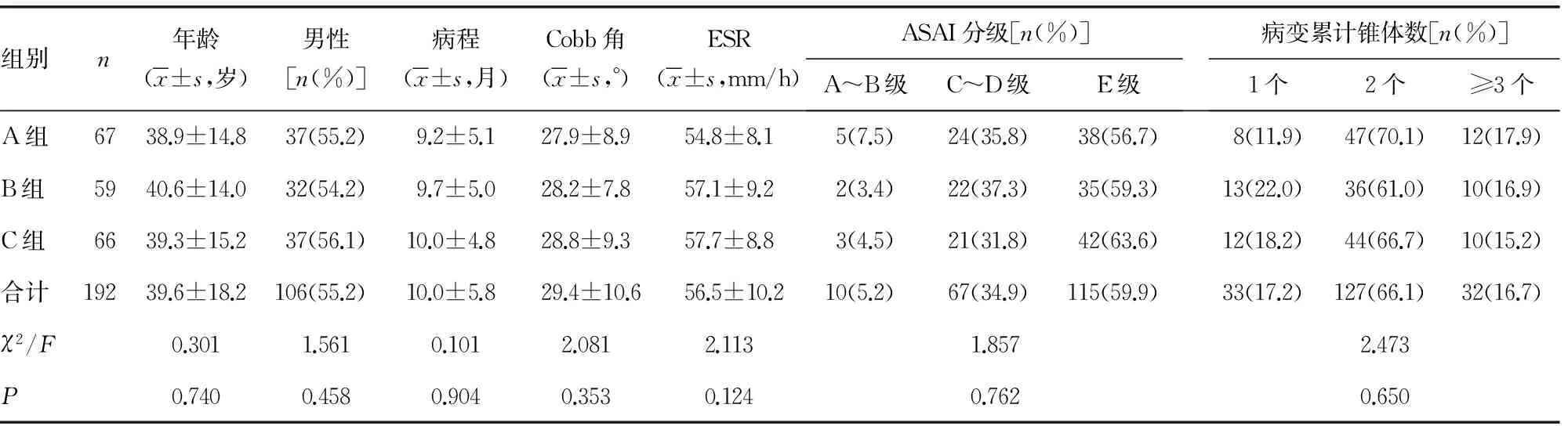
表1 3组术前基线资料比较

表2 3组手术资料比较
a:P<0.05,与B组比较;b:P<0.05,与C组比较
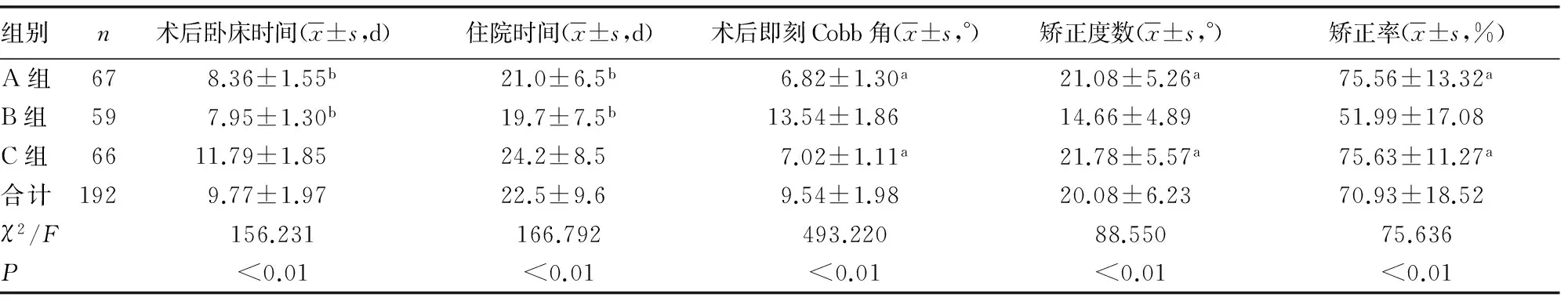
续表2 3组手术资料比较
a:P<0.05,与B组比较;b:P<0.05,与C组比较
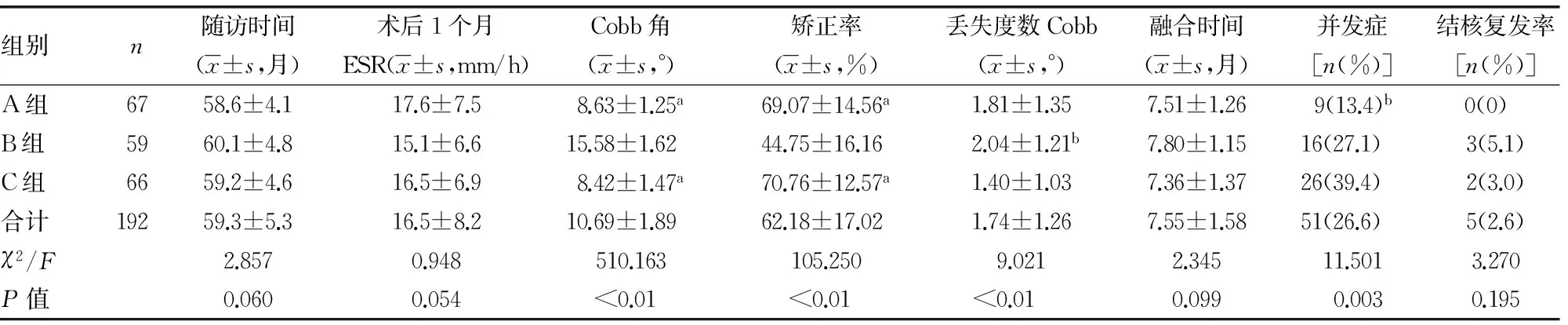
表3 3组末次随访资料比较
a:P<0.05,与B组比较;b:P<0.05,与C组比较
3 讨 论
对于胸椎结核而言,经前入路行病灶清除、植骨融合与内固定术是其经典术式,其可在直视下进行手术操作,不破坏脊柱的后柱结构,对稳定性的影响相对较小,可一期完成病灶的清除和结构重建,故曾在临床中广泛应用[8],但其有较明显的缺点:(1)手术风险较大,前方的解剖结构复杂,尤其是在T4平面以上,有丰富的神经、血管,椎体被肺、胸骨、肋骨、肩胛骨等所遮挡,导致操作空间较窄,手术风险较大,术野暴露时间延长,出血量较多,对术者的操作要求较高。HAMDAN等[9]研究表明约有1/10的患者在行前路手术时出现血管损伤,容易导致预后不良。本研究中行单纯前路的患者总体的并发症发生率为27.1%(16/58),其中以术后水电解质紊乱、断钉、断棒、血管损伤、胸腔积液为主。(2)由于前路的松质骨把持力较差,故单纯前路手术的矫正效果多不甚理想,难以较长时间地维持脊柱稳定性,且结核脓肿可侵蚀邻近的椎体,降低了椎体的治疗,故术后螺钉脱出的发生率较高。本研究结果表明在3组中,B组的术后即刻与末次随访的Cobb角、丢失角度均最高,而矫正度数、矫正率均最低,且与另外两组的差异明显,提示经前入路的手术疗效并不理想,尤其是在矫正畸形方面,不推荐作为首选方法。
随着椎弓根螺钉内固定技术的发展,经后路内固定术的优点逐渐被临床接受,故可行同期或分期的经后入路椎弓根螺钉内固定术+经前入路病灶清除、植骨融合术,这种前后路联合入路术式能弥补单纯前路手术矫形效果差、置钉困难的缺点[10-12]。这主要是由于后路内固定系统能明显提高脊柱的稳定性,弥补了近期的损失,且将内固定与病灶清除两者分开可减少结核杆菌的扩散风险,也有助于提高手术矫形效果,降低了丢失度数。但此种术式也有明显的缺点,其也会因行前路手术的解剖学问题导致手术风险较大,且增加了一个后正中切口,一期手术还需要改变体位,创伤较大,延长了手术时间和住院时间,增加了感染等并发症的发生风险,增加了患者的负担。本研究中C组的手术时间、术中失血量、术后卧床时间、住院时间均明显高于另外两组,且C组的并发症发生率在3组中最高,达到39.4%,以浅表感染、水电紊乱、窦道形成、血管损伤为主。在2008年,张宏其等[13]在国内外报道了单纯经后路行病灶清除、植骨内固定矫形治疗伴后凸畸形的高胸段脊柱结核的临床疗效,该术式仅行一后路正中切口即可达到相对完全的病灶清除与固定术,避开了前路较为复杂的解剖结构;同时进行椎管减压与矫形,具有创伤小、矫形效果好、住院费用低、疗效好等优点[14-15]。以往对于经后路行病灶清除,有学者担心其难以彻底清除结合脓肿,还可能导致结核的播散、复发,故仍主张经前路清除病灶。结合以往的文献报道与笔者的临床经验,本文认为单纯行后路手术属于经硬膜外操作,不存在将结核杆菌带入脊髓内的风险,且对于结核病灶清除的“彻底性”,无论是何种入路都只能达到相对彻底。有研究发现异烟肼在脊柱结核患者的不同组织中的浓度差异较大,在硬化壁外的亚正常骨的杀菌浓度较高,而在硬化壁则浓度相对较低。经后路行病灶清除可达到亚正常骨,再加上术后进行规范的抗结核化疗,其结核复发的风险较低,本研究A组患者在至少3年的随访中均未出现结核复发,提示单纯行后路手术仍可相对彻底地清除结核病灶。值得注意的是,本研究经过3组比较后发现,A组的手术时间最短、术中失血量最少,并发症发生率最低,手术操作的安全性较满意,且通过测量Cobb角的变化发现其对畸形的矫正效果较令人满意,这可能与强大的椎弓根螺钉系统,以及术中在前、中、后3柱进行植骨,并根据病灶状况进行了修整有关。
综上所述,与传统单纯前路、前后路联合术式相比,经后入路病灶清除、植骨融合、椎弓根螺钉内固定术治疗胸椎结核患者的矫形效果更好,术后并发症更少,安全有效,值得临床推广应用。
参考文献
[1]ELLIS H.Pott′s fracture,Pott′s disease of the spine,Pott′s paraplegia[J].J Perioper Pract,2012,22(11):366-367.
[2]AGRAWAL V,PATGAONKAR P R,NAGARIYA S P.Tuberculosis of spine[J].J Craniovertebr Junc Spine,2010,1(2):74-85.
[3]鲁世金,潘汉升,刘汝专,等.前路病灶清除植骨融合内固定治疗渗出期颈胸椎结核[J].中国现代医学杂志,2013,23(7):64-67.
[4]ERKAN O,ERKAN K,ALP Q,et al.An older woman with buckling spinal deformity:a spinal tuberculosis outcome[J].Am J Phy Med Rehab,2008,87(12):1051-1052.
[5]CUI X,MA Y Z,CHEN X,et al.Outcomes of different surgical procedures in the treatment of spinal tuberculosis in adults[J].Med Princ Pract,2013,22(4):346-350.
[6]张凌飞,韩秀英,邵林.老年胸椎结核患者应用一期后外侧入路病灶清除植骨融合术的可行性评价[J].中国现代药物应用,2016,71(24):18-19.
[7]田江芬.胸椎结核前后路联合手术不同体位的护理配合[J].基层医学论坛,2017,19(14):1853-1854.
[8]杨学军,霍洪军,肖宇龙,等.胸腰椎结核一期病灶重建脊柱前中柱功能[J].中国修复重建外科杂志,2010,24(1):37-40.
[9]HAMDAN A D,MALEK J Y,SCHERMERHORN M L,et al.Vascular injury during anterior exposure of the spine[J].J Vasc Surg,2008,48(3):650-654.
[10]WANG X B,LI J,LÜ G H,et al.Singlestage posterior instrumentation and anterior debridement for active tuberculosis of the thoracic and lumbar spine with kyphotic deformity[J].Int Orthop,2012,36(2):373-380.
[11]WANG Z,WU Q,GENG G.Anterior debridement and bone grafting with posterior single-segment internal fixation for the treatment of monosegmental spinal tuberculosis[J].Injury,2013,44(2):253-257.
[12]VAMVANIJ V,RUANGCHAINIKOM M,THANAPIPATSIRI S,et al.The outcomes of combined posterior instrumentation and anterior radical debridement with fusion for multilevel spinal tuberculosis [J].J Med Assoc Thai,2014,97 Suppl 9:S50-55.
[13]张宏其,唐明星,葛磊,等.单纯经后路一期前方病灶清除、植骨内固定矫形治疗伴后凸畸形的高胸段脊柱结核[J].医学临床研究,2008,25(11):1948-1951.
[14]TANG M X,ZHANG H Q,WANG Y X,et al.Treatment of spinal tuberculosis by debridement,interbody fusion and internal fixation via posterior approach only[J].Orthop Surg,2016,8(1):89-93.
[15]ZHANG H,HUANG S,GUO H,et al.A clinical study of internal fixation,debridement and interbody thoracic fusion to treat thoracic tuberculosis via posterior approach only[J].Int Orthop,2012,36(2):293-298.
