早期睡眠干预策略对婴儿体格生长与睡眠觉醒模式的影响*
2018-03-29何春燕王念蓉
李 正,王 丽,何春燕,王念蓉
(重庆市妇幼保健院儿童保健科 401147)
睡眠是人生命活动的生理需求。婴幼儿时期生长发育迅速,良好的睡眠状况是保证其正常发育的重要因素,其不仅具有保障机体复原的作用,同时还有调控体格生长与行为发育的功能。睡眠如有问题将严重影响婴幼儿体格生长和神经系统发育,导致其生长发育迟缓,也会对婴儿情绪及行为产生影响,改变亲子关系,引发儿童及家庭各种心理问题。纵向研究证明,婴幼儿期的睡眠问题有可能持续到学龄前期和学龄期,而形成成年睡眠障碍[1]。有研究显示,我国婴儿期睡眠问题严重,已经成为重要的公共卫生问题[2]。
婴儿睡眠问题病因复杂,出生后6个月内是建立婴儿良好睡眠习惯的关键期,良好睡眠习惯的养成是睡眠问题防治的基础。但广大家长对婴儿的睡眠觉醒模式不了解,没有掌握正确的睡眠促进方法,常在此期给予婴儿过多过度的夜间不良刺激,导致婴儿期睡眠问题更加频繁发作。目前国外常采用的婴儿睡眠干预方法为综合干预模式,包括家长健康教育、睡眠认知行为干预等。研究认为,认知行为干预和健康教育是培养良好睡眠习惯最经济、最有时间效益的防治方法,94%项目报告认知行为干预对睡眠问题有帮助,80%项目报告在干预结束后3~6个月内仍然有显著临床变化[3]。而国内婴幼儿睡眠防控干预研究少见报道。因此,亟待为建立科学合理的婴儿睡眠早期干预策略提供临床依据。
1 资料与方法
1.1一般资料 2014年5-8月自愿在本院儿童保健门诊行系统健康管理的600例1月龄婴儿,按照随机分组的方法分为干预组(n=300)和对照组(n=300)。婴儿出生史和家族史无异常,母亲孕期、产时均无异常。排除标准:婴儿在干预过程中出现重大疾病,不能继续参与研究。失访和退组定义:进入研究期后随访中缺席为失访,其监护人以任意理由退出研究者定义为退组。
1.2方法
1.2.1样本量计算 应用定性数据成组设计时的样本含量估计方法。按照目前文献报道的数据,估计干预前儿童睡眠问题患病率30%,期望干预后患病率降低10%,降低至20%。取α=0.05,检验功效(1-β)=0.8,则根据样本量计算公式得到调查婴儿样本量最低约为588例。考虑到样本可能有约4%不合格率,本次调查样本量确定为600例。样本收齐只需4个月(本院每月新办系统管理人数200~250人)。
(公式)
1.2.2分组方法 采用SPSS16.0软件利用随机函数生成随机数字,将婴儿就诊先后的编号每人分配一随机数字,按产生的随机数大小顺序进入干预组、对照组。
1.2.3伦理考虑和知情同意 本研究方案经本院伦理委员会审查并批准,随机入组婴儿监护人在详细了解本研究目的,学会记录睡眠日记后,签署书面知情同意书。
1.2.4研究方法
1.2.4.1仪器设备 上海医用激光仪器FDY-I电子婴儿秤、婴儿身长测量仪。
1.2.4.2问卷 问卷第1部分为儿童基本信息问卷:主要包括婴儿出生体质量、年龄、性别、父母受教育程度、母亲工作状况、家庭成员结构、家庭人均经济收入等基本人口学特征,以排除重要的非试验因素影响;第2部分为自制婴儿睡眠问卷,包含了简明婴儿睡眠问卷和睡眠筛查问卷的所有内容[4],该量表经审定可作为心理测量领域中的婴幼儿睡眠研究。
1.2.4.3干预方法 本课题组根据既往国内外研究成果,尤其是中国婴儿睡眠监测组的研究成果,针对婴儿的睡眠习惯和常见睡眠的问题,研制了婴儿睡眠的家长教育宣传页和4种常见睡眠问题的健康处方[5-6]。干预组家长干预流程:入组时完成相关问卷,干预组医生根据问卷填写内容对婴儿进行睡眠判断,无不良睡眠习惯或睡眠问题的进行常规15~20 min常规睡眠卫生指导,并发宣传页资料。有不良睡眠习惯或睡眠问题的除了上述处理,还特别进行针对性的睡眠问题处理技巧的指导。之后每月随访1次,继续进行常规睡眠卫生指导或针对性的睡眠问题处理技巧指导直至6月龄。睡眠宣教内容包括15~30 min常规睡眠卫生指导健康教育:婴儿睡眠特点,良好睡眠环境营造,睡眠和其他日常生活的合理安排,良好睡眠习惯培养。针对性的睡眠指导:家长对婴儿睡眠的合理预期,家长睡眠安抚与儿童睡眠的关系,常规睡眠问题的处理技巧,如建立睡前规律活动常规,合理使用安慰奶嘴的合理工具,怎样判断犯困的信号,夜醒夜哭时的处理步骤,入睡困难的处理方法等。同时,为方便干预组家长咨询,特别安排每周1名医生或护士轮流在QQ群答疑和电话答疑。对照组则由普通门诊医生给予常规的每月1次的儿童保健指导。
1.2.4.4调查方法 由专业人员在婴儿1月龄和6月龄时对两组婴儿监护人进行问卷调查,要求家长根据婴儿最近2周的睡眠情况填写睡眠问卷,由专业人员向家长逐项说明填表要求,由家长当场填写完毕后,经专业人员审核,对遗漏及填写不清的问题加以追问及补充。
1.2.4.5睡眠障碍诊断标准 参考国际睡眠障碍分类标准以及对儿童睡眠问题的诊断标准,结合1月龄婴儿的实际情况,对1月龄及6月龄婴儿睡眠问题评估指标的定义:(1)夜醒过度。夜醒是婴儿睡眠维持困难,不能连续睡眠时出现的夜间睡眠中断现象。每天夜间(00:00~05:00)睡眠过程中转醒次数大于或等于2次,夜间睡眠过程中醒来的平均持续时间超过30 min,对于1月龄婴儿要除去喂奶、换尿布等生理情况引起夜醒的次数。(2)入睡困难:入睡所需平均时间超过 30 min。(3)觉醒/就寝节律紊乱。婴儿就寝时间晚于22:00时,白天睡眠难以控制,每次小睡超过3 h。以上情况每周至少发生3次,持续时间至少1个月。

2 结 果
2.1两组婴儿基本情况 1月龄时干预组和对照组婴儿在年龄、性别、出生时体格情况、喂养方式上差异无统计学意义(P>0.05)。随访期间由于搬迁、疾病原因有50例婴儿退出本研究,其中干预组13例,对照组37例,总失访率为8.3%。婴儿基本情况见表1。
2.2两组婴儿体格生长指标比较 干预组和对照组1月龄时身高、体质量、头围差异无统计学意义(P>0.05),6月龄时体质量、头围差异无统计学意义(P>0.05),身高差异有统计学意义(P<0.05)。见表2。
2.3两组婴儿睡眠觉醒模式指标比较 两组婴儿睡眠觉醒模式指标(入睡时间、早醒时间、夜间总睡眠时间、夜醒次数、夜醒时间)比较,干预组夜间总睡眠时间、夜醒次数、夜醒时间明显低于对照组(P<0.05),入睡时间、早醒时间与对照组没有明显差异(P>0.05)。干预组婴儿:夜晚总睡眠时间增加、夜醒次数减少,夜醒时间缩短,见表3。
2.4两组婴儿睡眠问题发生率比较 合并对照组和干预组,总体来说,1个月龄婴儿入睡困难检出率为17.4%,夜醒过度的检出率为30.0%,觉醒/就寝节律紊乱的检出率10.9%;6个月龄婴儿入睡困难检出率为9.3%,夜醒过度的检出率为7.3%,觉醒/就寝节律紊乱的检出率3.1%。在6月龄时,干预组睡眠问题在夜醒多度方面明显低于对照组(χ2=4.388,P=0.036),在入睡困难觉醒/就寝节律紊乱方面差异无统计学意义(P>0.05),见表4。
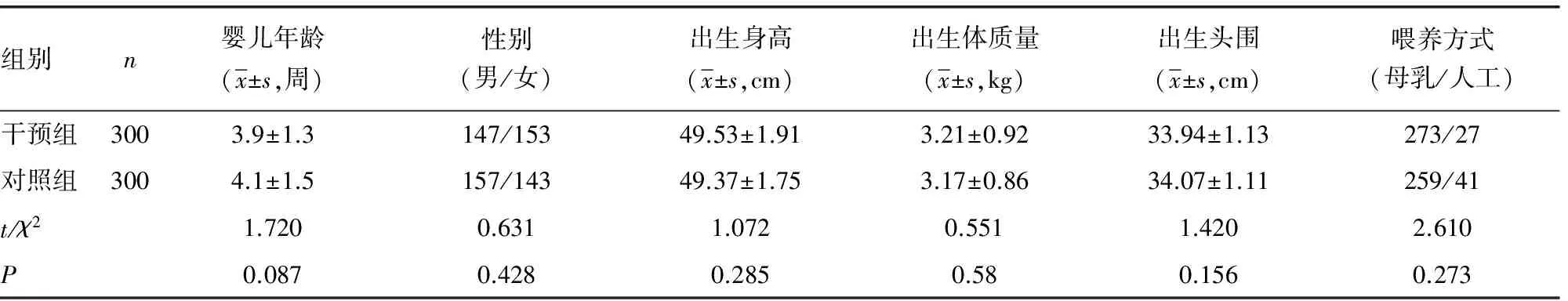
表1 入组时两组婴儿基本情况
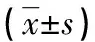
表2 两组婴儿体格生长指标比较
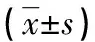
表3 两组婴儿睡眠觉醒模式指标比较
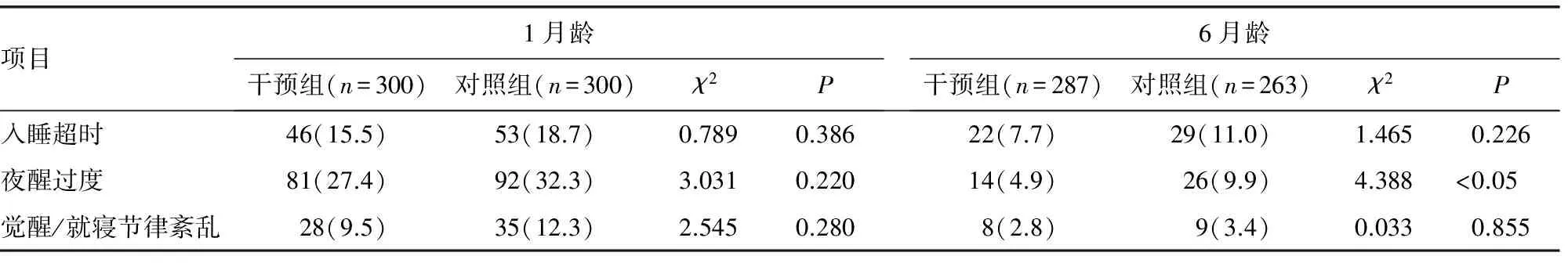
表4 两组婴儿睡眠问题发生率比较[n(%)]
3 讨 论
身高是评价儿童营养状况及健康素质的主要指标。研究表明,睡眠会影响生长激素其特定的分泌节律,一般分泌高峰期为夜间22:00至次日凌晨1:00,生长激素的分泌对婴儿身长的生长发育有着至关重要的作用[7]。本研究发现,干预组与对照组在研究末期身长差异有统计学意义,这与胡金梅等[8]发现0~6个月婴儿有睡眠障碍组和睡眠正常组体格生长发育有差异相一致;常琴等[9]也发现重庆地区婴儿睡眠质量与其身长生长速度呈正相关,提示睡眠干预可能提高身高的增长速度,这与延长了夜晚睡眠时间、减少了睡眠觉醒次数等相关。
随着神经系统的逐渐成熟,睡眠昼夜节律的建立,本研究采用问卷调查发现,无论对照组还是干预组,6月龄婴儿与1月龄相比,入睡潜伏期、夜醒次数和时间减少,入睡时间提前,夜间睡眠总量延长,早醒时间延迟,白天睡眠次数、睡眠时间及白天睡眠总量减少,各项睡眠指标总体趋势与黄小娜等[10]采用ACTIWATCH 方式调查的结果一致,提示婴儿睡眠模式迅速发展,在6月龄时基本成型,婴儿期前半年是婴儿期睡眠觉醒模式发展的关键期,而睡眠干预在婴儿早期进行显得格外重要。
睡眠觉醒是婴幼儿睡眠最突出的问题之一,频繁夜醒造成睡眠片段化,夜醒时间长造成夜间睡眠总时间减少,会损伤学习、记忆等认知能力[11-12]。我国0~36月龄婴幼儿平均每晚醒1.78次,夜醒时间约0.52 h,均高于国外同龄婴儿[13]。本研究通过对家庭成员对婴幼儿睡眠知识的健康教育,减少了夜间过多哺乳、过度查看,以及误因婴儿浅睡眠状态中行为(发声、肢体运动、面部表情等)而将宝宝抱起,从而减少了婴幼儿的夜醒次数;通过告知父母在婴儿夜间醒来后采用抱在怀里,父母陪伴等干预策略减少了婴儿夜醒持续时间,干预组较对照组夜醒次数和夜醒时间差异有统计学意义。同时,伴随夜醒次数的减少及夜醒时间的缩短,干预组与对照组相比夜间总睡眠时间明显增加,这与国外研究结果一致[14-15]。但睡眠问题的处理技巧运用的有效性发挥,应该排除那些因为饥饿、大小便、过冷过热、婴儿肠绞痛等原因引起的夜醒问题。
研究发现干预组较对照组白天睡眠总量、白天睡眠次数均较少,而白天每次小睡时间差异无统计学无意义。干预组婴儿由于夜间总睡眠时间较长,夜醒次数及持续时间短,总体夜间睡眠质量高,同时干预组父母采取避免傍晚入睡,设置昼夜睡眠环境,适时户外活动等干预策略,从而减少白天嗜睡、睡眠次数过多的情况[16]。但同时部分家长认为婴儿白天睡眠自然睡醒最好,不愿意定时唤醒。另外,本研究发现,干预组和对照组入睡潜伏期、入睡时间差异没有统计学意义,考虑可能是由于受到城市居住环境影响,居住环境狭小导致婴儿夜间入睡时间被大多数家庭成员作息时间所影响;同时也受到产假时间的限制,产假结束后母亲开始白天工作,下班回家后补偿性增加亲近婴儿时间,可能是我国6月龄婴儿入睡时间晚于国外同龄儿童的原因[17]。
对于睡眠障碍的干预中,由于夜醒哭吵影响全家睡眠休息,往往引起家长更多的重视从而依从性增加。本研究发现干预组婴儿在正确干预策略帮助下,促进了自我安抚、自我入睡能力的发展,其夜醒发生率在6月龄时较对照组有明显差异,这与其他研究结果相似[18]。对于入睡困难,国外睡眠专科医生通常建议父母为婴儿营造安静温馨的睡眠环境,设置固定有序的睡前活动,比如洗澡、喂奶、安抚,并鼓励单独小床睡眠。本研究也采用了相似的干预策略,但发现由于传统风俗习惯,大多数家庭常常在就寝时采取睡前摇晃、长时间抖动拍抱、同床陪伴,形成了婴儿入睡对外界依赖。同时也因为家庭成员意见分歧,父母愿意改变,祖父母或外祖父母反对,即使全家都同意尝试,但实施1~2 d看不到效果就立刻放弃,导致入睡困难情况没有明显改善,这提示对婴儿入睡过程过度关注往往适得其反,导致睡眠问题。另外,针对睡眠节律紊乱,国外专科医生通常建议父母在1月龄时就为婴儿建立起规律的昼夜差异,夜间不要开灯睡觉,白天要加强各种活动,防止白天睡眠过多长。然而在本研究干预中接受指导的大多数是老年人,对儿童睡眠的重视程度不够,认为婴儿不分昼夜睡得越多越好,夜晚婴儿进入睡眠时过度干扰,夜间喂食过多,让婴儿无法感受昼夜环境的变化,造成睡眠节律紊乱,提示针对睡眠健康教育的家长,尤其是老年人需要加强宣教频次,改变宣教方式。
儿童睡眠习惯的养成和家长睡眠行为的改变是一个漫长的过程,受到家长睡眠和心理健康,家庭环境,家长认知,儿童的喂养、疾病、发育和心理水平等多种因素影响,需要医护人员足够时间的耐心指导和多次宣教,需投入较多人力和时间来回访和督促。在婴儿早期通过行为干预和健康教育的方法,加强对父母甚至是祖父母、外祖父母的睡眠健康教育,与整个家庭共同制订睡眠计划是帮助婴儿建立正常睡眠模式的有效方法。
[1]ANDERSON B,STORFER-ISSER A,TAYLOR H G,et al.Associations of executive function with sleepiness and sleep duration in adolescents[J].Pediatrics,2009,123(4):E701-707.
[2]刘玺诚.儿童睡眠与睡眠障碍现状与进展[J].中国儿童保健杂志,2012,20(9):773-775.
[3]MINDELL J A,KUHN B,DANIEL S L,et al.Behavioral treatment of bedtime problems and night wakings in infants and young children[J].Sleep,2006,29(10):1263-1276.
[4]SADEH A.A brief screening questionnaire for infant sleep problems:validation and findings for an intemet sample[J].Pediatrics,2004,113(6):e577.
[5]HISCOCK H,COOK F,BAYER J,et al.Preventing early infant sleep and crying problems and postnatal depression:a randomized trial[J].Pediatrics,2014,133(2):E346-354.
[6]黄小娜,王惠珊,刘玺诚.婴儿期睡眠/觉醒时间的观察[J].中华儿科杂志,2009,47(7):499-503.
[7]CHIGO E,BOGHEN M,CASANUEVA F,et al.Growth hormone secretagogues[M].Amsterdam:Elsevier Science,1999:325.
[8]胡金梅,邓人武,彭向京.0-6月婴儿生长发育与睡眠状况的关系[J].中国生育杂志,2013,24(5):387-388.
[9]常琴,乔虹,温恩懿,等.婴儿睡眠与身长生长速度的相关性研究[J].重庆医学,2010,39(21):2911-2912.
[10]黄小娜,冯围围,赵艳桃,等.基于Actiwatch的婴儿期夜晚睡眠-觉醒模式纵向观察[J].中华儿科杂志,2015,53(6):442-447.
[11]MINDELL J A,SADEH A,WIEGAND B,et al.Cross-cultural differences in infant and toddler sleep[J].Sleep Med,2010,11(3):274-280.
[12]MORE M.Bedtime problems and night wakings:treatment of behavioral insomnia of childhood[J].J Clin Psychol,2010,66(11):1195-1204.
[13]HAUCK Y L,HALL W A,DHALIWAL S S,et al.The effectiveness of an early parenting intervention for mothers with infants with sleep and settling concerns:a prospective non-equivalent before-after design[J].J Clin Nurs,2012,21(1/2):52-62.
[14]DOUGLAS P S,MILLER Y,BUCETTI A,et al.Preliminary evaluation of a primary care intervention for cry-fuss behaviours in the first 3-4 months of Life(′The Possums Approach′):effects on cry-fuss behaviours and maternal mood[J].Aust J Prim Health,2015,21(1):38-45.
[15]STREMLER R,HODNETT E,KENTON L,et al.Effect of behavioural-educational intervention on sleep for primiparous women and their infants in early postpartum:multisite randomised controlled trial[J].BMJ,2013,346(6):f1164.
[16]COOK F,BAYER J,LE H N,et al.Baby business:a randomised controlled trial of a Universal parenting program that aims to prevent early infant sleep and cry problems and associated parental depression[J].BMC Pediatr,2012(12):13.
[17]ADACHI O,SATO C,NISHINO N,et al.A brief parental education for shaping sleep habits in 4-Month-Old infants[J].Clin Med Res,2009,7(3):85-92.
[18]管玉蓉,卫雅蓉.儿童睡眠障碍的认知行为治疗[J].中国妇幼保健,2014,29(34):5733-5736.
