缺血性脑卒中院内感染的危险因素分析
2018-03-08李进领
李进领 刘 威 彭 睿 李 智
1)郑州大学附属郑州中心医院神经内科,河南 郑州 450007 2)谢东诺夫医科大学,俄罗斯
随着社会进入老龄化脑卒中发病率不断增高,尤其急性脑卒中起病急,病情重,多伴有不同程度的瘫痪及意识水平的下降,因长期卧床自理能力降低、抵抗力明显下降、加以治疗中的侵袭性操作及住院时间长,患者常常发生院内感染。卒中相关性感染(stroke-associated infection,SAI)由 VARGIS 等[1]于2006年最早提出,于2008年EMSLEY 等[2]对其做了进一步完善。本文选取2016-02—2017-03郑州中心医院神经内科住院治疗的急性脑卒中患者入院后48 h后出现感染的患者为观察对象,旨在研究卒中患者住院期间医院感染的危险因素以及防控措施,以改善患者预后。
1 资料与方法
1.1研究对象本组研究对象为2016-02—2017-03郑州中心医院神经内科住院治疗的急性脑卒中患者,共计428例,用国际疾病分类ICD-10 三位编码检索主要诊断为脑梗死[3]并符合全国第4次脑血管疾病会议制定的诊断标准,所有患者均经头颅MRI确诊。且于发病前均无感染及发热征象。医院感染诊断标准参照国家卫生部颁发的《医院感染管理规范》为依据[4],发病时间则由入院后48 h延伸为发病后1周内出现的感染。年龄41~89(75.13±9.15)岁。余下的345例无医院感染的患者中随机选取83例作为对照组。
1.2研究方法回顾性分析428例脑卒中急性发作而住院的病人的临床资料,内容包括性别、年龄、基础疾病(如糖尿病、高血压、脑卒中及肺部疾病史)等,及吞咽困难、侵袭性操作、预防性应用抗生素治疗和预防、住院时间等。对医院感染的急性脑卒中患者,记录感染的部位及感染病原菌。
1.3统计学分析运用SPSS 18.0 统计学软件对所有数据进行分析,计数资料以(%)表示,采用χ2检验,P<0.05 为差异有统计学意义。利用非条件Logistic回归方法就有创操作、吞咽困难、预防性应用抗生素、合并糖尿病、低蛋白血症等变量对并发感染的影响进行分析。P<0.05为差异有统计学意义。
2 结果
2.1医院感染的发生率、感染部位、及病原菌研究发现医院感染的发生率为19.39%(83/428 ),83例医院感染患者中,男52例,女31例,急性脑梗死后48~72 h发病13例,3~5 d发病36例,6~7 d 34例,其中泌尿系感染42例,患者感染部位依次为泌尿系统(42/83,50.60%)、呼吸系统(12/83,33.73%)、其他(13/83 15.66%)。单一部位感染76例(91.57%),合并两个以上部位感染7例(8.43%)。感染的病原菌居前3位的依次是:大肠埃希菌、肺炎克雷伯杆菌、金黄色葡萄糖球菌。
2.2急性脑卒中患者医院感染的影响因素分析2组患者在性别、吸烟史、饮酒史及卒中史等变量之间的差异无统计学意义;在年龄、住院的时间、合并吞咽困难、预防性应用抗生素、侵袭性操作、伴有糖尿病、低蛋白血症之间比较,差异有统计学意义(P<0.05)。见表1。
2.3急性脑卒中医院感染危险因素Logistic回归分析结果把2组间具有统计学意义的因素(年龄、住院时间、合并糖尿病、吞咽困难、预防性应用抗生素、侵袭性操作、低蛋白血症)进行二分类变量(是否合并感染)的逻辑回归分析示,合并糖尿病是急性脑梗死患者医院感染的独立预测危险因素(P<0.05)。见表2。
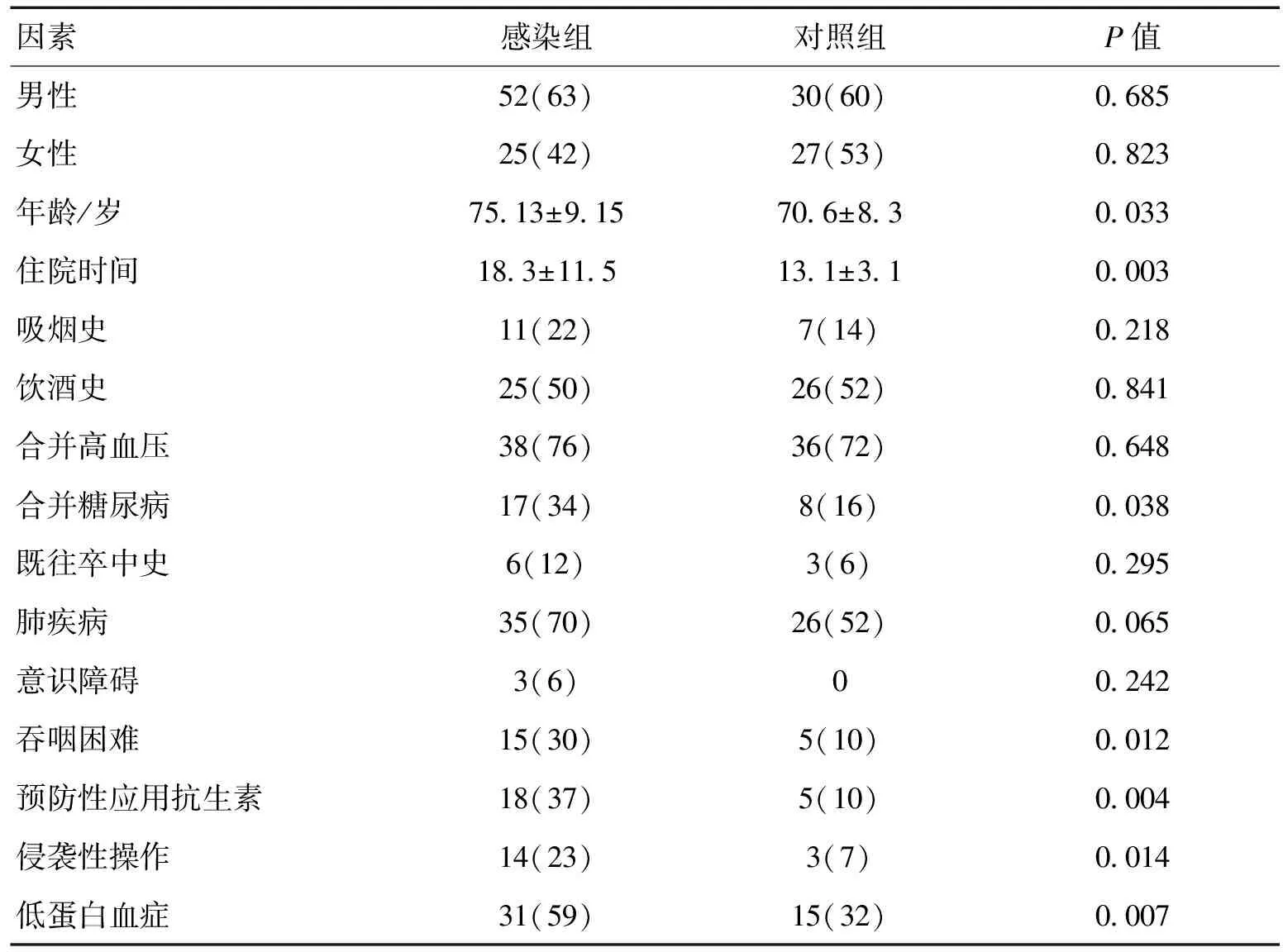
表1 2组危险因素比较 [n(%)]
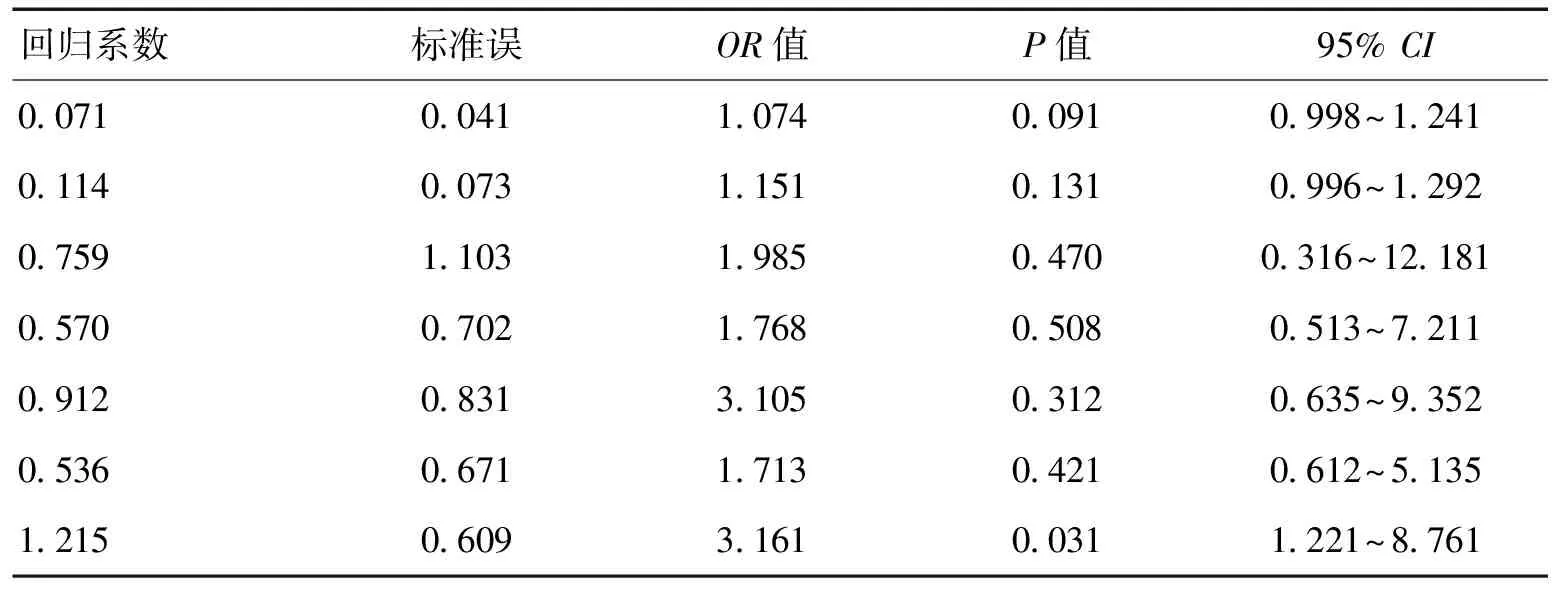
表2 急性脑卒中医院感染危险因素Logistic回归分析结果
2.4感染组及对照组病程﹑致残率﹑病死率分析感染组及对照组病程分别为(15.6±12.3)d、(12.1±5.7)d差异有统计学意义(P<0.05)。感染组、对照组致残率分别为38.55%(31/83)及21.68%(18/83),感染组及对照组病死率分别为3.61% (3/83)和0,差异有统计学意义(P<0.05)。
3 讨论
脑卒中患者是医院院内感染的高发人群,是影响患者康复及预后的主要因素。目前脑卒中病人主要并发症之一是卒中相关性感染,其发病率高达约50%,明显高于医院的获得性感染的发病率(6%~9%)[5]。近年来国内报道脑卒中感染率最低为3.7%,最高为19.43%,本研究428例患者在住院期间发生医院感染的发生率为19.39%,与既往大多数研究近似。有研究认为,尿路感染较肺部感染对卒中后转归的影响要小于。我们研究结果表明:感染的部位主要在泌尿系,考虑原因:(1)患者卒中后科出现尿失禁及尿潴留,反复插导尿管及长时间留置尿管等有关;(2)肢体功能障碍及腹肌无力,致排尿不畅,易导致泌尿系感染;(3) 卒中后患者精神差,进食水较少,而不利于尿道清除细菌,而有报道尿中抗生素浓度不足,也不能有效清除尿中病原菌[6]。呼吸系统感染的发生率仅次于泌尿系统感染,考虑:(1)与吞咽功能障碍易致误吸引起吸入性肺炎[7]有关;HOFFMANN等[8]的研究认为,吞咽困难是肺部感染的独立危险因素之一。(2)因长期卧床及生活不能自理,合并坠积性肺炎;(3)脑卒中老年人患者发病率较高,因其肺功能减退,有时合并多种慢性疾病,免疫力降低,而易合并肺部感染[9]。动物实验表明,常见的感染菌是大肠杆菌,粪肠球菌和加氏乳球菌[10],其他在培养中检出葡萄球菌属和链球菌种属[11]。我们的研究表明:感染的病原菌呈多样性,有革兰氏阴性菌、也有革兰氏阳性菌和真菌,且尤以革兰氏阴性菌为主,与国内外文献报道大致相同[12-15]。医源性因素包括各种诊疗操作(气管插管、留置胃管、留置导尿等),因有可能造成不同程度的黏膜损伤增加了细菌感染的机会[14]。另外患者在住院期间常有各种侵袭性操作如气管切开、吸痰等,在一定程度上创造了病原微生物侵入的机会。
有研究表明卒中后免疫系统会发生相应改变,PRASS 等[16]观察野生型小鼠的脑卒中模型时发现,脑卒中能造成广泛的淋巴细胞凋亡。KLEHMET 等[17]研究表明,卒中的病人在CD4+T胞的数量会减少,其产生的INF-γ也同时会迅速下降。这表明缺血性脑卒中本身也是感染的危险因素之一。近来较多的研究证据表明,继发性免疫抑制状态致卒中后感染的风险的危险性明显增加[18]。SHIM 等[19]于2016年研究证明,免疫系统与中枢神经系统间的相互作用对缺血性脑卒中的预后有较明显影响。
有研究表明预防性应用抗生素不能预防院内感染,反而,因滥用抗生素有可能导致菌群失调,而继发院内感染[14],KLEHMET等[17]研究证实,卒中后若抗炎因子 IL-10 水平较高,即使使用抗生素预防性治疗,同样也会发生感染。WESTENDORP等[20]的最新临床试验表明,脑卒中病人早期应用抗生素预防性治疗不会降低SAP的感染风险和病死率。ENGEL等[21]则发现,脑卒中应用广谱抗生素预防应用治疗可能导致细菌的耐药性。而VOGELGESANG等[22]提出,在脑卒中的不同阶段抗生素有可能发挥不同的作用,而延缓应用抗生素治疗,则可减少脑卒中的负面作用。本研究同样表明预防应用抗生素是发生医院感染的危险因素,同时也是影响预后的原因之一。
本研究发现年龄越大、住院时间越长、有糖尿病、伴吞咽困难、预防应用抗生素、接受侵袭性操作以及低蛋白血症的脑卒中患者,更易发生医院感染。尤其长期住院患者发生交叉感染的机会增多。
对上述单因素分析有统计学意义的危险因素进行多因素Logistic回归分析显示,有糖尿病的脑卒中患者发生医院感染的危险性是无合并糖尿病的3.16倍,发现仅合并糖尿病的脑卒中患者是发生医院感染的独立危险因素,与HAMIDON等[23]的研究结果一致,CHEN等[24]认为,糖尿病病人大多伴有血管结构及功能异常,致循环功能障碍,加重了组织的缺血﹑缺氧,致使血脑屏障被破坏及乳酸产生;GILL等[25]则认为,高血糖为细菌的产生﹑繁殖创造了有利而适宜的条件;SUI等[26]提出,高血糖能降低白细胞的吞噬功能和红细胞的携氧能力,从而加剧肺部微循环障碍,经以上机制,使脑卒中合并有糖尿病患者极易发生卒中相关性肺炎。其原因包括(1)胰岛素相对或绝对分泌不足或抵抗,糖、脂肪﹑蛋白质代谢紊乱,致血管内皮特异性损伤和乳酸蓄积等加重了机体的防御功能减退,而易发生感染;(2)高浓度血糖致机体血渗透压升高,使中性粒细胞的趋化、吞噬、杀菌能力降低及细胞免疫功能低下,致机体对感染的抵抗力降低,有利于病原菌生长繁殖[27]。
本研究发现,脑卒中的患者并发医院感染的感染部位主要是泌尿系,病原菌多为革兰氏阴性菌,同时患有糖尿病可能是医院感染的独立危险因素。因此,加强营养、增强机体的免疫力、控制并有效降低血糖是预防脑卒中患者发生医院感染的重要措施。同时对不同的病因采用不同的防控措施,由于脑卒中是感染的危险因素,其防控感染措施尤为重要:(1)抗炎治疗:CHEN等[28]研究指出,他汀类药物有神经保护﹑限制损伤和防止脑卒中早期复发的作用,此外,JIN等经研究证实,辛伐他汀经减少脾脏的萎缩﹑肺部的细菌感染,而改善SIDS。目前炎症干预措施包括:重组组织型纤溶酶原激活剂、阿司匹林及其他抗血小板聚集类药物、他汀类药、血管紧张素转化酶抑制﹑血管紧张素Ⅱ受体阻滞药物等,这些药呈现多效性,除有溶栓、 抗血小板、降胆固醇及降血压等作用以外,其都具有抗炎作用。(2)抗交感神经的治疗:ROMER等小鼠实验发现,非选择性的β1、β2肾上腺素受体阻滞剂(如普萘洛尔)以及下丘脑-垂体-肾上腺轴的激素受体拮抗剂(米非司酮)可明显减小卒中后小鼠的梗死灶面积。SKYORA等发现,受体阻滞剂的应用能较好降低脑卒中患者卒中前以及卒中时的医院获得性肺炎的发病率及病死率。PRASS等[12]也证明β-肾上腺素能受体阻滞剂可极大减少卒中后的病死率。(3)干细胞的外周免疫疗法:针对脑卒中后外周免疫功能的调节,HU等发现,骨髓间充质干细胞(MSC)所衍生的胞外囊泡(EV)是细胞通讯的重要材料,其稳定性较好,可加速神经功能的恢复。YAN等研究后发现,脑卒中后24 h 移植人脐血干细胞( HUCBC)能修复脑缺血所致的血脑屏障的损伤,使炎症因子的释放减少,从而起到神经保护作用。
本研究也表明,缺血性脑卒中病程,致残率、病死率都有明显差异,与报道相同,故我们还应积极采取其他的防控措施。(1)加强对原发病的诊治的同时、严格管控抗生素的使用,积极防治并发症的发生;(2)密切关注年龄较大的患者,增加康复,增强患者自身抵抗力,加强营养及支持治疗,以缩短住院时间;(3)加强护理及消毒隔离管理,如需行侵入性操作,应严格无菌技术操作,及时排痰等,从而改善患者的预后。
