总额预付制实施前后北京市门诊医保患者次均费用对比分析
2018-02-03张红霞
——张 晗 张红霞 靳 斌 宋 宁
医疗费用的快速上涨不仅造成医保统筹基金面临越来越大的结余压力,也加重了患者的就医负担,加剧了“看病难、看病贵”。自付费方式改革以来,有效地降低了就医费用,目前主要的付费方式有按病种付费、总额预付及DRGs等[1]。总额预付制自2011年在北京市实施以来,取得了良好效果,本研究通过分析,探讨总额预付对门诊医保费用的影响[2]。
1 资料来源与方法
1.1 资料来源
某三甲医院作为北京市第二批试点医院于2012年6月开始实施总额预付制试点,本研究选取实施前两年(2010年6月-2012年5月)和实施后两年(2012年7月-2014年6月)的门诊次均费用、门诊药品次均费用、门诊材料次均费用和门诊检查次均费用作为研究对象,对实施前后门诊医保患者的次均费用进行分析,以评价总额预付实施效果。
1.2 分析方法
数据采用Excel 2003和SPSS19.0统计软件来进行分析和整理,采用t检验分析方法,检验水准α=0.05。
表1总额预付制实施前后门诊医保次均费用比较(元)

时间次均费用均数标准差tP2010.06-2012.05(实施前)458.8626.2911.387<0.012012.07-2014.06(实施后)352.6425.45
2 结果
2.1 次均费用
自2012年6月实施总额预付制后,门诊医保费用明显降低,总额预付实施前两年门诊医保次均费用平均为458.86元,实施后平均为352.64元,整体呈下降趋势,比实施前下降23.15%(P<0.01),实施前后费用有显著性差异(表1)。实施前医保门诊患者月平均人次为46 311人次,实施后为63 582人次,增幅为37.29%;门诊人次人头比由实施前的1.80上升到实施后1.91。
2.2 药品、检查、卫材次均费用
总额预付制开展以来,药品、检查和卫材门诊医保次均费用均有不同程度的下降。实施前门诊医保患者的药品次均费用为334.65元,实施后降为219.96元,比实施前降低34.27%;经统计学检验,P值小于0.01(t=15.784),有显著性差异。实施前药品费用占比为72.93%,实施后占比为62.38%,比实施之前降低10.55%。实施前检查次均费用为47.38元,实施后降低10.41%,统计学无差异(P>0.05)。检查费用因为新技术普及和物价调整等原因在2014年后有较大的涨幅。卫材次均费用实施前平均为9.29元,实施后为7.97元,降幅为14.21%,有显著性差异(P<0.05)。卫材次均费用实施前为9.29元,实施后为7.97元,降幅14.21%,有显著性差异(P<0.05)。见表2。
3 讨论
3.1 成效
从分析结果来看,总额预付对控制门诊医疗费用有积极意义,医保门诊次均费用下降23.15%,药品次均费用下降34.27%,检查次均费用下降10.41%,门诊医保患者人次增长了37.29%,药占比下降10.55%,控制了医疗费用的快速增长。伴随着2012年开展的医药分开改革试点,取消药品加成等政策,较大程度地缓解了患者的药费负担。
门诊是患者就医的重要环节,相比于住院,门诊医保患者人数多,医保基金支出总额更高。以2012年5月为例,当月门诊基金申报1 797万,住院基金申报1 399万,门诊申报额高28.45%,因此,控制门诊医保费用上涨是重要且必须的任务,是医保控费管理的重点[3]。门诊费用主要由药品费用、检查费用、卫材费用以及挂号费等构成,其中药品费用占比约为60%~70%左右,药品费用过高成为医疗费用高居不下的原因之一[4]。在各级政府对公立医疗机构补偿严重不足的情况下,过度医疗、过度开药成为某些医院盈利的途径之一,导致医疗费用逐年水涨船高,给医保基金的安全运行带来挑战,也加重了患者的就医负担。
总额预付是一种计划性较强的支付方式。医保经办机构通过对医疗机构在一段时期内门诊和住院就诊人数、医保次均费用、医保支付比例等指标进行计算后,预先支付年度医保统筹基金总额,实行总额控制,结余医疗机构自用,超支自行负担[5]。医保支付方式的改变也促使医疗机构增强主动控费意识,医疗费用快速增长的形势得到有效遏制,促进了医疗资源的合理配置,提高了医保基金的支付效率[6]。
3.2 存在问题
虽然医保总额预付在降低医疗费用方面取得了良好效果,但这种模式仍存在一些问题。首先,门诊人次人头比并不能得到有效控制,且造成患者重复就诊,医务人员工作积极性下降等现象。当医疗机构的预付款接近封顶线时,会导致医院推诿病人,少做检查等现象发生[7]。相比于医保患者,医疗机构更倾向于接收自费患者。这些患者产生的医疗费用不占用总额预付指标,会给医疗机构带来更大的收益;而医保患者的就医空间则会相应地受到挤压,并且会发生诱导医保患者使用医保目录外的自费药品及耗材,这样患者的费用负担不但没有减轻反而会加重[8]。其次,医生看诊时上会有意识地避免使用一些价值高、费用高的医疗服务、药品及检查,一些新的、高端的医疗技术、大型的检查设备可能得不到充分利用。这不仅降低了医疗质量,易引发医患冲突,而且医院的效率会降低,高端的医疗技术将得不到发展[9]。第三,总额预付的测算方式目前还不完善,医疗保险经办机构测算的总额预付指标并不完全符合医院发展的需要。总额预付指标计算的科学性受到越来越多的质疑,诸如医院改扩建、扩大病房规模、新建学科、医联体等因素对预付总额影响的计算并不准确,与医疗机构实际的需求量存在一定的差异,影响了医院的发展[10]。
表2总额预付制实施前后门诊医保药品、检查、卫材次均费用比较(元)
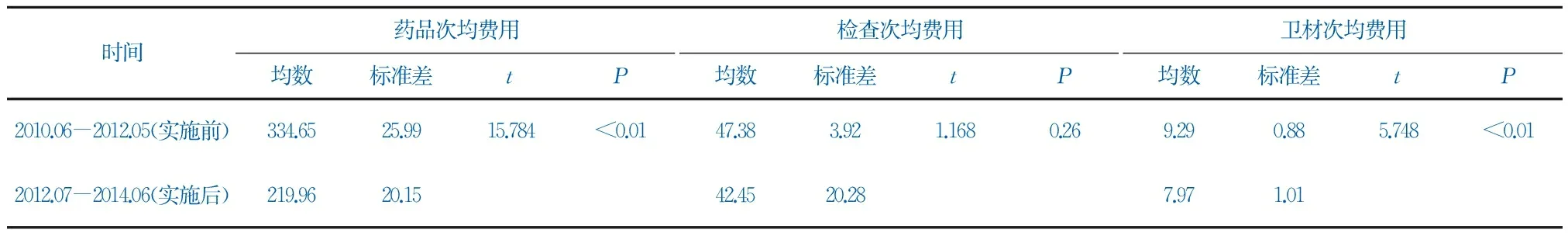
时间药品次均费用均数标准差tP检查次均费用均数标准差tP卫材次均费用均数标准差tP2010.06-2012.05(实施前)334.6525.9915.784<0.0147.383.921.1680.269.290.885.748<0.012012.07-2014.06(实施后)219.9620.1542.4520.287.971.01
4 建议
医疗机构在总额预付实施后要加强精细化管理,增强成本控制意识,避免推诿患者的现象发生。医疗机构要根据总额预付总量将指标分解给各个时段及各个临床科室[11],科学制定月度总额预付申报额,动态监测每月医保患者就诊量。同时,在医疗机构内建立激励约束制度,将定期更新的次均费用、药品费用和药占比等相关数据及时反馈给一线医务人员,并根据指标的完成情况对科室及医务人员进行考核和奖罚,调动科室的积极性。另外,需建立医保经办机构与医疗机构长效协调机制,根据费用增长率、社会经济发展程度、物价上涨等因素动态测算,以达到真正符合医疗机构实际需求的目的。
[1] 赵 云.医疗保险供方付费方式的功能比较和改革路径[J].中国医院, 2013,17(10): 60-63.
[2] 张德书,兰迎春. 关于我国医疗保险总额预付制改革的冷思考[J].中国卫生质量管理, 2013, 20(5): 99-101.
[3] 答唯鹏. 结合医保总额预付费解决看病贵的途径探讨[J].中国病案, 2012,13(2): 34-35.
[4] 段乔怡, 乔岭梅,任文琦. 门诊医疗费用总额预付制下的医保管理方法探讨[J].中国社区医师:医学专业, 2011, 13(5): 230-231.
[5] 黄星云. 医保总额预付制应用的思考[J].中国医疗管理科学, 2015, 5(6): 47-49.
[6] 孙良仁. 总额预付制控制住院医疗费用效果评价[J].中国卫生产业, 2013(17): 21-22.
[7] 杨 帆. 医保总额预付制对医院管理的影响分析[J].商, 2015(26): 38.
[8] 高 社. 医保基金总额预付制的政策性思考[J].解放军医院管理杂志, 2013, 20(6): 538-540.
[9] 刘凤群,程乃俊. 医保总额预付制试行的经验与探讨[J].医学信息学, 2015,28(26): 15-16.
[10] 洪 梅, 杨 柳, 孟月莉,等. 我国总额预付实施现状及存在问题探讨[J].中华医院管理杂志, 2016,32(5): 391-393.
[11] 田 耕, 焦卫平, 赵国光,等. 基于北京市某医院门急诊指标的总额预付制下医院精细化管理探析[J].医学与社会, 2013,12(26): 58-61.
