肝硬化对乙肝相关性肝癌根治术预后的影响*
2018-01-10朱海涛孙诚谊
朱海涛,孙诚谊
(贵州医科大学附属医院 肝胆外科,贵州 贵阳 550001)
肝硬化对乙肝相关性肝癌根治术预后的影响*
朱海涛,孙诚谊
(贵州医科大学附属医院 肝胆外科,贵州 贵阳 550001)
目的分析肝硬化与乙肝相关性肝癌预后的关系。方法回顾性分析2005~2012年收治的166例乙肝相关肝癌患者,所有患者已行肝切除术。男性134例,女性32例;年龄32~73岁;其中无肝硬化25例;小结节肝硬化(肝硬化结节≤3 mm)61例;大结节肝硬化(肝硬化结节>3 mm)80例。比较3组患者肝切除术后复发率及总生存率。结果无肝硬化、肝硬化小结节及肝硬化大结节组患者术后复发率及总生存率比较,差异有统计学意义(P<0.05),无肝硬化组患者术后复发率及总生存率优于肝硬化小结节及大结节组患者。肝硬化小结节组和肝硬化大结节组患者术后复发率及总生存率比较,差异无统计学意义(P>0.05)。结论乙肝相关性肝癌患者中,无肝硬化肝癌患者肝切除术后复发率及总生存率优于肝硬化的肝癌患者。
肝细胞癌,乙型肝炎,肝硬化
原发性肝癌排男性恶性肿瘤的第5位,女性恶性肿瘤的第7位[1]。目前肝切除是原发性肝癌患者获得长期生存的主要治疗手段。但肝切除术后肝癌转移复发率很高,所以其预后仍很差。对于肝癌术后转移复发机制的研究无疑对改善肝癌患者预后具有重要的意义。乙型肝炎是肝癌最常见的病因,发展中国家约60%的肝癌由其所致,而在发达国家约23%[2]。乙肝后肝硬化患者发生原发性肝癌时常合并肝硬化,但肝硬化并非乙肝患者发生肝硬化的必经阶段,因此,仍有部分乙肝相关肝癌患者没有肝硬化。但有无合并肝硬化的乙肝相关肝癌患者根治术预后差异及其机制的研究却鲜见报道。本研究拟通过回顾性分析贵州医科大学附属医院2005~2012年收治的乙肝相关肝癌患者166例,分析肝硬化与乙肝相关肝癌预后的关系。
1 资料与方法
1.1 一般资料
选取2005年3月-2012年5月于贵州医科大学附属医院收治的乙肝相关肝细胞癌患者166例。其中,男性134例,女性32例;年龄32~73岁;无肝硬化患者25例(无肝硬化组),肝硬化小结节(肝硬化结节≤3 mm)患者61例(肝硬化小结节组),肝硬化大结节(肝硬化结节>3 mm)患者80例(肝硬化大结节组)。肝硬化的诊断依据为病理报告,肝硬化结节大小为术中所见。纳入标准:①肿瘤均为2~5 cm;②所有患者死亡均肝癌所致;③手术前后均未行肝动脉化疗栓塞术等治疗;④术中进行肝切除术,未行5-FU缓释剂等治疗;⑤术前肝功能均为Child-Pugh A级;⑥乙型肝炎E抗原阴性;⑦乙肝病毒的脱氧核糖核酸<1000 IU/ml。排除标准:①合并丙肝等其他肝病的患者;②有肝门等处淋巴结转移的患者;③有肉眼或镜下癌栓的患者;④术后3个月内复发者。肝硬化的定义符合以下1项:①病理诊断为肝硬化;②有门静脉高压症的临床证据(血小板计数<120×109/L或巨脾、腹水及食管下端胃底静脉曲张),且排除门静脉海绵样变、门静脉栓塞等疾病。
1.2 随访方法
随访时间截至2014年10月,平均随访时间为24.0个月。在随访期内,患者每次随访均行甲胎蛋白(alpha fetoprotein,AFP)、超声及胸片等检查。当怀疑患者存在肝癌复发时做CT或MRI检查,检测AFP>200 ng/ml为AFP升高。根据肝细胞癌表现做进一步治疗。
1.3 统计学方法
数据分析采用SPSS 18.0统计软件,计量资料以均数±标准差(±s)表示,采用Kruskal Wallis H检验;计数资料以构成比表示,采用χ2检验;复发率和生存率的比较,采用Kaplane-Meier法行log-rank检验,P<0.05为差异有统计学意义。
2 结果
2.1 3组患者临床资料比较
3组患者年龄、性别、AFP及肿瘤大小比较,差异无统计学意义(P>0.05)(见附表)。

附表 3组患者临床资料比较
2.2 3组患者术后复发率及总生存率比较
3组患者术后复发率比较,差异有统计学意义(P=0.035),无肝硬化组术后复发率优于肝硬化小结节及大结节组(见图1A)。3组患者术后总生存率比较,差异有统计学意义(P=0.040),无肝硬化组术后总生存率优于肝硬化小结节及大结节组(见图1B)。
2.3 肝硬化小结节组与肝硬化大结节组患者术后复发率及总生存率比较
肝硬化小结节组与肝硬化大结节组患者术后复发率比较,差异无统计学意义(P=0.068)(见图2A)。两组患者术后总生存率比较,差异无统计学意义(P=0.187)(见图2B)。
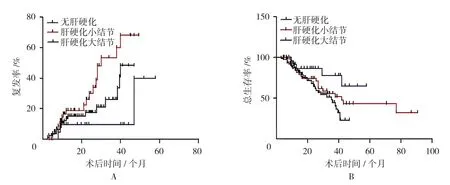
图1 无肝硬化组患者与肝硬化小结节、肝硬化大结节组患者术后复发率及总生存率比较

图2 肝硬化小结节与肝硬化大结节组患者术后复发率及总生存率比较
3 讨论
乙肝不仅会导致肝脏的炎症,也是亚洲和非洲肝癌最主要的危险因素[3-6]。乙肝相关性肝癌患者常合并肝硬化,但有无肝硬化的肝癌患者根治术后预后的差异及其具体的机制目前研究尚少。本研究发现,无肝硬化患者与肝硬化小结节、肝硬化大结节患者在术后复发率及总生存率比较有差异,而无肝硬化者无论是在术后复发率,还是在总生存率上均优于肝硬化小结节和肝硬化大结节的患者。而肝硬化小结节与肝硬化大结节患者之间术后复发率和总生存率比较无差异。
CHEN等[7]研究发现行肝部分切除术后无肝硬化的乙肝相关性肝癌患者预后优于有肝硬化的乙肝相关性肝癌患者,结果与本研究基本符合。但在该研究中两组患者按照巴塞罗那分期来划分,而本研究中采用的是两组肿瘤均为2~5 cm的小肝癌患者,研究人群略有差异。且本研究中发现合并肝硬化大结节与小结节之间肝癌患者在根治术后的复发率和总生存率比较均无差异。现有研究发现肿瘤大小与乙肝相关肝癌患者预后相关[8]。因此,本研究发现肿瘤大小无差异的情况下,无肝硬化患者根治术后的预后也优于有肝硬化的患者。有无肝硬化的乙肝相关肝癌患者根治术后预后差异的机制尚未见报道。合并肝硬化的乙肝相关性肝癌患者在根治术后更易于出现复发,且总生存期更短的机制目前尚不清楚。而下一步对其机制的研究将有助于抑制肝癌根治术后的转移复发,并最终达到改善肝癌患者疗效的目的。本研究发现具有不同大小肝硬化结节的乙肝相关肝癌患者预后无差异,这提示与肝癌术后复发相关的因素可能只和是否发生肝硬化相关,而和肝硬化大、小结节形成的机制无关。这提示是否由于肝硬化时乙肝相关肝癌的癌周微环境等与不伴肝硬化时不同,且造成了这两组患者根治术后预后的差异等,尚有待进一步研究[9-10]。
本研究为单中心回顾性研究,且由于疾病本身的特点,无肝硬化的患者少于肝硬化的患者。因此,结果还需要多中心、大样本的随机对照研究来验证。
[1]JEMAL A, BRAY F, CENTER M M, et al. Global cancer statistics[J]. CA Cancer J Clin, 2011, 61(2): 69-90.
[2]PARKINd M. The global health burden of infection-associated cancers in the year 2002[J]. Int J Cancer, 2006, 118(12): 3030-3044.
[3]TREPO C. A brief history of hepatitis milestones[J]. Liver Int, 2014, 34 (S1): 29-37.
[4]ISHIKAWA T. Anti-viral therapy to reduce recurrence and improve survival in hepatitis B virus-related hepatocellular carcinoma[J]. World J Gastroenterol, 2013, 19(47): 8861-8866.
[5]雷蕾, 李良平, 李琴, 等. 乙型肝炎肝硬化患者肝脏病变的相关因素研究[J]. 中国现代医学杂志, 2016, 26(4): 54-57.
[6]LINd, YANG H I, NGUYEN N, et al. Reduction of chronic hepatitis B-related hepatocellular carcinoma with anti-viral therapy, including low risk patients[J]. Aliment Pharmacol Ther, 2016, 44(8): 846.
[7]CHEN V L, LE A K, KIM N G, et al. Effects of Cirrhosis on Shortterm and Long-term Survival of Patients With Hepatitis B-related Hepatocellular Carcinoma[J]. Clin Gastroenterol Hepatol, 2016, 14(6): 887-895.
[8]KAO W Y, CHAO Y, CHANG C C, et al. Prognosis of early-stage hepatocellular carcinoma: the clinical implications of substages of barcelona clinic liver cancer system based on a cohort of 1265 patients[J]. Medicine (Baltimore), 2015, 94(43):dOI: 10.1097/ MD.0000000000001929.
[9]JI J, EGGERT T, BUDHU A, et al. Hepatic stellate cell and monocyte interaction contributes to poor prognosis in hepatocellular carcinoma[J]. Hepatology, 2015, 62(2): 481-495.
[10]KUBO N, ARAKI K, KUWANO H, et al. Cancer-associated fibroblasts in hepatocellular carcinoma[J]. World J Gastroenterol, 2016, 22(30): 6841-6850.
Relationship between liver cirrhosis and prognosis of HBV-related hepatocellular carcinoma*
Hai-tao Zhu, Cheng-yi Sun
(Department of Hepatobiliary Surgery, the Aff i liated Hospital of Guizhou Medical University, Guiyang, Guizhou 550001, China)
ObjectiveTo investigate the relationship between liver cirrhosis and prognosis of HBV-related hepatocellular carcinoma (HCC).MethodsThe clinicaldata of 166 patients with HBV-related HCC from 2005 to 2012 were retrospectively reviewed. All patients
liver resection for the treatment of HCC. Among them, 134 were male and 32 were female. The patients’ age was within a range of 32-73 years at the time ofdiagnosis. Of the 166 patients, 25did not have liver cirrhosis, 61 had liver cirrhosis with small nodules (≤ 3 mm), 80 had liver cirrhosis with big nodules (> 3 mm). The recurrence rate (RR) and overall survival (OS) were analyzed and compared among the three groups.ResultsThere were significant differences in RR and OS among the three groups (P< 0.05), and the HCC patients without liver cirrhosis had better RR and OS than the HCC patients with liver cirrhosis, while the differences of RR and OS were not significant between the HCC patients with small-nodule liver cirrhosis and those with big-nodule liver cirrhosis (P> 0.05).ConclusionsHCC patients without liver cirrhosis have better RR and OS than those with liver cirrhosis.
hepatocellular carcinoma; hepatitis B; liver cirrhosis
10.3969/j.issn.1005-8982.2018.02.011
1005-8982(2018)02-0057-04
R735.7
A
2016-09-14
贵州省科技计划项目[No:黔科合LH字(2016)7232号];贵州省科学技术基金[No:黔科合J字(2014)2015号]
孙诚谊,E-mail:chengyisun@medmail.com.cn;Tel:0851-86771326
(李科 编辑)
