40周岁及以上双胎妊娠产妇的临床结局分析
2017-12-19李洋洋那全刘彩霞尹少尉
李洋洋,那全,刘彩霞,尹少尉
(中国医科大学附属盛京医院妇产科,沈阳 110004)
40周岁及以上双胎妊娠产妇的临床结局分析
李洋洋,那全,刘彩霞,尹少尉
(中国医科大学附属盛京医院妇产科,沈阳 110004)
目的探讨40周岁及以上双胎妊娠产妇在围产期并发症及妊娠结局上的差异。方法对国内12家医院2013年1月至12月住院的3 127例双胎妊娠产妇临床资料进行回顾性分析,分别比较≥40周岁、35~<40周岁及18~<35周岁产妇围产期并发症及妊娠结局的差异。结果≥40周岁组与35~<40周岁组及18~<35周岁组相比产后出血、流产、早期早产、早产活产儿中低出生体质量儿及新生儿轻度窒息发生率明显升高,差异均有统计学意义(均P < 0.05);≥40周岁组妊娠期高血压疾病发生率高于35~<40周岁及18~<35周岁组,但差异无统计学意义(P > 0.05)。结论40周岁及以上双胎妊娠产妇更易发生母体并发症及围产儿不良预后。因此,加强孕期及围产期管理,尽可能延长妊娠孕周,对改善围产儿预后具有重要意义。
双胎妊娠;高龄产妇;辅助生殖;产后出血;新生儿窒息
目前国内将≥35周岁产妇定义为高龄产妇,国外有文献[1]报道将≥40周岁产妇定义为高龄产妇。随着二胎政策的开放、不孕症发病率的上升及辅助生殖技术的不断发展,≥40周岁双胎妊娠产妇的数量明显增加。由于高龄及双胎妊娠均是围产期母儿多种并发症的高危因素,国内针对≥40周岁产妇双胎妊娠临床分析相关研究尚少,因此针对≥40周岁双胎妊娠产妇围产期并发症及妊娠结局的研究尤为重要。本研究通过对国内12家医院2013年1月至12月住院的3 127例双胎妊娠产妇进行回顾性分析,探讨≥40周岁双胎妊娠产妇在围产期并发症及妊娠结局中的差异。
1 材料与方法
1.1 研究对象
选择2013年1月至12月国内12所医院(中国医科大学附属盛京医院、复旦大学附属妇产科医院、同济大学附属上海第一妇婴保健院、中山大学附属第一医院、浙江大学医学院附属妇产科医院、广州医科大学附属第三医院、山东大学附属省立医院、重庆医科大学附属第一医院、北京大学第一医院、南京大学医学院附属鼓楼医院、大连市妇产医院、沈阳市妇婴医院)住院的3 608例双胎妊娠病例中的3 127例(除外保胎、病例资料不全的481例)双胎资料进行分析。包括:(1)产妇年龄、产次、受孕方式等一般资料;(2)妊娠期高血压疾病(妊娠期高血压、子痫前期轻度、子痫前期重度)、妊娠期糖尿病、胎膜早破等妊娠期并发症;(3)终止妊娠方式,流产、早产[早期早产(28~31+6周)、中期早产(32~34+6周)、晚期早产(35~36+6周)],新生儿窒息(轻度、重度)等妊娠结局。新生儿轻/重度窒息、低/极低出生体质量儿均计算孕28周后分娩活产儿。
1.2 方法
分别比较≥40周岁、35~<40周岁及18~<35周岁产妇围产期并发症及妊娠结局的差异。
1.3 统计学分析
采用SPSS 21.0软件进行数据处理。计数资料以率表示,采用χ2检验或Fisher确切概率法,P < 0.05为差异有统计学意义。
2 结果
2.1 产妇一般情况
双胎妊娠产妇中,高龄产妇约占15.25%(477/3 127)。≥40周岁产妇在高龄产妇中约占13.63%(65/477);其中经产妇约占47.70%(31/65),行辅助生殖受孕双胎妊娠约占72.30%(47/65),明显高于18~<35周岁组及35~<40周岁组,差异均有统计学意义(P < 0.01)。≥40周岁组中行绒毛膜性鉴定约占70.8%(46/65),低于18~<35周岁组及35~<40周岁组,但差异无统计学意义(P > 0.05),见表1。
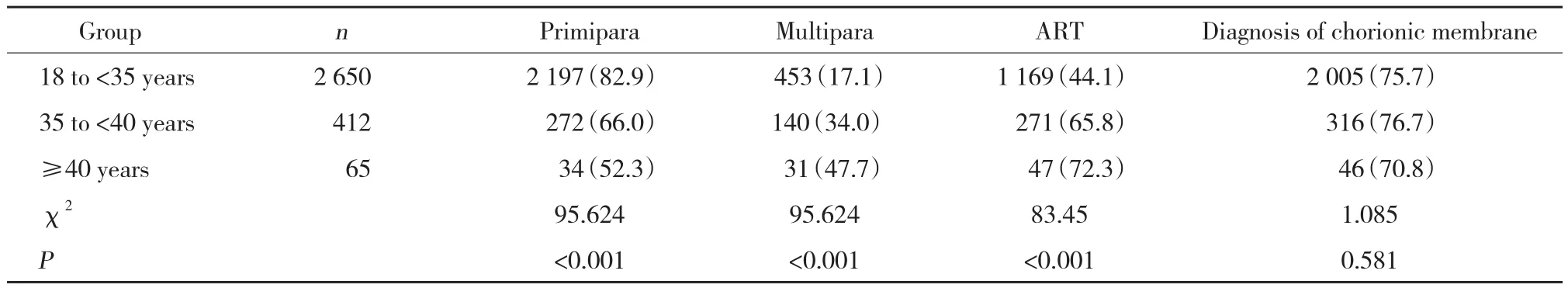
表1 不同年龄组产妇一般资料比较[n (%)]Tab.1 Maternal data for different age groups [n (%)]
2.2 不同年龄双胎妊娠产妇的围产期并发症发生率比较
≥40周岁组产后出血发生率明显高于18~<35周岁组及35~<40周岁组,差异有统计学意义(P <0.01)。≥40周岁组妊娠期高血压疾病发生率高于18~<35周岁组及35~<40周岁组,但差异无统计学意义(P > 0.05)。≥40周岁组妊娠期糖尿病发生率低于35~<40周岁组,差异无统计学意义(P > 0.05),但35~<40周岁组妊娠期糖尿病发生率高于18~<35周岁组,差异有统计学意义(P < 0.01)。35~<40周岁组前置胎盘发生率明显高于18~<35周岁组及≥40周岁组,差异有统计学意义(P < 0.05)。见表2。
2.3 不同年龄双胎妊娠产妇与妊娠结局
结果显示,各年龄组剖宫产发生率均高,≥40周岁组与35~<40周岁组相比差异无统计学意义(P >0.05)。≥40周岁组流产、双胎胎死宫内、早期早产发生率明显高于18~<35周岁组及35~<40周岁组,差异有统计学意义(P < 0.05)。3组早产发生率均高,但差异无统计学意义(P > 0.05)。见表3、4。针对早产活产儿研究发现,≥40周岁组低出生体质量儿及新生儿轻度窒息发生率明显高于18~<35周岁组及35~<40周岁组,差异有统计学意义(P < 0.01)。针对足月活产儿研究发现,3个年龄组低/极低出生体质量儿、新生儿轻/重度窒息发生率无统计学差异(P >0.05)。见表5。
2.4 不同时期早产与围产儿结局
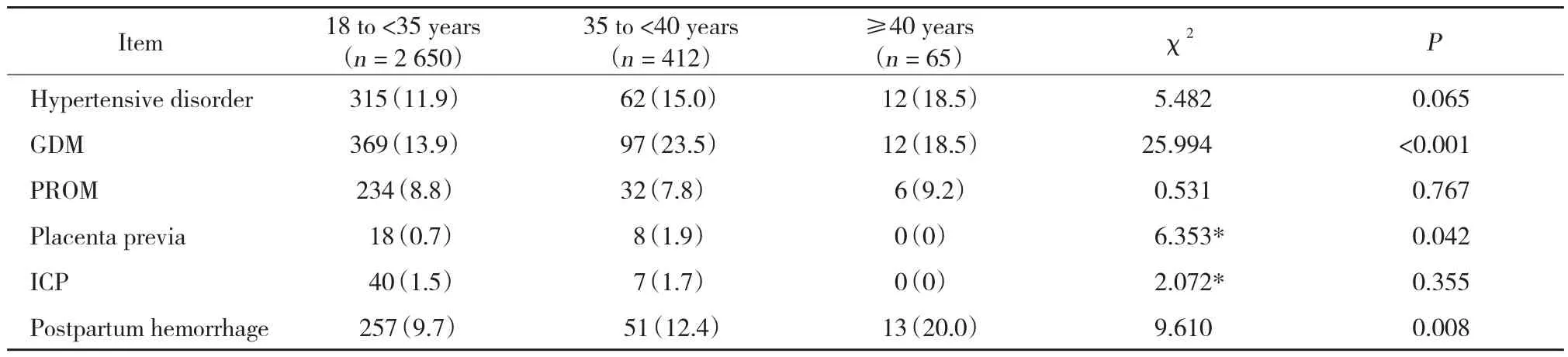
表2 不同年龄双胎妊娠产妇的围产期并发症发生率比较[n (%)]Tab.2 Incidence of perinatal complications for twin pregnancy in women of different ages[n (%)]

表3 不同年龄双胎妊娠产妇的妊娠结局[n (%)]Tab.3 Twin pregnancy outcomes at different ages [n (%)]
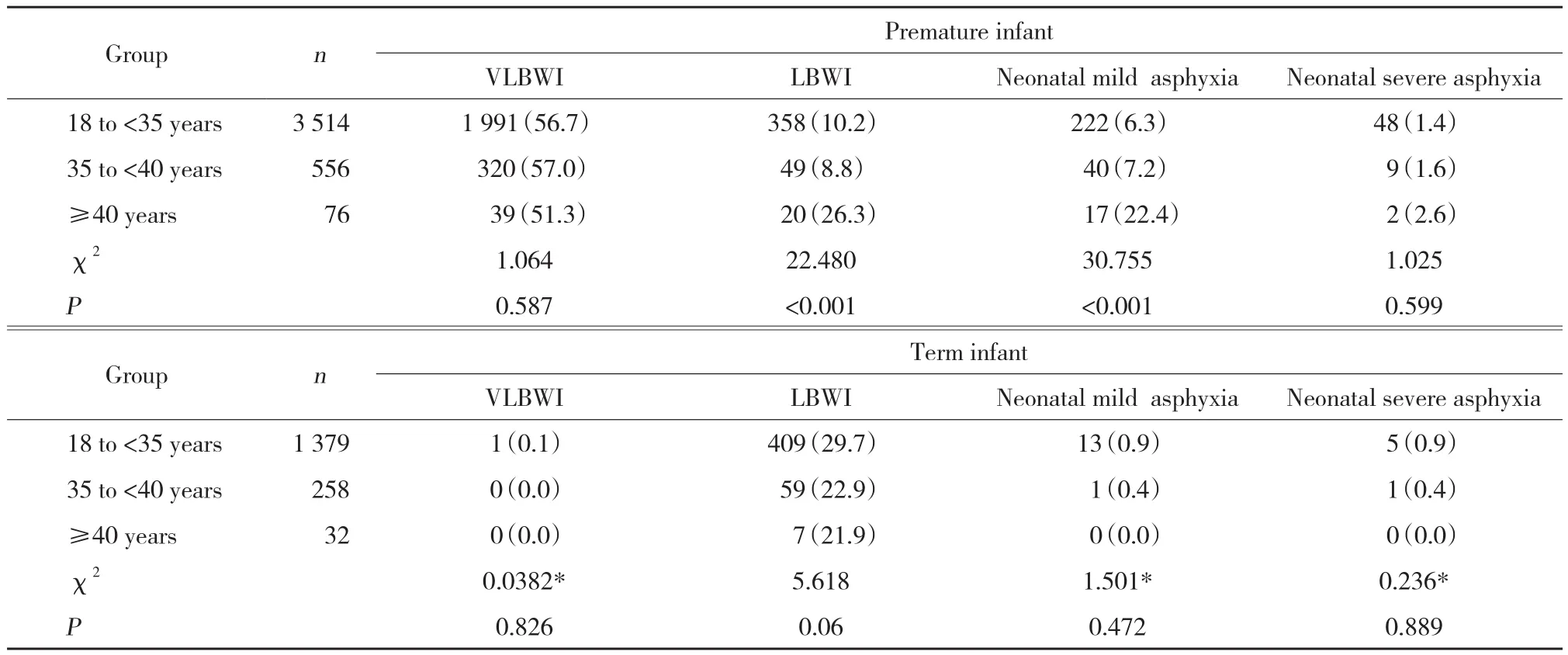
表4 3个年龄组活产儿中低出生体质量儿及新生儿窒息情况比较 [n (%)]Tab.4 Neonatal asphyxia and low birth weight in three age groups [n (%)]
≥40周岁组与18~<35周岁组及35~<40周岁组相比,各期早产中低/极低出生体质量儿、新生儿轻/重度窒息发生率均无统计学差异(P > 0.05),见表5。
如表6所示,在产妇年龄及终止妊娠孕周与新生儿轻度窒息及低出生体质量儿关系研究中发现,随着终止妊娠孕周的延长,新生儿轻度窒息率明显下降,但≥40周岁组新生儿轻度窒息率在各期早产中均高于18~<35周岁组及35~<40周岁组。随着终止孕周的延长,低出生体质量儿发生率明显降低。尤其是中期早产后低出生体质量儿发生率明显降低。≥40周岁组在各期早产中低出生体质量儿均高于18~<35周岁组及35~<40周岁组。
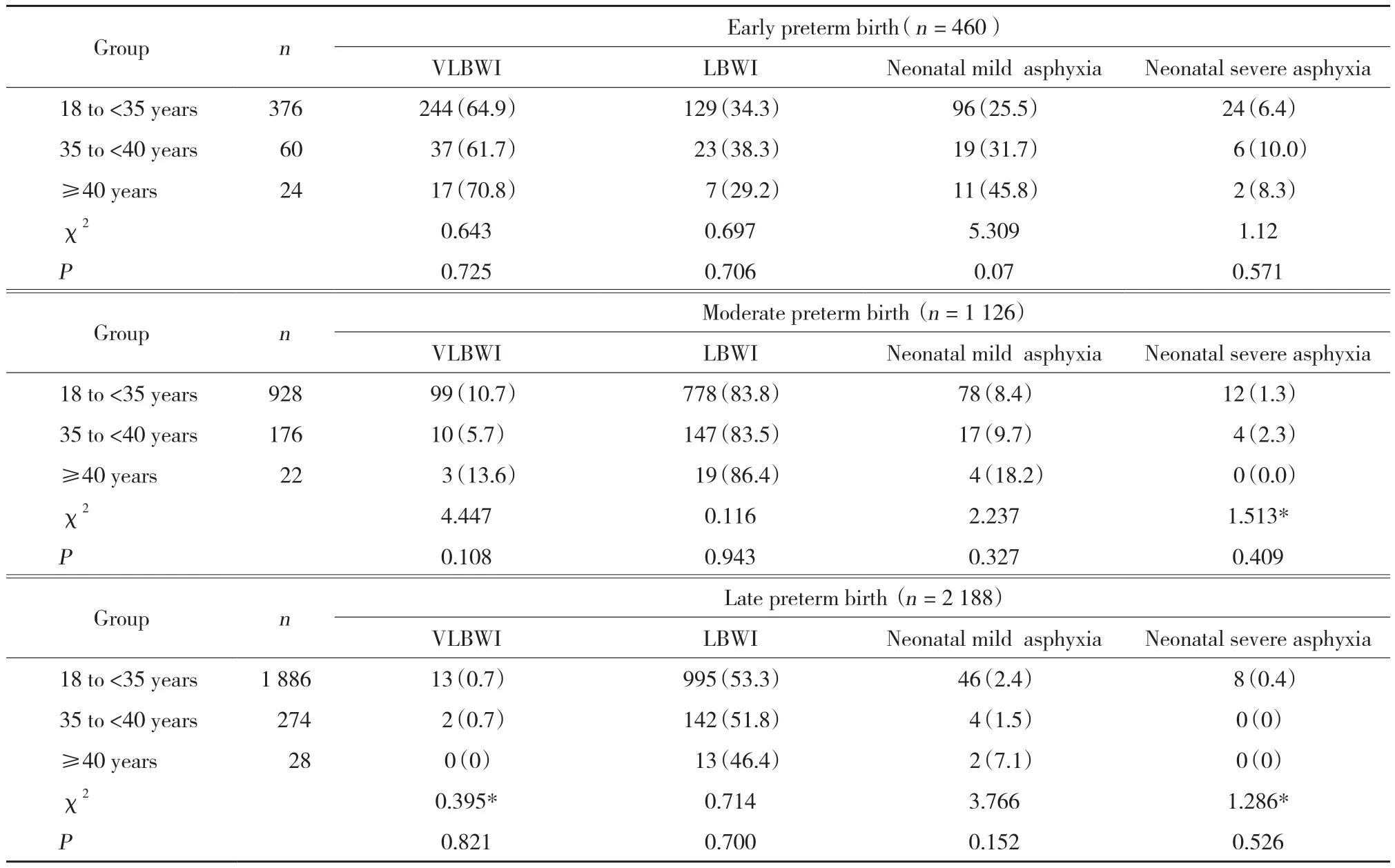
表5 早期、中期、晚期早产与围产儿结局 [n (%)]Tab.5 The relation between early,moderate,and late preterm births and perinatal outcomes [n (%)]
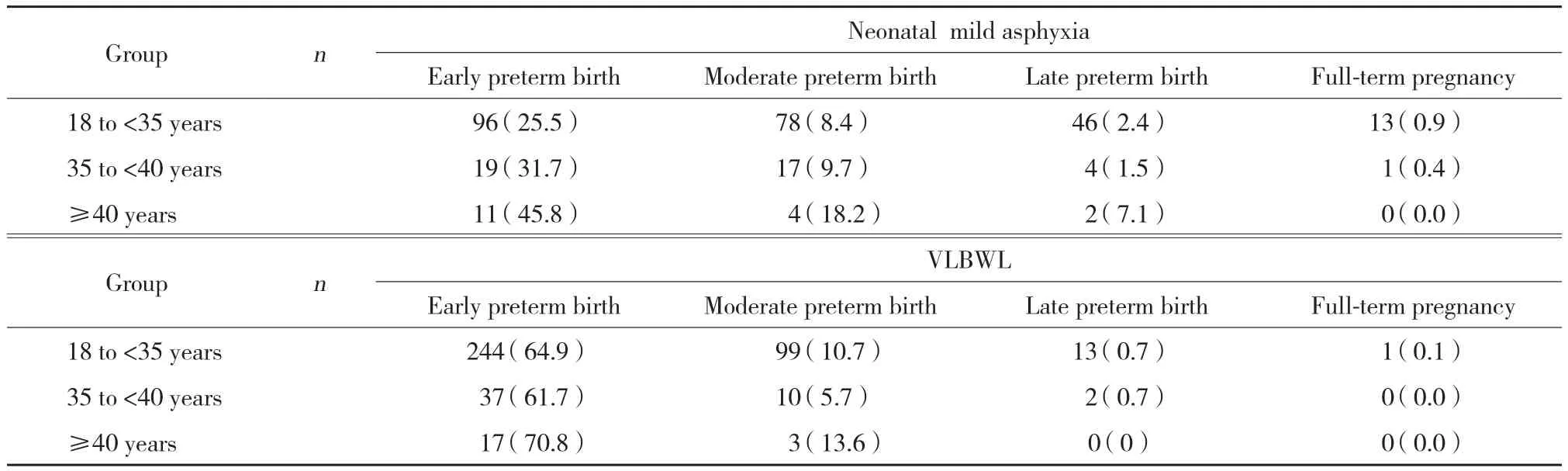
表6 新生儿轻度窒息、极低出生体质量儿与产妇年龄、终止妊娠孕周关系 [n (%)]Tab.6 The relationship between neonatal mild asphyxia, VLBWL and maternal age and termination of gestation [n (%)]
3 讨论
本研究主要立足于双胎研究,且为了探讨双胎妊娠产妇不同年龄间围产期并发症及妊娠结局间的差异,将产妇按年龄分为18~<35周岁、35~<40周岁及≥40周岁分组。
3.1 双胎妊娠产妇年龄与辅助生殖技术
本研究结果显示≥40周岁组行辅助生殖受孕比例明显高于18~<35周岁组及35~<40周岁组,差异有统计学意义(P < 0.01)。有文献[2]指出:随着辅助生殖技术的不断成熟及应用,对于高龄(尤其是≥40周岁)产妇,为提高其妊娠率,往往会选择双胚胎或多胚胎移植,从而导致双胎或多胎率增加,也使≥40周岁双胎妊娠率增加。而SERENA等[3]研究指出,对≥40周岁产妇行辅助生殖受孕双胎妊娠其妊娠期高血压疾病及妊娠期糖尿病发生率明显高于<40周岁组。因此,在今后的研究中将进一步扩大样本量,深入研究辅助生殖技术对≥40周岁双胎妊娠产妇在围产期结局上的影响。
3.2 双胎妊娠产妇年龄与绒毛膜性
双胎妊娠因其特殊的绒毛膜性不同,可分为单绒双胎和双绒双胎。本研究中发现≥40周岁产妇孕期行绒毛膜性鉴定的比例低于18~<35周岁组及35~<40周岁组,各组内已知绒毛膜性中双绒双胎所占比例高于单绒双胎。TERESINHA等[4]研究指出,单绒双胎与双绒双胎相比,产妇的分娩孕周更小且新生儿出生体质量更低。而SARKA 等[5]研究指出,在双绒双胎中,高龄产妇双胎妊娠不增加极低出生体质量儿的发生率。可见,绒毛膜性对于双胎妊娠研究极为重要。
3.3 双胎妊娠产妇年龄与围产期并发症
妊娠期高血压疾病、妊娠期糖尿病均是影响母婴健康的严重围产期并发症。国外有文献[6]报道辅助生殖技术的应用同样明显增加妊娠期糖尿病的发病率,且产妇年龄及多胎妊娠等均与妊娠期糖尿病发生相关。NIEVES等[7]研究指出高龄产妇妊娠期糖尿病发生率更高,且妊娠期糖尿病更容易使双胎妊娠发生早产。而本研究同样得出,≥40周岁组与35~<40周岁组产妇双胎妊娠妊娠期高血压发生率升高。但无统计学意义(P > 0.05),不除外为未将妊娠期高血压分类及样本数量少所致。
本研究中≥40周岁双胎妊娠产妇中无前置胎盘及妊娠期肝内胆汁淤积发病者,不除外为病例数量少、化验及检查缺陷所至,因此需扩大样本量后进一步研究≥40周岁双胎妊娠产妇前置胎盘及妊娠期肝内胆汁淤积发病情况。
此外,≥40周岁组产后出血发生率明显增高,有文献[8]报道同样指出产妇>40周岁及双胎或多胎妊娠发生产后出血概率均明显升高。由于产后出血是威胁产妇生命健康的严重妊娠并发症之一,因此,针对≥40周岁双胎妊娠产妇更需加强产时及产后监护,减少产后出血的发生。
3.4 双胎妊娠产妇年龄与妊娠结局
3组早产发生率均高,但≥40周岁组在早期早产、早产活产儿中极低出生体质量儿及新生儿轻度窒息发生率明显增高,差异有统计学意义(P <0.05)。有研究[9]指出,新生儿窒息的发生率随妊娠周数增加逐渐降低,妊娠35周后胎儿窒息率显著降低,新生儿早期预后良好。本研究按早产不同时期分组研究同样得出,随着妊娠孕周增加,3组新生儿轻度窒息率均降低,但≥40周岁组在各期早产中新生儿轻度窒息率均高于18~<35周岁组及35~<40周岁组,妊娠37周后分娩胎儿窒息率降至最低。此外,随着终止孕周增加,低出生体质量儿发生率明显降低。尤其是中期早产后低出生体质量儿发生率显著降低。≥40周岁组在早期早产、中期早产及晚期早产中低出生体质量儿发生率均高于18~<35周岁组及35~<40周岁组。
≥40周岁组流产及双胎胎死宫内发生率明显高于18~<35周岁组及35~<40周岁组。有文献[10]报道,高龄产妇发生自然流产及早产概率高。结合国内外相关研究考虑,造成≥40周岁组流产及双胎胎死宫内发生率高的原因很可能是由于母体年龄大及妊娠期并发症多所致。因此,对于≥40周岁双胎妊娠产妇,需加强宣传行绒毛膜性鉴定的重要性,尽可能于孕早期行绒毛膜性鉴定。其次,加强围产期血压及血糖监测,以及加强分娩期及产后监测,及早发现产后出血并及时处理。此外,对于≥40周岁双胎妊娠产妇需提早进行密切产检,重视孕期管理,尽可能延长妊娠孕周,提高围产儿预后。
综上所述,≥40周岁双胎妊娠产妇围产期并发症多且新生儿预后差。因此,在今后的研究中,需进一步扩大≥40周岁双胎妊娠产妇样本量,在辅助生殖及绒毛膜性基础上进一步研究≥40周岁双胎妊娠产妇围产期并发症及妊娠结局,以便对临床诊疗提供指导和帮助。
[1] SARAH S,JEFFREY B. Labor outcome at extremely advanced ma-ternal age [J]. Am J Obst Gynecol,2016,214(3):1-7. DOI:10.1016/j.ajog.2015.09.103.
[2] 李秋月. 辅助生殖技术母儿预后的研究进展[J]. 儿科药学杂志,2016,22(1):58-61. DOI:10.13407/j.cnki.jpp.1672-108X. 2016.01. 022.
[3] SERENA P,CHIARA F,SILVIA V,et al. Twin pregnancies after assisted reproductive technologies:the role of maternal age on pregnancy outcome [J]. Eur J Obst Gynecol Reproductive Biol,2016,206:198-203. DOI:10.1016/j.ejogrb.2016.09.019.
[4] TERESINHA S,ALEXANDRA Q,ANA T,et al. Outcome of monochorionic twins conceived by assisted reproduction [J]. Fertil Steril,2015,104(3):629-632. DOI:10.1016/j.fertnstert.2015.06.002.
[5] SARKA L,JOSEPH KS,RUTH B,et al. Effect of advanced maternal age on perinatal outcomes in twins:the impact of chorionicity [J].Ann Epidemiol,2013,23(7):428-434. DOI:10.1016/j.annepidem.2013.05.005.
[6] WANG YA,NIKRAVAN R,SMITH HC,et al. Higher prevalence of gestational diabetes mellitus following assisted reproduction technology treatment [J]. Hum Reprod,2013,28(9):2554-2561.DOI:10.1093/humrep/det270.
[7] NIEVES L,GONZ LEZ G,MAR A G,et al. Obstetric and perinatal outcome in women with twin pregnancy and gestational diabetes [J]. Obs Perinatal Outcome,2012,25(7):1084-1089. DOI:10.3109/14767058.2011.622009.
[8] 颜建英,黄科华,刘青闽,等.产后出血危险因素及高危评分系统临床价值研究[J]. 中国实用妇科与产科杂志,2014,30(10):791-797. DOI:10.7504/fk2014090117.
[9] 栗娜,郑东明,刘彩霞,等. 双胎妊娠分娩时机与新生儿窒息关系研究[J]. 中国实用妇科与产科杂志,2016,32(3):276-279. DOI:10.7504/fk2016020118.
[10] LEONARDA C,ANTONIO SIMONE L,BENITO C,et al. Would it be too late? A retrospective case-control analysis to evaluate maternal-fetal outcomes in advanced maternal age [J]. Arch Gynecol Obstet,2014,290(6):1109-1114. DOI:10.1007/s00404-014-3367-5.
Clinical Outcome Analysis of Twin Pregnancies in Women Over the Age of 40 Years
LI Yangyang,NA Quan,LIU Caixia,YIN Shaowei
(Department of Gynecology and Obstetrics,Shengjing Hospital,China Medical University,Shenyang 110004,China)
ObjectiveTo examine perinatal complications and outcomes of twin pregnancies in women aged over 40 years.MethodsA retrospective study was performed on the clinical data of 3 127 twin pregnancies,managed in 12 national hospitals from January 2013-December 2013,to analyze differences in perinatal complications and outcomes between women aged over 40 years,and those aged 35 to <40 years and 18 to <35 years.ResultsFor twin pregnancies,the incidence of postpartum hemorrhage,abortion,early preterm birth,termination of gestation,very low birth weight infants,mild neonatal asphyxia,and preterm births in women aged over 0 years was significantly higher than in women aged 35 to <40 years and 18 to <35 years( P < 0.05). Among women aged over 40 years and those aged 35 to <40 years,the incidence of gestational hypertension was not significantly higher than in women aged 18 to <35 years for twin pregnancies( P > 0.05).ConclusionWomen aged over 40 years with twin pregnancies were more likely to develop maternal complications and poor perinatal outcomes. Therefore,twin pregnancies in women aged over 40 years should receive comprehensive perinatal management to extend the gestation and improve the perinatal prognosis.
twin pregnancy; advanced maternal age women; assisted reproductive technology; postpartum hemorrhage; neonatal asphyxia
R714.7
A
0258-4646(2017)12-1076-06
http://kns.cnki.net/kcms/detail/21.1227.R.20171130.1805.010.html
10.12007/j.issn.0258-4646.2017.12.005
国家卫生计生委公益性行业科研专项(201402006);辽宁省产科疾病转化医学研究中心及协同研究网络建设(2014225007)
李洋洋(1991-),女,硕士研究生.
刘彩霞,E -mail:liucx1716@163.com
2017-02-26
网络出版时间:2017-11-30 18:05
(编辑 武玉欣)
