2011-2016年我院1775株血流感染病原菌构成及其耐药性分析
2017-11-01方平安陈科帆易斌曾瑜李佳萌熊域皎袁术生乐山市人民医院感染科四川乐山614000
方平安,陈科帆,易斌,曾瑜,李佳萌,熊域皎,袁术生(乐山市人民医院感染科,四川乐山614000)
2011-2016年我院1775株血流感染病原菌构成及其耐药性分析
方平安*,陈科帆,易斌,曾瑜,李佳萌,熊域皎,袁术生#(乐山市人民医院感染科,四川乐山614000)
目的:为临床合理使用抗菌药物提供参考。方法:收集我院2011年1月-2016年12月住院患者的血培养阳性标本,回顾性分析我院血液感染(BSI)病原菌分布及耐药情况。结果:2011-2016年,我院住院患者共送检血培养标本26 034份,其中阳性标本1 775份,总阳性率为6.82%;主要来源于肿瘤、血液科(10.65%),神经外科(8.28%)和儿科(8.00%)。共检出病原菌1 775株,包括以大肠埃希菌、肺炎克雷伯菌为主的革兰氏阴性菌967株(54.48%),以凝固酶阴性葡萄球菌、金黄色葡萄球菌为主的革兰氏阳性菌649株(36.56%)和以白色念珠菌为主的真菌159株(8.96%)。大肠埃希菌和肺炎克雷伯菌对常用抗菌药物均存在不同程度的耐药性,但对哌拉西林钠他唑巴坦钠、亚胺培南、美罗培南较敏感;鲍曼不动杆菌对含酶抑制剂类、头孢菌素类、氨基糖苷类、喹诺酮类药物的耐药率均较高;铜绿假单胞菌对第三代头孢菌素类、氨基糖苷类、喹诺酮类药物较敏感。金黄色葡萄球菌对青霉素类、头孢菌素类、氨基糖苷类药物的耐药率较高;凝固酶阴性葡萄球菌对大部分常用抗菌药物的耐药率均超过40%;但两者对利奈唑胺、万古霉素敏感,耐药率均为0。共检出产超广谱β-内酰胺酶(ESBLs)大肠埃希菌205株(42.01%)、产ESBLs肺炎克雷伯菌64株(30.33%)、耐甲氧西林金黄色葡萄球菌31株(17.61%);未检出耐万古霉素肠球菌和耐万古霉素金黄色葡萄球菌。结论:我院BSI病原菌主要分布在肿瘤、血液科等科室,以肠杆菌科细菌、葡萄球菌为主,真菌也占一定比例,其耐药及产酶情况不容乐观。对主要病原菌较敏感的抗菌药物包括碳青霉烯类、利奈唑胺和万古霉素等。
血流感染;血培养;病原菌;分布;耐药性
血流感染(Bloodstream infection,BSI)是指各种病原体侵入血液循环,生长繁殖并产生毒素所导致的严重全身感染性疾病,重者可致感染性休克、弥散性血管内凝血及多器官功能衰竭,具有发病急、病情重、病死率高等特点[1]。BSI的病原菌复杂、多变、耐药率极高,且以多重耐药较为常见[2]。近年来,由于各种广谱抗菌药物、肾上腺皮质激素及抗肿瘤药物的大量使用,导致患者机体的防御功能明显下降;再加之各种创伤性诊疗技术的广泛应用,使得病原菌(包括条件致病菌、真菌、厌氧菌等)感染的机会增加[3]。血培养是BSI诊断和病情监测的重要手段,对临床诊断及目标抗菌治疗至关重要[4]。随着检验设备及相关技术的日趋成熟,许多医院逐渐运用全自动血液培养仪进行血液标本的检测,使得血培养的阳性率得到了进一步的提升,现已成为BSI诊断的“金标准”[5]。相关研究指出,及时进行血培养以明确病原菌并进行药敏试验,可为临床合理选择抗菌药物提供可靠依据,并可减少抗菌药物的不合理使用,大大改善患者的预后,降低病死率,减少医疗费用[6]。因此,笔者对我院2011-2016年血培养标本的病原学资料进行回顾性分析,旨在为临床合理使用抗菌药物提供参考。
1 资料与方法
1.1 菌株来源
菌株来自于我院2011年1月-2016年12月住院患者送检的所有血培养阳性标本,排除同一患者检出的重复菌株。
1.2 材料
MicroScan WalkAway 40型全自动细菌鉴定/药敏分析仪及配套鉴定卡(德国西门子公司);BacT/ALERT®3D型自动化血培养仪及配套培养瓶(法国生物梅里埃公司);M-H培养基、水解酪蛋白琼脂平板和抗菌药物药敏纸片均购自英国OXOID公司。质控菌株大肠埃希菌(ATCC 25922)、金黄色葡萄球菌(ATCC 29213)、铜绿假单胞菌(ATCC 27853)、粪肠球菌(ATCC 29212)均由国家卫生计生委临床检验中心提供。
1.3 病原菌的分离、鉴定和体外药敏试验
将血培养瓶置于自动化血培养仪中进行连续振荡培养,将仪器自动报警提示阳性者转种至相应培养基中,采用全自动细菌鉴定/药敏分析仪进行菌种鉴定和药敏试验。具体操作及结果判定参照美国临床和实验室标准协会(Clinical and Laboratory Standards Institute,CLSI)的标准[7]。
1.4 产酶及耐药菌株的确证
1.4.1 产酶菌株 产超广谱β-内酰胺酶(Extended spectrum beta-lactamases,ESBLs)菌株的表型确证采用双纸片协同试验:将待检菌株均匀涂布于M-H培养基中,将头孢噻肟和头孢噻肟/克拉维酸、头孢他啶和头孢他啶/克拉维酸药敏纸片贴于培养基上,于35下培养16 h后,测定抑菌环直径。若两者的抑菌环直径相差≥5 mm,即确认该菌株为产ESBLs[8]。
1.5 数据处理
采用WHONET 5.6软件处理药敏试验结果。
2 结果
2.1 血培养标本的送检情况
2011-2016年,我院住院患者共送检血培养标本26 034份,其中阳性标本1 775份,总阳性率为6.82%,详见表1。
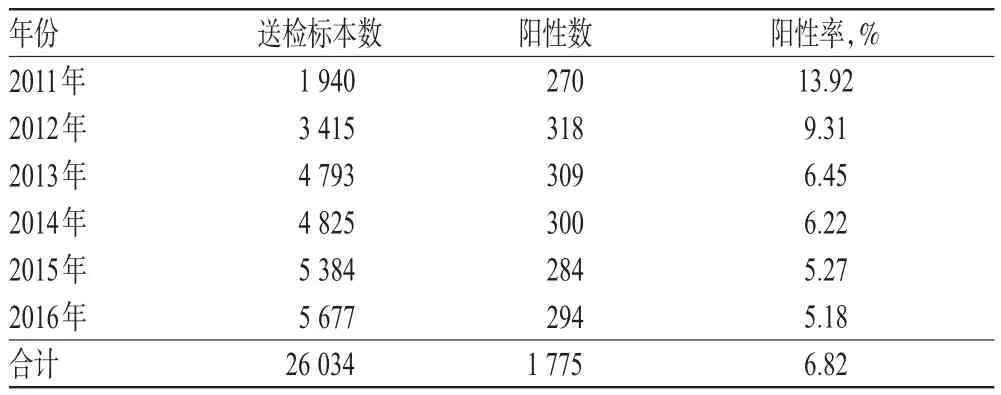
表1 2011-2016年我院血培养标本送检情况Tab 1Detection of blood culture specimens in our hospital during 2011-2016
2.2 阳性标本的科室分布
1 775 份阳性标本主要来源于肿瘤、血液科(10.65%),神经外科(8.28%)和儿科(8.00%),详见表2。

表2 血培养阳性标本的科室分布(前10位)Tab 2Distribution of positive blood culture specimens in clinical departments(top 10)
2.3 主要病原菌分布
1 775 份阳性标本共检出病原菌1 775株。其中,革兰氏阴性菌967株,占54.48%,主要包括大肠埃希菌488株(27.49%)、肺炎克雷伯菌211株(11.89%)、鲍曼不动杆菌75株(4.23%)、铜绿假单胞菌69株(3.89%)、阴沟肠杆菌55株(3.10%)、嗜麦芽窄食单胞菌16株(0.90%);革兰氏阳性菌649株,占36.56%,主要包括凝固酶阴性葡萄球菌335株(18.87%)、金黄色葡萄球菌176株(9.92%)、链球菌属细菌65株(3.66%)、肠球菌属细菌44株(2.48%);真菌159株,占8.96%,主要包括白色念珠菌63株(3.55%)、热带念珠菌39株(2.20%)、光滑念珠菌33株(1.86%),详见表3。
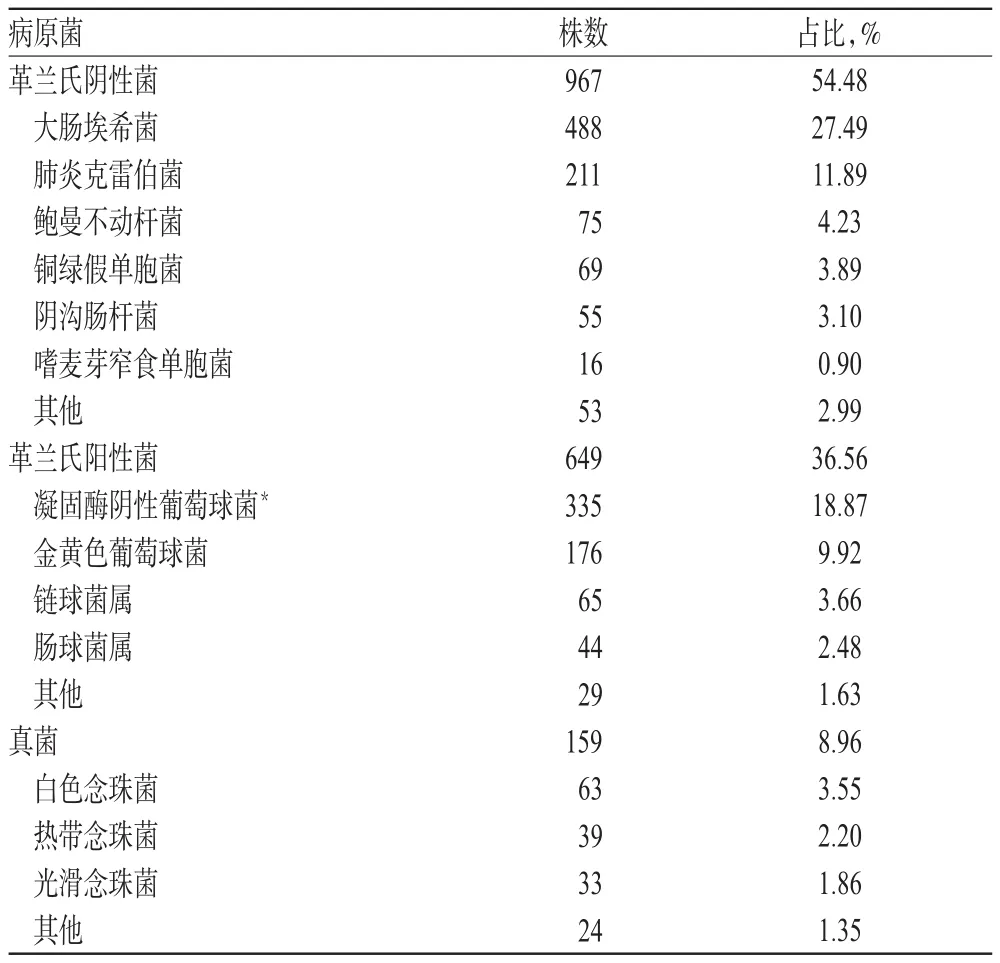
表3 病原菌种类及分布Tab 3Types and distribution of pathogens
2.4 药敏试验结果
2.4.1 主要革兰氏阴性菌的耐药情况 大肠埃希菌与肺炎克雷伯菌对头孢菌素类、氨基糖苷类和喹诺酮类等常用抗菌药物均存在不同程度的耐药性,但对含酶抑制剂类(哌拉西林钠他唑巴坦钠)和碳青霉烯类(亚胺培南、美罗培南)药物较敏感;鲍曼不动杆菌对含酶抑制剂类、头孢菌素类、氨基糖苷类、喹诺酮类药物的耐药率均较高;铜绿假单胞菌对第三代头孢菌素类(头孢他啶)、氨基糖苷类、喹诺酮类(环丙沙星)较敏感(耐药率<35%);鲍曼不动杆菌和铜绿假单胞菌对碳青霉烯类药物均存在不同程度的耐药性,耐药率分别为25.33%和14.49%,详见表4。
2.4.2 主要革兰氏阳性菌的耐药情况 金黄色葡萄球菌对喹诺酮类、含酶抑制剂类、磺胺类药物较为敏感,对青霉素类、头孢菌素类、氨基糖苷类药物的耐药率较高;凝固酶阴性葡萄球菌对青霉素类、头孢菌素类、氨基糖苷类、大环内酯类、喹诺酮类、四环素类等大部分常用抗菌药物的耐药率均超过40%;但两者均对利奈唑胺、万古霉素敏感,耐药率均为0,详见表5。
2.5 产酶及耐药菌株的检出情况

表4 主要革兰氏阴性菌对常用抗菌药物的耐药率(%%)Tab 4Resistant rate of main Gram-negative bacteria to commonly used antibiotics(%%)
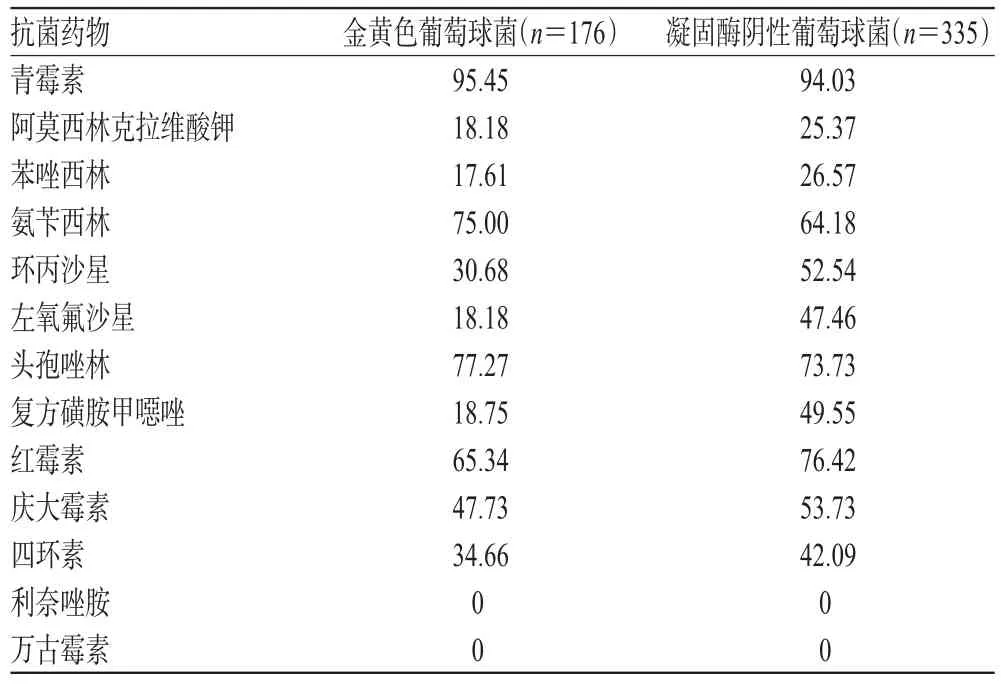
表5 主要革兰氏阳性菌对常用抗菌药物的耐药率(%%)Tab 5Resistance rate of main Gram-positive bacteria to commonly used antibiotics(%%)
共检出产ESBLs大肠埃希菌205株[产酶率为42.01%(205/488)]、产ESBLs肺炎克雷伯菌64株[产酶率为30.33%(64/211)]、MRSA 31株[产酶率为17.61%(31/176)],未检出VRE和VRSA。
3 讨论
我院为当地唯一的大型“三甲”综合医院,且为全国细菌耐药监测网(China Antimicrobial Resistance Surveillance System,CARSS)的上报医院。本研究汇总了我院2011-2016年BSI的病原学数据,对血培养标本的病原菌分布及耐药情况进行了回顾性分析,以期为我院及周边区县医院抗菌药物的合理使用提供参考。
本研究发现,2011-2016年我院住院患者共送检血培养标本26 034份,阳性标本共1 775份,总阳性率为6.82%,低于范艳萍等[9]的报道结果,高于张能华等[10]的报道结果。其中,2011-2016年各年度的阳性率分别为13.92%、9.31%、6.42%、6.22%、5.27%、5.18%,呈逐年下降的趋势。分析原因可能为:(1)医师并未正确选择采集标本的时机(如采集标本前患者已经使用抗菌药物,未在患者发热、畏寒或寒战时采集标本等)、只采集1瓶标本而导致病原菌检出率下降等[11];(2)BSI越来越受到临床重视,医师将更多的病例纳入到血培养检查中,使得血培养标本的送检率升高,而阳性率下降[12];(3)近几年,标本采集时的消毒方法有所改进,使得污染菌的检出量减少,从而降低了送检标本的阳性率[13]。
我院血培养阳性标本主要来源于肿瘤、血液科,神经外科和儿科,提示恶性肿瘤、血液病、严重颅脑损伤等危重患者和儿童患者更易发生BSI。该类患者因自身营养状况欠佳、免疫防御功能差,且重症患者多数需留置导管,使得病原微生物更易侵入机体[14]。因此,临床需对此类患者加强管理,积极治疗原发疾病,警惕BSI的发生,避免病情加重甚至危及患者生命。
本研究从血培养阳性标本中共分离出病原菌1 775株,包括革兰氏阴性菌967株(占54.48%,以大肠埃希菌和肺炎克雷伯菌为主)、革兰氏阳性细菌649株(占36.56%,以凝固酶阴性葡萄球菌和金黄色葡萄球菌为主)和真菌159株(占8.96%,以白色念珠菌为主)。这提示BSI的病原菌以革兰氏阴性菌为主,分离率较高的病原菌依次为大肠埃希菌、凝固酶阴性葡萄球菌、肺炎克雷伯菌、金黄色葡萄球菌等,与文献[15]结果基本一致。
凝固酶阴性葡萄球菌(如表皮葡萄球菌等)曾被认为不具有致病性。但近年来临床和实验室检测结果均证实,该菌群多为条件致病菌,并上升为医院获得性BSI的重要致病菌之一[16]。该菌存在于正常皮肤中,在采血过程中容易被污染,出现假阳性,导致医师对病情的误判[13];更有报道指出,该菌在血培养中约有40%为污染菌[17]。鉴于此,笔者建议:(1)血培养标本的采集过程中,应高度重视消毒环节(包括皮肤和培养瓶);(2)大力推广2套4瓶或怀疑合并感染性心内膜炎时3套6瓶培养,并于双侧不同部位(如双臂)采集标本,多套培养瓶送检是必要环节,可降低因污染菌所致的假阳性,并提高阳性率[11,18];(3)检验科临床微生物室在发现疑似凝固酶阴性葡萄球菌阳性标本时,应及时报告给临床相关科室,医师应结合血培养报警时间、患者临床表现以及其他感染性指标(如血常规、C反应蛋白、降钙素原等),正确解读报告结果,必要时可再次于双侧不同部位采集标本送检,以正确评估患者的感染情况。
本研究结果显示,大肠埃希菌和肺炎克雷伯菌除对亚胺培南、美罗培南、哌拉西林钠他唑巴坦钠敏感外,对第二、三代头孢菌素类(头孢噻肟、头孢他啶),喹诺酮类(环丙沙星、左氧氟沙星)药物均存在不同程度的耐药,与郭玲等[19]的研究基本一致,因此临床在治疗大肠埃希菌和肺炎克雷伯菌引起的BSI时,建议可经验性优先选择碳青霉烯类、含酶抑制剂类等抗菌药物。本研究发现,大肠埃希菌和肺炎克雷伯菌产ESBLs菌株的检出率分别为42.01%和30.33%,与报道[16]结果接近。质粒介导的ESBLs是肠杆菌科细菌特别是大肠埃希菌和肺炎克雷伯菌最常见的耐药机制[20]。临床上对于已经确诊为产ESBLs菌株所致的感染,即使体外药敏试验对某些β-内酰胺类抗菌药物敏感,也应尽量避免使用;可酌情选用碳青酶烯类药物,但应规范使用,以避免产生新的耐药菌株[21]。鲍曼不动杆菌、铜绿假单胞菌为医院感染的常见病原菌,本研究结果显示其对常用抗菌药物的耐药情况不容乐观,尤其对碳青霉烯类药物的耐药率分别达到25.33%与14.49%,需引起临床的高度重视。
我院主要革兰氏阳性菌的药敏试验结果显示,金黄色葡萄球菌与凝固酶阴性葡萄球菌对青霉素的耐药率均超过90%,对氨苄西林、头孢唑林、红霉素等的耐药率均较高;对利奈唑胺、万古霉素敏感,可考虑作为治疗药物。MRSA的分离率为17.61%,较文献[22]结果低,糖肽类药物仍然是临床治疗MRSA感染的首选药物[23]。肠球菌感染常发生于伴有严重基础疾病的老年人和需长期住院接受抗感染治疗的免疫功能低下患者,近年来获得性耐药不断增多,主要表现为高水平耐青霉素、氨基糖苷类和喹诺酮类,甚至耐万古霉素[24]。我院虽未检出耐万古霉素菌株,但临床仍应予以高度重视。
本研究检出159株真菌,占8.96%,可能与患者接受化疗、使用激素及侵袭性操作等,破坏了机体的免疫屏障,导致其免疫功能减退有关[25]。此外,第三代头孢菌素、碳青酶烯类等广谱抗菌药物的长期应用,使得一些敏感菌株被杀灭或抑制,真菌得以生长繁殖,最终导致菌群失调继发二重感染[26]。因此,临床上应严格掌握抗菌药物使用的适应证,并尽量避免不必要的预防性用药。
综上所述,我院BSI病原菌主要分布在肿瘤、血液科,神经外科和儿科等科室,以肠杆菌科细菌、葡萄球菌为主,真菌也占有一定比例,且耐药及产酶情况不容乐观。对主要病原菌较为敏感的抗菌药物包括碳青霉烯类、利奈唑胺和万古霉素等。BSI患者病情进展快,病原菌复杂多变且耐药率高,故早期诊断与治疗尤为重要。血培养及药敏试验因其准确性较高,一直是指导临床合理用药的重要依据。及时准确的病原菌鉴定和药敏试验,既是临床微生物学研究的重要课题,也是监测医院感染流行、指导合理用药、控制病原菌耐药性的重要手段。临床应对常见病原菌的耐药性进行目标性监测,并根据监测结果采取相应措施,提高治愈率,降低病死率。但由于我院实际情况,并未对某些抗菌药物及真菌的耐药情况进行检测和分析,故有待后续研究进一步完善。
[1]夏涵,刘智勇,任章银,等.24 141份血培养病原菌分布及耐药性分析[J].中华医院感染学杂志,2012,22(20):4607-4610.
[2]El Helou G,Viola GM,Hachem R,et al.Rapidly growing mycobacterial bloodstream infections[J].Lancet InfectDis,2013,13(2):166-174.
[3]Laupland KB,Church DL.Population-based epidemiology and microbiology of community-onset bloodstream infections[J].Clin Microbiol Rev,2014,27(4):647-664.
[4]廖忠,叶杰,陈振南.全自动血液培养仪阳性病原菌种类及报警时间分析[J].中国医学创新杂志,2013,10(4):6-8.
[5]Stefani S.Diagnostic techniques in bloodstream infections:where are we going[J].Int J Antimicrob Agents,2009,34(Suppl 4):S9-S12.
[6]Karchmer AW.Bloodstream infections:the problem and the challenge[J].Int J Antimicrob Agents,2009,34(Suppl 4):S2-S4.
[7]Clinical and Laboratory Standards Institute.Performance standards for antimicrobial susceptibility testing[S].2009-01-30.
[8]王莉洁,梁志欣,喻航,等.大肠埃希菌与肺炎克雷伯菌血流感染的临床特征及耐药性比较[J].解放军医学院学报,2017,38(4):306-308.
[9]范艳萍,李秀文,张毅华,等.6 984份血培养中病原菌分布及耐药性[J].中华医院感染学杂志,2010,20(11):1599-1601.
[10]张能华,周铁丽.232例血培养病原菌分布特点及耐药性分析[J].中国微生态学杂志,2015,27(9):1052-1054、1061.
[11]王玉蓉,李洋,王钰,等.血培养双侧双瓶临床应用的回顾性分析[J].南京医科大学学报(自然科学版),2014,34(10):1389-1391.
[12]武坚锐,徐辉,孟晋华,等.2009-2013年儿童医院血培养病原菌构成及耐药性变迁[J].中国感染控制杂志,2014,13(8):486-489.
[13]李艳,杨崇勤.改进皮肤与瓶盖消毒方法对血培养凝固酶阴性葡萄球菌检出率的影响[J].中国感染控制杂志,2016,15(5):324-326.
[14]吴镝,崔霞,马文杰,等.重症监护病房中心静脉导管相关血流感染控制与干预的多中心研究[J].中华医院感染学杂志,2017,27(13):2889-2892.
[15]陆国健.血培养分离344株病原菌的耐药性分析[J].中华医院感染学杂志,2013,23(6):1439-1441.
[16]王世瑜,刘晔华,张坚磊,等.血培养常见病原菌分布及耐药性分析[J].中华医院感染学杂志,2014,24(1):39-41.
[17]陶运娟,周跃,刘连庚,等.血流感染病原菌的临床分布及耐药性分析[J].检验医学与临床,2015,12(9):1288-1230.
[18]王丽萍,王茸,孙长俭,等.单侧与双侧采血后血培养阳性率比较及病原菌分析[J].中华医院感染学杂志,2013,23(3):710-711.
[19]郭玲,陈刚,叶丽艳,等.血流感染大肠埃希菌的耐药及系统发生分型研究[J].中华医院感染学杂志,2014,24(23):5728-5730.
[20]胡付品,朱德姝,汪复,等.2013年中国CHINET细菌耐药监测[J].中国感染与化疗杂志,2014,14(5):365-378.
[21]邹颖,徐晓刚,郭庆兰,等.革兰阴性杆菌血流感染的病原菌分布、耐药性及碳青霉烯酶基因的检测与分析[J].中国感染与化疗杂志,2016,16(2):214-220.
[22]杜希林,李亮,罗浩,等.9 720例血培养的病原菌分布及耐药性分析[J].江苏医药,2015,41(5):593-595.
[23]柯邵鹏,刘江福,苏智军,等.利奈唑胺与万古霉素治疗耐甲氧西林金黄色葡萄球菌感染疗效及安全性荟萃分析[J].中华医院感染学杂志,2015,25(6):1281-1284.
[24]Tedim AP,Ruíz-Garbajosa P,Rodríguez MC,et al.Longterm clonal dynamics of Enterococcus faecium strains causing bloodstream infections(1995-2015)in Spain[J].J Antimicrob Chemother,2017,72(1):48-55.
[25]应芙蓉,陈约慧,石亮,等.血浆(1,3)-β-D-葡聚糖及血清降钙素原等炎性指标在真菌性血流感染中的作用[J].中国卫生检验杂志,2017,27(4):563-566.
[26]答嵘,石红,刘万静,等.念珠菌血流感染特点分析[J].检验医学与临床,2017,14(4):458-460.
Distribution of 1 775 Strains of Bloodstream Infection Pathogens and Analysis of Drug Resistance in Our Hospital during 2011-2016
FANG Ping’an,CHEN Kefan,YI Bin,ZENG Yu,LI Jiameng,XIONG Yujiao,YUAN Shusheng(Dept.of Infectious Diseases,Leshan Municipal People’s Hospital,Sichuan Leshan 614000,China)
OBJECTIVE:To provide reference for rational use of antibiotics in the clinic.METHODS:Blood culture positive specimens were collected from our hospital during Jan.2011-Dec.2016.Distribution of bloodstream infection(BSI)pathogens and drug resistance were analyzed in our hospital retrospectively.RESULTS:During 2011-2016,26 034 blood culture specimens isolated from inpatients of our hospital were examined,including 1 775 positive specimens with positive rate of 6.82%.The specimens mainly came from tumor hematology department(10.65%),neurosurgery department(8.28%)and pediatric department(8.00%).A total of 1 775 strains of pathogens were detected,including 967 strains of Gram-negative bacteria(54.48%)mainly asEscherichia coli,Klebsiella pneumoniae,649 strains of Gram-positive bacteria(36.56%)mainly as Coagulase negativeStaphylococci,Staphylococcus aureusand 159 strains of fungus(8.96%)mainly asCandida albicans.E.coliandK.pneumoniaewere resistant to common antibiotics to different extents,but sensitive to piperacillin sodium and tazobactam sodium,imipenem,meropenem.Acinetobacter baumaniiwas highly resistant to enzyme inhibitors,cephalosporins,aminoglycosides,quinolones.Pseudomonas aeruginosawas sensitive to third-generation cephalosporins,aminoglycosides and quinolones.S.aureuswas highly resistant to penicillins,cephalosporins and aminoglycosides.Resistance rate of Coagulase negativeStaphylococcito most commonly used antibiotics was higher than 40%.Above two bacteria were sensitive to linezolid and vancomycin with resistance rate of 0.A total of 205 strains of ESBLs-producingE.coli(42.01%),64 strains of ESBLs-producingK.pneumoniae(30.33%)and 31 strains of Methicillin-resistantS.aureus(17.61%)were detected.No vancomycin-resistantEnterococcusor vancomycin-resistantS.aureuswas detected.CONCLUSIONS:BSI pathogens mainly distribute in tumor hematology department of our hospital.BSI pathogens mainly includeEnterobacteriaceaeandStaphylococcus,and also involve fungus.The situation of drug resistance and enzyme production are not optimistic.Antibiotics,which are sensitive to the major pathogens,include carbapenems,linezolid and vancomycin.
Bloodstream infection;Blood culture;Pathogens;Distribution;Drug resistance
R446.5
A
1001-0408(2017)29-4080-06
DOI10.6039/j.issn.1001-0408.2017.29.13
*副主任医师。研究方向:感染性疾病的诊治。电话:0833-2119341。E-mail:425681682@qq.com
#通信作者:主任医师。研究方向:感染性疾病的诊治。电话:0833-2119341。E-mail:yuanyikaixin@163.com
2016-12-07
2017-06-29)
(编辑:张元媛)
