二胎孕妇产后抑郁现状及相关因素分析
2017-10-17谷申森王凤清程建云
谷申森,钱 娅,陈 欢,付 荣,王凤清,程建云
(1.新疆医科大学第一附属医院产科VIP病房,新疆 乌鲁木齐 830054;2.新疆医科大学第一附属医院腔镜外科,新疆 乌鲁木齐 830054;3.新疆医科大学第一附属医院护理部,新疆 乌鲁木齐 830054)
二胎孕妇产后抑郁现状及相关因素分析
谷申森1,钱 娅1,陈 欢1,付 荣1,王凤清2,程建云3
(1.新疆医科大学第一附属医院产科VIP病房,新疆 乌鲁木齐 830054;2.新疆医科大学第一附属医院腔镜外科,新疆 乌鲁木齐 830054;3.新疆医科大学第一附属医院护理部,新疆 乌鲁木齐 830054)
目的了解二胎孕妇产后抑郁现状并探讨其相关影响因素。方法自2016年3月1日至2017年2月1日,采用随机数字表的方法,随机抽取5家乌鲁木齐市的三级医院,将所有符合纳入标准的住院分娩的二胎孕妇作为研究对象。采用问卷调查的方法,对分娩后2~7天的二胎孕妇发放一般情况调查表、爱丁堡产后抑郁量表、焦虑自评量表、抑郁自评量表和社会支持评定量表以测量二胎孕妇产后抑郁状况,并探讨相关影响因素。结果共发放861份问卷,有效问卷824份,问卷有效率为95.70%。参加调查的二胎孕妇产后抑郁患病率为34.71%,孕期增重、民族、职业、家庭月收入、婆媳关系、是否陪伴分娩、有无妊娠合并疾病、新生儿性别满意度、是否早接触早吸吮、产前焦虑状况、产前抑郁状况、主观支持、客观支持、支持利用度均是二胎孕妇产后抑郁的影响因素,差异均有统计学意义(χ2/t值分别为16.766、11.106、19.139、6.066、10.151、4.733、7.684、6.924、9.234、39.166、21.856、8.798、12.237、10.113,均P<0.05)。多因素Logistic回归分析结果显示,孕期增重(OR:1.803,95%CI:1.075~3.837)、无职业(OR:2.357,95%CI:1.384~4.253)、产前焦虑(OR:9.883,95%CI:6.154~8.231)和产前抑郁(OR:8.146,95%CI:5.332~7.164)这4个因素是二胎孕妇产后抑郁的危险因素;婆媳关系好(OR:0.893,95%CI:0.572~0.835)、对新生儿性别满意(OR:0.624,95%CI:0.321~0.546)、早接触早吸吮(OR:0.674,95%CI:0.441~0.683)、客观支持好(OR:0.412,95%CI:0.106~0.338)和对支持利用度好(OR:0.583,95%CI:0.239~0.482)这5个因素是二胎孕妇产后抑郁的保护因素。结论二胎孕妇产后抑郁的患病率较高,且影响因素是多方面的,政府和相关组织及家庭成员应当关注二胎孕妇产后抑郁情况并且给予充分的社会支持,以改善二胎孕妇产后抑郁的患病现状。
产后抑郁;二胎孕妇;现状;产后;相关因素
产后抑郁(postpartum depression,PPD)指产妇在产褥期出现的以情绪低落、焦虑、沮丧、思维迟缓,严重者出现自我伤害及伤害新生儿等临床表现为主的一系列抑郁症状的总称。有关产后抑郁患病率各国报道不一,国外多项研究显示产后抑郁患病率为8.0%~50.0%,国内最新的一项Meta分析显示,产妇产后抑郁患病率为14.7%[1]。一般认为,产后抑郁的预后较好,约有2/3的产妇在一年内可恢复,但是再次妊娠会增加产后抑郁的复发风险。自从我国全面实施二孩政策以来,二胎孕妇数量呈现逐年上升趋势,国内外有关二胎孕妇产后抑郁研究鲜有报道,因此本研究旨在了解二胎孕妇产后抑郁现状并探讨其相关的影响因素,为指导临床实践和今后产后抑郁的预防、干预提供参考。
1对象与方法
1.1研究对象
采用随机数字表的方法,随机抽取5家乌鲁木齐市三级医院,将2016年3月1日至2017年2月1日所有符合纳入标准的住院分娩二胎孕妇作为研究对象。纳入标准:孕育第2个孩子的孕产妇,足月妊娠且正常分娩,自愿参加本项研究。排除标准:双胎、多胎、胎儿畸形者;有精神病史或家族精神病史;阅读理解能力不足以致不能正常完成问卷填写者。
1.2方法
本研究为现况调查,采用问卷调查法了解二胎孕妇产后抑郁现状并进行相关因素分析。二胎产妇分娩后2~7天,由经过统一培训的科室护士发放调查问卷,所有护士统一指导语,并向研究对象介绍此次研究目的及问卷填写注意事项,对不能自行作答者由护士询问研究对象后协助填写问卷。所有问卷检查合格后当场收回,共发放861份问卷,收回842份,合格问卷824份,问卷有效率为95.70%。
1.3研究工具与评价标准
1.3.1研究工具
患者一般情况调查采用我院自行设计的量表,主要包括人口学特征和产科特征两部分。PPD调查采用爱丁堡产后抑郁量表(EPDS),二胎孕妇产前焦虑情况调查采用焦虑自评量表(SAS),二胎孕妇产前抑郁程度调查采用抑郁自评量表(SDS),二胎孕妇的社会支持情况调查采用社会支持评定量表(SSRS)。
1.3.2评价标准
EPDS总分≥13分表明产后抑郁筛检结果为阳性,得分越高抑郁程度越重。SAS评价焦虑程度:<50分,无焦虑;50~59分,轻度焦虑;60~69分,中度焦虑;≥70分,重度焦虑。SDS评价抑郁程度:<50分,无抑郁;50~59分,轻度抑郁;60~69分,中度抑郁;≥70分,重度抑郁。SSRS的3个维度之和即为社会支持总分,社会支持总分及各维度得分越高表明支持度越好。
1.4.统计学方法
问卷回收后,由双人录入Epidata 3.0软件,建立数据库。采用SPSS 17.0进行统计分析,主要采用率、构成比、均数对数据进行描述,采用t检验、χ2检验进行差异性检验,采用趋势χ2检验分析不同心理状态二胎孕妇产后抑郁的发生趋势。采用多因素Logistic回归分析二胎孕妇产后抑郁的影响因素,以P<0.05为差异有统计学意义。
2结果
2.1一般情况
本研究对象年龄为21~46岁,平均年龄(28.41±5.24)岁;孕期增重9.23~31.25kg,平均增重(16.17±2.03)kg;汉族546例(66.26%),少数民族278例(33.73%);公务员、老师、医护263例(31.92%),工人、职员303例(36.77%),无职业者258例(31.31%)。
2.2二胎孕妇产后抑郁的患病情况
EPDS得分在0~30分,得分≥13分的二胎孕妇共286例,占34.71%。将824名二胎孕妇分为两组:抑郁组(EPDS≥13分)和正常组(EPDS<13分),并进行比较,具体如下。
2.2.1不同人口学特征的二胎孕妇产后抑郁状况比较
调查显示,抑郁组和正常组孕期增重、民族、职业、家庭月收入和婆媳关系的比较差异有统计学意义(均P<0.05),年龄的比较差异无统计学意义(P>0.05),见表1。
表1不同人口学特征的二胎孕妇产后抑郁状况比较[n(%)]
Table 1 Comparison of PPD among pregnancy women with second child with different demographic characteristics[n(%)]

人口学特征人数(n)抑郁组(n=286)正常组(n=538)χ2P年龄(岁)0.5340.766 ≤243513(37.14)22(62.86) 25~35650204(31.38)446(68.62) >3513945(32.37)94(67.63)孕期增重(kg)16.7660.001 <1014131(21.99)110(78.01) 10~1553599(18.50)436(81.50) 16~2010734(31.78)73(68.22) >204116(39.02)25(60.98)民族11.1060.001 汉族546209(38.28)337(61.72) 少数民族27874(26.62)204(73.38)职业19.1390.000 公务员、老师、医护26361(23.19)202(76.81) 工人、职员303101(33.33)202(66.67) 无职业者258106(41.09)152(58.91)家庭月收入(元)6.0660.048 <200013752(37.96)85(62.04) 2000~5000356111(31.18)245(68.82) >500033188(26.59)243(73.41)婆媳关系10.1510.006 差7632(42.11)44(57.89) 一般523164(31.36)359(68.64) 较好22553(23.56)172(76.44)
2.2.2不同产科特征的二胎孕妇产后抑郁状况比较
是否陪伴分娩、有无妊娠合并疾病、新生儿性别满意度和是否早接触早吸吮这4个因素对二胎孕妇产后抑郁有一定的影响,两组间比较差异均有统计学意义(均P<0.05)。受孕方式和有无流产史2个因素对二胎孕妇产后抑郁均无影响(P>0.05),见表2。

表2 不同产科特征的二胎孕妇产后抑郁状况比较[n(%)]
2.2.3不同心理状态二胎孕妇产后抑郁状况比较
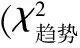
2.2.4不同社会支持状况二胎孕妇产后抑郁状况比较
对二胎孕妇产后抑郁组和正常组的主观支持、客观支持、支持利用度和社会支持总分进行分析,结果显示,抑郁组的各维度及总得分均低于正常组,差异有统计学意义(均P<0.05),见表4。

表3 不同心理状态二胎孕妇产后抑郁状况比较[n(%)]
2.2.5多因素Logistic回归分析
以二胎孕妇有无产后抑郁为因变量(0=正常;1=产后抑郁),以人口学特征、产科特征、心理状态及社会支持各维度为自变量进行多因素Logistic回归分析。结果显示,孕期增重、无职业、产前焦虑和产前抑郁4个因素是二胎孕妇产后抑郁的危险因素;婆媳关系好、对新生儿性别满意、早接触、早吸吮、客观支持好和对支持利用度好5个因素是二胎孕妇产后抑郁的保护因素(均P<0.05),见表5。

表4 不同社会支持状况二胎孕妇产后抑郁状况比较

表5 二胎孕妇产后抑郁的多因素Logistic回归分析
注:*以公务员、老师、医护为参照
3讨论
3.1二胎孕妇产后抑郁的患病状况严重
女性妊娠期巨大的身体改变、激素水平的变化容易导致女性产生心理问题,如焦虑、恐惧、情绪低落、情绪抑郁和烦躁易怒等。本研究显示,二胎孕妇产后抑郁的患病率为34.71%,高于一般产妇的14.7%。分析原因可能是,相对于初产妇,二胎孕妇年龄普遍较大,孕妇年龄越大身体素质越差,精力也相对不足,并且多数二胎孕妇不仅要照顾老人、两个孩子,还要承担一定的社会职务,这些因素在一定程度上加重了她们的身心负担。当这些因素超出二胎孕妇的承受范围不能及时排解时,容易导致其产后抑郁的发生。从心理学方面分析,二胎孕妇曾经经历分娩,以往痛苦的分娩经历容易导致焦虑和抑郁情绪[2],这也是二胎孕妇产后抑郁患病率较高的原因之一。同时,筛选产后抑郁的工具、筛查时间点、地域和人群不同也可能是导致研究结果不一致的原因。
3.2个体因素对二胎孕妇产后抑郁的影响
本研究显示,不同的孕期增重、民族、职业、家庭月收入和婆媳关系,二胎孕妇产后抑郁的患病率亦不同,比较差异有统计学意义(P<0.05),与Fathi等[3]和汪艳利[4]的研究结果相似。多因素Logistic回归分析结果显示,孕期增重(OR:1.803,95%CI:1.075~3.837),无职业(OR:2.357,95%CI:1.384~4.253)是二胎孕妇产后抑郁的危险因素,与刘秀萍等[5]的研究结果一致。多项研究显示,孕期体重增加越多,发生巨大儿的风险越高,产后并发症的发生率也随之增加[6]。当这些因素和分娩因素同时作用于产妇时,产妇极易产生产后焦虑、抑郁情绪,这些情绪不利于产妇产后恢复,甚至加重产后并发症的病情,形成恶性循环,最终导致产妇产后抑郁的发生。同时,本研究发现婆媳关系好(OR:0.893,95%CI:0.572~0.835)是二胎孕妇产后抑郁的保护因素。在我国,多数产妇是由婆婆进行照顾,因此婆媳关系的好坏直接影响着产妇心情。孕妇分娩后,体内激素水平急速下降,加之照顾新生儿、身体行动不便极易产生抑郁情绪,如果再长期处于不良的婆媳关系中,必然加重其产后抑郁的发生率。
3.3妇产科因素对二胎孕妇产后抑郁的影响
妊娠分娩属于自然生理过程,但是如果发生妊娠合并疾病等意外事件,可能会对产妇和新生儿造成额外伤害,增加产妇产后抑郁情绪。本研究显示,是否陪伴分娩、有无妊娠合并疾病、新生儿性别满意度和是否早接触早吸吮4个因素对二胎孕妇产后抑郁有一定的影响,差异均有统计学意义(均P<0.05),与Tungchama等[7]的研究结果一致。多因素Logistic回归分析结果显示,对新生儿性别满意(OR:0.624,95%CI:0.321~0.546)、早接触早吸吮(OR:0.674,95%CI:0.441~0.683)是二胎孕妇产后抑郁的保护因素。中国传统的“男尊女卑”、“养儿防老”的思想正在逐渐弱化,自国家二孩政策开放以来,更多的家庭想要生育一儿一女,而不只是单纯的想要男孩,二胎孕妇多数也持有相同看法,所以对新生儿的性别满意对于产妇属于良性应激。高峰等于2010年对北京某三级甲等医院自然分娩的足月新生儿调查发现,母婴皮肤早接触能够减少新生儿的啼哭次数和持续时间,增加新生儿睡眠时间,使产妇有充分的时间休息,容易缓解照顾新生儿的压力。因此,医院及科室应当鼓励母婴早接触、早吸吮,做好健康宣教工作,从而预防产后抑郁的发生。
3.4社会心理因素对二胎孕妇产后抑郁的影响
本研究调查发现,产前焦虑状况和产前抑郁状况对二胎产妇产后抑郁有影响(P<0.05),经趋势χ2检验结果显示,二胎孕妇产后抑郁的患病率有随产前焦虑和产前抑郁状况加重而增加的趋势(均P<0.05),与Palumbo等[8]和张颖等[9]的研究结果一致。产后抑郁多数是由孕期焦虑、抑郁发展而来,多因素Logistic回归分析结果也证实了这一点。因此,在关注产妇产后抑郁的同时,还应当关注产前的心理状态,及时给予疏导,才能更好地改善二胎产妇产后的抑郁状况。国外一项前瞻性队列研究结果显示,社会支持水平越高,产妇产后抑郁患病率越低[10]。本研究发现产后抑郁组的各维度及总得分均低于正常组,差异有统计学意义(P<0.05),与其研究结果一致。可能是中国一直延续着“做月子”的传统,要求产妇产后在家中休息1个月,不能外出,产妇的生活圈子变小,此时社会支持主要来源于照顾者,如丈夫、婆婆等,照顾者的态度及产妇对照顾者的满意度直接影响产妇的情绪。本研究抑郁组的产妇社会支持得分均低于正常组,因此,二胎孕妇社会支持水平也是其产后抑郁的重要影响因素之一。笔者建议,应当时刻关注二胎孕产妇的心理状态,社会及家庭成员给予其充分的社会支持,从而进一步改善二胎产妇的产后抑郁现状。
综上所述,随着我国二孩政策的全面实施,二胎孕产妇将是一个不容忽视的群体。本研究采用横断面研究的方法了解了二胎孕妇产后抑郁现状并且探讨相关影响因素,为今后进一步的干预研究奠定了一定的基础。
[1]刘慎梅,胡艳芳.产后抑郁现状及其影响因素调查分析[J].中国临床护理,2015,7(4):281-283.
[2]MacKinnon A L,Yang L,Feeley N,etal.Birth setting, labour experience, and postpartum psychological distress[J].Midwifery,2017,50:110-116.
[3]Fathi F,Mohammad-Alizadeh-Charandabi S,Mirghafourvand M.Maternal self-efficacy, postpartum depression, and their relationship with functional status in Iranian mothers[J].Women Health,2017,7:1-16.
[4]汪艳利,连俊红.产妇产后抑郁的原因分析及护理干预[J].中国妇幼健康研究,2016,27(S1):482-483.
[5]刘秀萍,宋锦平.二胎孕妇产前抑郁发生现状及相关因素研究[J].中华现代护理杂志,2016,22(30):4363-4367.
[6]程光英.孕妇体重增加的影响因素与妊娠结局[J].安徽预防医学杂志,2014,20(5):353-355,371.
[7]Tungchama F,Piwuna C,Armiya’u A,etal.Independent socio-demographic and clinical correlates associated with the perception of quality of life of women with postpartum depression in North-central, Nigeria[J].Int J Psychiatry Clin Pract,2017,18:1-10.
[8]Palumbo G,Mirabella F,Gigantesco A.Positive screening and risk factors for postpartum depression[J].Eur Psychiatry,2016,42:77-85.
[9]张颖,杜玉开.431例妇女产后抑郁情况及社会心理影响因素分析[J].医学与哲学,2015,36(7B):84-86.
[10]Dennis C L,Merry L,Gagnon A J.Postpartum depression risk factors among recent refugee, asylum-seeking,non-refugee immigrant, and Canadian-born women: results from a prospective cohort study[J].Soc Psychiatry Psychiatr Epidemiol,2017,52(4):411-422.
[专业责任编辑:于学文]
Statusandrelatedfactorsofpostpartumdepressioninpatientswithsecondchild
GU Shen-sen1, QIAN Ya1, CHEN Huan1, FU Rong1, WANG Feng-qing2, CHENG Jian-yun3
(1.VIPwardinObstetricsDepartment, 2.EndoscopicSurgery, 3.NursingDepartment,TheFirstAffiliatedHospitalofXinjiangMedicalUniversity,XinjiangUrumqi830054,China)
ObjectiveTo understand the status of postpartum depression (PPD) in women with second child and discuss the related factors.MethodsUsing the method of random number table, 5 hospitals of third grade in Urumqi were randomly selected from March 1, 2016 to February 1, 2017. All pregnant women meeting inclusion criteria for second delivery were recruited as research objects. Questionnaires were distributed to them at 2-7 days after delivery, including general information questioinnaires, Edinburgh postnatal depression scale (EPDS), self-rating anxiety scale (SAS), self-rating depression scale (SDS) and social support rating scale (SSRS) for measuring depression status. Related factors were also explored.ResultsA total of 861 questionnaires were distributed, and 824 were valid with effective rate of 97.86%. The prevalence rate of PPD in surveyed subjects was 34.71%. Influencing factors of PPD included gestational weight gain, nationality, occupation, family income, relationship between mother-in-law and daughter-in-law, whether accompany childbirth, whether complicating pregnancy diseases, satisfaction on newborn gender, whether early contact and early sucking, prenatal anxiety, prenatal depression, subjective support, objective support and support utilization, and the differences were statisically significant (χ2/tvalue was 16.766, 11.106, 19.139, 6.066, 10.151, 4.733, 7.684, 6.924, 9.234, 39.166, 21.856, 8.798, 12.237 and 10.113, respectively, allP<0.05). Multivariate logistic regression analysis showed that gestational weight gain (OR=1.803,95%CI:1.075-3.837), no occupation (OR=2.357, 95%CI:1.384-4.253), prenatal anxiety (OR=9.883, 95%CI:6.154-8.231) and prenatal depression (OR=8.146,95%CI: 5.332-7.164) were risk factors of PPD, while good relationship between mother-in-law and daughter-in-law (OR=0.893,95%CI:0.572-0.835), satisfaction on newborn gender (OR=0.624, 95%CI:0.321-0.546), early contact and early sucking (OR=0.674,95%CI:0.441-0.683), good objective support (OR:0.412,95%CI:0.106-0.338) and good utilization of support (OR:0.583, 95%CI:0.239-0.482) were the protective factors.ConclusionPregnant women with second child have higher prevalence of PPD, and the influencing factors are various. Government, related organizations and family members should give attention to PPD of them and provide adequate social support to improve the prevalence of postpartum depression in pregnant women with second child.
postpartum depression (PPD); pregnancy women with second child ; current situation; postpartum; related factors
R714.6
A
1673-5293(2017)10-1177-04
2017-03-21
新疆维吾尔自治区自然科学基金资助项目(2014211C047)
谷申森(1985—),女,护师,主要从事产科护理方面的工作。
程建云,主任护师。
10.3969/j.issn.1673-5293.2017.10.005
