我国大陆妊娠期女性HPV感染情况分析
2017-10-09杨淑哲王文娟贺苇军
杨淑哲 王文娟 邓 耀 贺苇军
四川省成都市妇女儿童中心医院检验科(610000 )
·专题研究·
我国大陆妊娠期女性HPV感染情况分析
杨淑哲 王文娟 邓 耀 贺苇军
四川省成都市妇女儿童中心医院检验科(610000 )
目的:了解我国妊娠期女性宫颈人乳头瘤病毒(HPV)感染情况,为宫颈癌的预防提供依据。方法: 检索万方、中国知网、维普、Pubmed、Embase等中英文数据库,检索时间为建库至2016年11月。依据筛选条件选择纳入文章,应用Stata11.0软件统计分析我国妊娠期女性HPV感染率及高危型HPV基因型分布,并根据地区、时间、孕周对HPV感染率亚组进行分析。结果: 共纳入文献32篇。我国大陆妊娠期女性HPV感染率为25.1%(95%CI22.1%~28.0%),常见高危型HPV型别依次为HPV16(4.2%)、HPV58(1.8%)、HPV52(1.8%)、HPV18(1.5%)、HPV33(1.1%)。上世纪90年代到本世纪10年代我国大陆女性妊娠期HPV感染率由34.8%(27.3%~42.2%)下降至19.0%(15.4%~22.5%)。妊娠早期、中期、晚期HPV感染率依次为23.7%(16.1%~31.2%)、28.1%(20.3%~36.0%)、37.1%(29.1%~45.2%)。结论: 我国大陆妊娠期女性HPV感染率较高,主要感染高危型型别为HPV16。
人乳头瘤病毒;妊娠期;感染率
人乳头瘤病毒(HPV)是一种双链环状DNA病毒,也被名为“生殖型”HPV[1]。近年临床研究证实HPV感染与女性宫颈癌发生密切相关[2],女性妊娠期伴随激素显著改变,子宫也随胎儿生长发生体积及血流变化,因此以妊娠期女性为研究对象的宫颈HPV感染调查对于宫颈癌防治具有特殊临床意义。妊娠期女性HPV感染除与宫颈癌的发生发展具有相关性,同时可通过母婴传播途径造成胎儿HPV感染,有研究证实HPV感染母亲中24.5%可通过垂直传播使新生儿被动感染[3],因此以妊娠期女性为研究对象的宫颈HPV感染调查可为优生优育提供一定依据。故本文对近年我国大陆地区妊娠期女性宫颈细胞HPV感染状况进行文献资料分析。
1 资料与方法
1.1文献检索
检索万方、中国知网、维普、Pubmed、Embase等中英文数据库,检索时间均为建库至2016年11月,以“人乳头瘤病毒(或人乳头瘤状病毒/HPV)”和“妊娠(或孕妇/产妇)”检索中文数据库;以“human papilloma virus (or HPV)” and “pregnant (or gestational)” and China(or Chinese)检索英文数据库。
1.2纳入排除标准
纳入标准:①研究对象为中国大陆妊娠期女性,无年龄及种族限制;②标本采集部位为宫颈脱落细胞;③ 研究为队列研究或横断面研究,结果描述可靠,主要数据可以获得。排除标准:①研究人数<50例;② 研究对象伴有不同程度宫颈病变;③标本采集部位为疣状物等非宫颈脱落细胞;④同一调查结果重复报道(仅选择数据完整质量较高的1篇文献,其他剔除);⑤无调查人群来源的研究;⑥研究对象为香港、澳门和台湾人群。
1.3质量评价及数据提取
采用美国卫生保健质量和研究机构(AHRQ)对文章进行质量评价:0~3分为低质量研究,4~7分为中等质量研究,8~11分为高质量研究。由2位研究者按照文献纳入标准及排除标准独立进行文献筛选,如意见不一致与第3位评价者协商。筛选文献时按照预先制定的表格提取数据:研究者、研究时间、研究地区、妊娠时期、纳入样本数量、HPV阳性数量等。
1.4统计分析
采用SATA11.0进行统计分析数据,合并感染以感染率及95%可信区间作为统计量进行分析。纳入研究异质性分析采用Q检验,以P值和I2进行评价:当P<0.05、I2>50%时,纳入研究存在异质性,选择随机效应模型合并感染率;当P≥0.05、I2≤50%时,纳入研究无异质性,选择固定效应模型合并感染率。按照经济水平、地理位置、研究时期及孕周进行亚组分析。发表偏移使用Begg检验进行评价。
2 结果
2.1文献检索结果
初检得到101篇文献,按照纳入及排除标准,最后确定32篇文献(31篇中文文献[4-31],1篇英文文献[35])纳入分析。研究时间1995-2015年。研究地区覆盖22个省市,其中北方城市10篇;南方城市22篇(以秦岭淮河为分界);华北地区7篇,华中地区3篇;华东地区15篇;华南地区4篇;东北地区1篇;西北地区1篇;西南地区1篇(以秦岭淮河及南岭、巫山、雪峰山为界)。根据2016年《第一财经周刊》经济水平划分城市:一线城市20篇;二线城市5篇;三线城市2篇;四线城市5篇;共纳入妊娠期女性21 937例。报道不同孕周妊娠期女性HPV感染率研究文献14篇,纳入妊娠期女性共7015例。报道具体HPV感染基因型型别文献15篇,纳入妊娠期女性共12 202例。
2.2妊娠期女性HPV感染情况
我国大陆妊娠期女性HPV感染率为25.1%(95%CI22.1%~28.0%);高危型HPV感染的主要型别依次是HPV16、HPV58、HPV52、HPV18、HPV33,感染率分别为4.2%(95%CI3.3%~5.2%)、1.8%(95%CI1.4%~2.3%)、1.8%(95%CI1.0%~2.5%)、1.5%(95%CI1.0%~2.0%)、1.1%(95%CI0.7%~1.5%)。
2.3不同经济发展城市妊娠期女性HPV感染情况
见表1。结果显示属三线城市(中山市、兰州市)妊娠期女性HPV合并感染率为33.8%,高于其他一线、二线和四线城市。
2.4不同地域城市妊娠期女性HPV感染情况
结果显示妊娠期女性HPV感染率北方高于南方,华中地区感染率最低,其次为华东地区;西北地区和华南地区合并感染率最高。见表2。
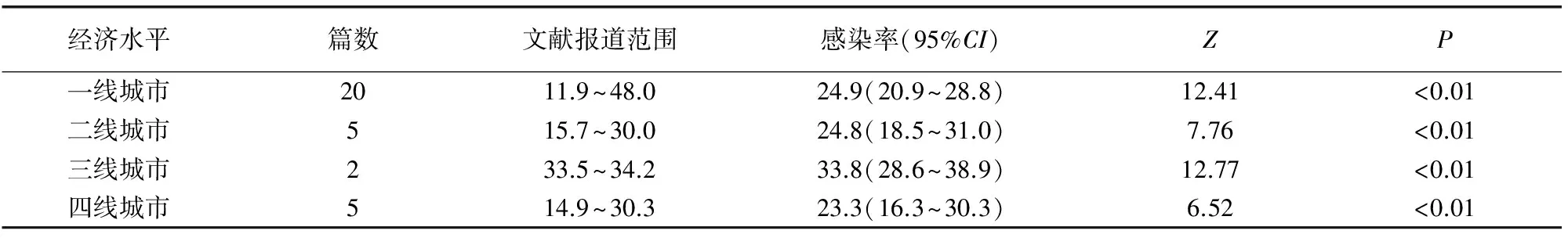
表1 不同经济水平城市妊娠期女性HPV感染率分析(%)
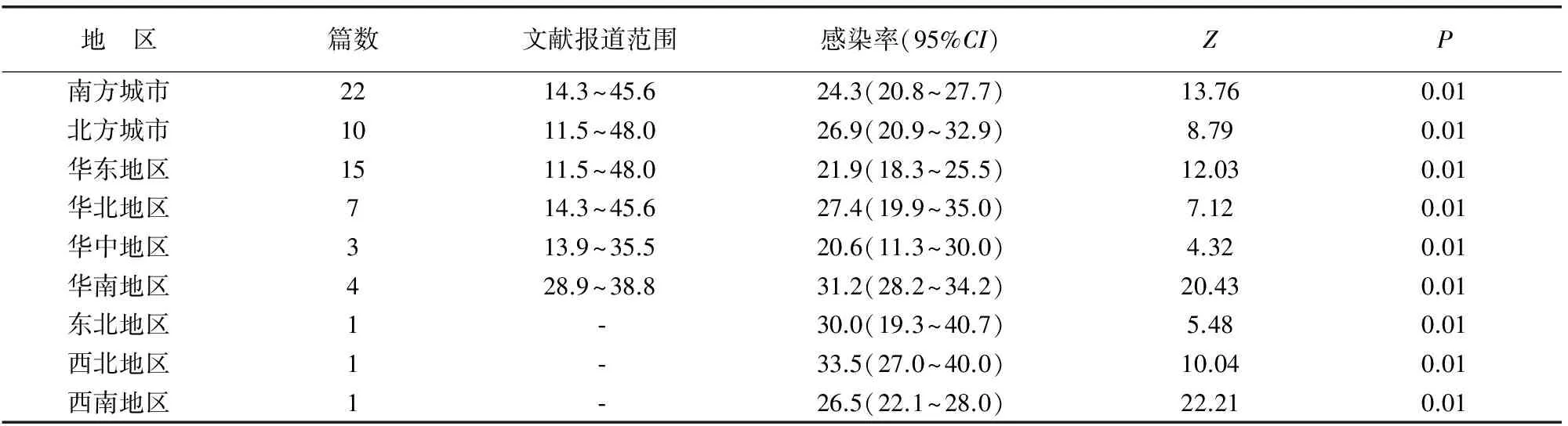
表2 不同地区妊娠期女性HPV感染率分析(%)
2.5不同时期妊娠期女性HPV感染情况
见表3。共有29篇文献报道研究具体时间,通过分析发现妊娠妇女HPV感染率随年代增加从34.8%下降至19.0%。
2.6不同妊娠期女性HPV感染情况
结果显示妊娠早、中和晚期HPV感染率依次增加,妊娠晚期感染率最高。见表4。
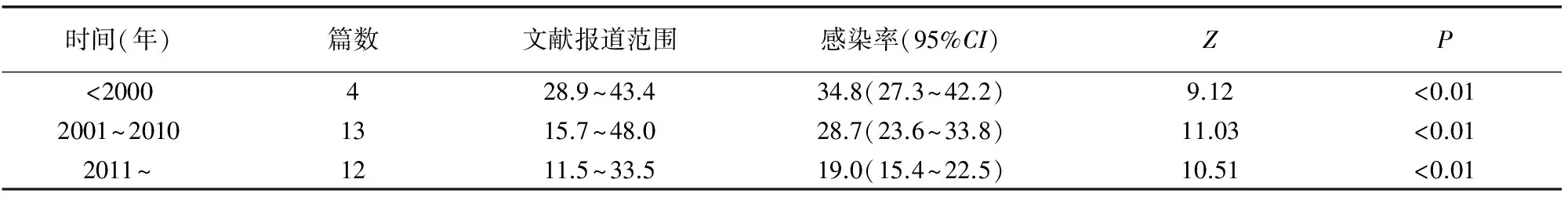
表3 不同妊娠时期女性HPV感染率分析(%)

表4 我国大陆不同妊娠时期女性HPV感染率分析(%)
2.7发表偏倚
使用Begg进行发表偏移分析,结果显示HPV总感染率、HPV感染率亚组分析及不同妊娠时期HPV总感染率计算中存在发表偏倚。
3 讨论
本研究统计结果显示我国妊娠期女性HPV感染率为25.1%,与美洲[36-37]、中欧[38]及韩国[39]等国家妊娠期女性感染率一致,高于西欧国家[40]。与2013年岑尧[41]报道我国普通女性HPV感染率(15.7%)比较明显增加。分析可能原因:妊娠期人绒毛膜促性腺激素升高导致细胞介导的免疫功能受抑制,雌激素水平升高可抑制B细胞分泌抗体,导致IgG水平下降;大量雌激素导致NO合成和释放增加,抑制中性粒细胞的黏附和聚集[33]。本研究结果显示,我国妊娠女性高危型HPV感染率居前5位的型别依次为HPV16、HPV58、HPV52、HPV18、HPV33,与世界范围内高危型HPV感染分布(HPV16、HPV18、HPV31、HPV58、HPV52)比较[42]较高,HPV31感染比率较低, HPV58、HPV52感染比率并列第二位。提示临床医生应关注除HPV16及HPV18型外其他高危型别的感染,以避免漏诊。感染HPV型别与宫颈癌密切相关的HPV18位于第4位,提示对于妊娠期女性预防HPV感染应考虑国别因素,因地制宜制定预防措施。
不同经济发达城市妊娠期女性HPV感染率分析中发现,三线城市HPV感染率明显高于其他组,分析原因可能是来自三线城市文献仅2篇,且文献调查人群数量较少,存在一定抽样误差和发表偏倚;其他三类不同经济发展程度城市HPV感染率差别不明显,说明经济发展程度不影响妊娠期女性HPV感染率。分析地理位置对于妊娠期女性HPV感染率影响时发现,秦岭淮河以北地区感染率高于南方感染率,地理位置分组结论与普通女性HPV感染结果一致[41],原因可能为北方气候温度差异较大,妊娠期女性易患疾病引起免疫力降低,同时也不排除饮食习惯及遗传差异因素。华东地区和华中地区妊娠期女性HPV感染率低于我国平均水平,这两个地区属于我国发展速度较快地域,相关人群教育程度较高,健康意识较强,或该地区有关宫颈病变筛查普及较好。华南地区妊娠期女性HPV感染率较高,可能该地区对外开放较早,性行为观念受西方影响而更易感染HPV。在分析不同时期我国妊娠期女性HPV感染率时,发现随年代增加感染率由34.8%下降至19.0%,下降幅度较大,说明我国妊娠期女性健康水平提高明显,这可能得益于国家优生优育措施的实施,同时近年育龄期女性宫颈癌筛查的普遍开展也是重要原因。除分析整体感染率,本研究按照孕周不同进行感染率统计,结果显示随妊娠时间的延续,HPV感染率增加,妊娠晚期最高达37.1%。波兰研究报道HPV感染母亲其胎儿也伴有HPV感染的比例高达53.3%[43],且伴有HPV感染的母亲经产道分娩垂直传播的风险大于剖宫产[44],故对于可能顺产的孕妇,HPV筛查的必要性更为明显。Nowak等[45]研究指出孕妇HPV感染与高分娩次数、吸烟及家族遗传有关,因此具有以上危险因素的孕妇也是HPV筛查的重要对象。Lee等[46]研究发现新生儿HPV感染除与母亲妊娠晚期感染HPV有关,与妊娠早期和中期的感染HPV也有相关性。我国女性妊娠早期和中期HPV感染率分别为23.7%和28.1%,提示临床应重视妊娠早期和中期孕妇的HPV感染检查,以减少新生儿HPV感染发生率。
因本研究纳入的文献大部分为横断面调查,研究受地理位置、民族分布影响较大。同时部分文献纳入研究对象较少,造成本研究统计分析存在一定异质性,因此本研究HPV感染率均采用随机效应模式统计分析。应用Begg检验得出本研究存在发表偏倚,原因可能:研究选择医院产检孕妇,存在一定选择偏倚;不同检测方法灵敏性和特异性引起的测量偏倚。
通过本研究发现随着国家优生优育及相关女性健康管理体制的完善,妊娠期女性HPV感染率虽显著下降,但仍处于较高水平。鉴于HPV感染与宫颈癌密切相关且有垂直传播的危险性,加强妊娠期女性HPV检查具有重要临床意义。
[1] 果海娜,何江耀,李亮,等.宫颈高危型HPV分型检测在宫颈癌筛查中的临床意义[J].中国实验诊断学,2016,20(8):1340-1343.
[2] Garg A, Suri V, Nijhawan R,et al.Prevalence of Human Papilloma Virus Infection in Young Primiparous Women During Postpartum Period: Study from a Tertiary Care Center in Northern India[J].J Clin Diagn Res,2016,10(10):6-9.
[3] Rombaldi R L, Serafini E P, Mandelli J ,et al,Perinatal transmission of human papilomavirus DNA[J].Virol J,2009, 6: 83.
[4] 邓东锐,闻良珍,凌霞珍.亚临床型人乳头瘤病毒感染垂直传播途径的研究[J].中国实用妇科与产科杂志,2005,21(1):45-46.
[5] 邓红梅,杨惠元,李冬梅.妊娠期HPV检查的必要性及感染后的处理[J].中国医学工程,2010,18(4):45-46.
[6] 邓雅静,杜琳.妊娠晚期HPV潜伏感染对妊娠的影响分析[J].中国性科学,2013,22(5):62-64.
[7] 巩雯雯,黄亚娟,姜学强,等.妊娠晚期HPV潜伏感染对妊娠结局的影响[J].现代妇产科进展,2009,18(10):766-768.
[8] 关嵩青,叶菲.液基细胞学联合人乳头瘤病毒检查在妊娠期宫颈病变筛查中的作用[J].遵义医学院学报,2011,34(4):390-392.
[9] 郭俊成,车秀英,刘润花,等.大同市妊娠期女性HPV感染调查及基因型分析[J].现代预防医学,2012,39(19):4962-4963.
[10] 郭立新,候春梅.妊娠期及产后妇女感染高危型人乳头瘤病毒定量分析[J].基层医学论坛,2015,(32):4486-4487.
[11] 韩品,王培昌,张蕴秀,等.北京地区妊娠期女性HPV感染调查及基因型分析[J].国际检验医学杂志,2013,34(20):2763-2765.
[12] 洪颖,胡娅莉,张丽娜,等.孕期人乳头瘤病毒感染分型与母婴垂直传播[J].中国实用妇科与产科杂志,2008,24(11):839-842.
[13] 胡雪涛,雷亚平.妊北京市房山地区妊娠期女性人乳头瘤病毒感染状况及基因型分析[J].国际检验医学杂志,2015,36(11):1630-1630.
[14] 金雪静,郑飞云.妊娠与非妊娠妇女下生殖道感染比较[J].中国妇幼保健,2011,26(23):3586-3588.
[15] 金燕,陈彩蓉,郭晓燕,等.清远地区妊娠早期人乳头瘤病毒感染与宫颈疾病的关系[J].实用医学杂志,2011,27(5):884-886.
[16] 李金枝,王海霞,崔楠.妊娠期妇女人乳头瘤病毒感染的流行病学调查[J].中国初级卫生保健,2014,28(7):49-51.
[17] 陆静芬.人乳头瘤病毒在不同人群中感染及基因亚型分布的分析[J].中国妇幼保健,2016,31(7): 1494-1495.
[18] 马玉珠,韩建勋,刘竞成,等.妊娠期人乳头状瘤病毒的亚临床型感染[J].中华妇产科杂志,1997,32(9): 555-556.
[19] 任睿 ,刘燕,周美英,等.妊娠期高危型人乳头瘤病毒感染的临床分析[J].中国妇幼保健,2014,29(15): 2342-2343.
[20] 王丹丹,杨慧琳,杨伶俐,等.妊娠期宫颈高危型人乳头状瘤病毒感染率调查[J].上海预防医学,2010,22(11): 564-565.
[21] 王新忠,赵俊红.妊娠及非妊娠妇女宫颈感染人乳头瘤病毒的基因亚型检测及分析[J].中国临床医学,2014,21(3):288-290.
[22] 王佐,张敏鸣,林晓华,等.妊娠期与非妊娠期人乳头瘤病毒的感染率比较[J].现代妇产科进展,2008,17(6): 423-425.
[23] 吴倩,林竞,林秋兰,等.基因芯片检测妊娠期HPV感染情况及分型的研究[J].现代中西医结合杂志,2013,22(29): 3196-3197.
[24] 伍星蓉,周平华,吴志强,等.非妊娠及妊娠妇女宫颈感染人乳头瘤病毒基因亚型的检测及分析[J].中国医师杂志,2013,15(1):79-81.
[25] 谢建渝,谢家宁,虞柯静,等.孕妇高危型人乳头瘤病毒载量和持续时间与宫颈病变的关系[J].中国妇产科临床杂志,2015,16(6):550-552.
[26] 谢艳,洪颖,王志群,等.妊娠期下生殖道人乳头状瘤病毒感染型别及相关因素分析[J].中国地方病防治杂志,2014,29(2):238-238.
[27] 徐耀红,刘爱民,朱凤全,等.妊娠期经胎盘传播的人乳头瘤病毒感染及临床意义[J].白求恩医科大学学报,1997,23(4): 392-393.
[28] 姚恒,李静文.妊娠期及产后妇女高危型人乳头状瘤病毒感染分析[J].中国医药导报,2013,10(4):28-29.
[29] 袁运水,吴六凤.中晚期妊娠合并宫颈上皮内瘤变患者高危型HPV感染的临床分析[J].中国妇幼保健,2014,129(10): 1541-1542.
[30] 张雪慧,姚毓娟,汪振诚,等.妊娠对女性生殖道人乳头瘤病毒感染的影响[J].南京军医学院学报,2001,23(1): 17-19.
[31] 张咏梅,李亚里,高志英,等.妊娠期及产后妇女高危型人乳头状瘤病毒感染分析[J].中华医院感染学杂志,2009,19(10):1199-1201.
[32] 甄世萍,卢杉,王赞宏,等.妊娠期应用液基细胞学与HPV分型联合检测对宫颈病变的筛查及妊娠结局评价[J].中外医学研究,2016,14(11): 44-45.
[33] 周蓓蓓,张丽娜,范燕燕,等.孕期人乳头瘤病毒感染类型与母婴垂直传播的前瞻性研究[J].现代妇产科进展,2012,21(3): 208-210.
[34] 周小玲,黄瑾.妊娠与高危型人乳头瘤病毒感染易感性的相关分析[J].中国优生与遗传杂志,2011,19(3): 60-61.
[35] Hong Y, Li S Q, Hu Y L,et al.Survey of human papillomavirus types and their vertical transmission in pregnant women[J].BMC Infect Dis ,2013,13:109.
[36] SalcedoM M B P ,Damin A P S , Agnes G.et al.Prevalence of human papillomavirus infection in pregnant versus non-pregnant women in Brazil[J].Arch Gynecol Obstet,2015,292(6):1273-1278.
[37] Hernandez-Giron C,Smith JS,Lorincz A.et al.The prevalence of high-risk HPV infection in pregnant women from Morelos, Mexico[J].Salud Publica, 2005, 47:423-429.
[38] Gajewska M,Wielgos M,Kaminski P,et al.The occurrence of genital types of human papillomavirus in normal pregnancy and in pregnant renal transplant recipients[J].Neuro Endocrinol Lett,2006,27:529-534.
[39] Kim YH, Park JS, Norwitz ER.et al.Genotypic prevalence of human papillomavirus infection during normal pregnancy: a cross-sectional study[J].J Obstet Gynaecol Res,2014,40(1):200-207.
[40] Schmeink CE, Melchers WJ, Hendriks JC.et al.Human papillomavirus detection in pregnant women: a prospective matched cohort study[J].J Womens Health (Larchmt),2012,21(12):1295-301.
[41] 岑尧,张翠英,张雅丽,等.中国女性人乳头瘤病毒感染状况及高危型别分布的META分析[J]. 癌症进展,2013,11(1) :75-80.
[42] Liu P, Xu L, Sun Y.et al.The prevalence and risk of human papillomavirus infection in pregnant women[J].Epidemiol Infect, 2014,142(8):1567-1578.
[43] Jach R, Galarowicz B, Huras H,et al.Vertical transmission of HPV in pregnancy. A prospective clinical study of HPV-positive pregnant women[J].Ginekol Pol,2014,85(9):672-676.
[44] Medeiros LR, Ethur AB, Hilgert JB,et al.Vertical transmission of the human papillomavirus: a systematic quantitative review[J].Cad Saude Publica, 2005,21(4):1006-1015.
[45] Nowak Z, Karowicz-Bilińska A.Human papilloma virus infection in pregnant women with normal pap-smears, HPV oncogenity and risk factors[J].Ginekol Pol,2007,78(9):678-684.
[46] Lee SM, Park JS,Norwitz ER,et al.Risk of Vertical Transmission of Human Papillomavirus throughout Pregnancy: A Prospective Study[J].PLoS One,2013,8(6):366-368.
[责任编辑:张 璐]
AnalysisoftheprevalenceofHPVinpregnantwomenofChinesemainland
YANG Shuzhe, WANG Wenjuan, DENG Yao, HE Weijun
ClinicalLaboratoryofChengduWomenandChildern'sCentralHospital,Chengdu,Sichuan, 610000
Objective: To provide evidences for the prevention of cervical cancer and improving eugenics by knowing the distribution of human papillomavirus (HPV) infection in pregnant women of Chinese mainland. Methods: Articles were searched from Pubmed, Embase, CNKI, Wanfang database, and VIP database up to November 2016. The articles which met the inclusive criteria were enrolled for meta analysis. The rate of HPV infection and the distribution of high risk HPV genotype were evaluated by the state 11.0 software. The rates of HPV infection in subgroups were analyzed according to region, period, and gestational age. Results: A total of 32 articles were included. The prevalence of HPV in pregnant women of Chinese mainland was 25.1%(95%CI: 22.1%-28.0%). The most common high risk HPV genotypes were HPV16(4.2%), HPV58(1.8%), HPV52(1.8%), HPV18(1.5%), and HPV33(1.1%). From the 1990 s to 10 s of this century, the prevalence decreased from 34.8% (27.3%-42.2%) to 19.0% (15.4%-22.5%). The prevalence of HPV had increased 23.7% (16.1%-31.2%) in early pregnant women, 28.1% (20.3%-36.0%) in second trimester pregnant women, and 37.1% (29.1%-45.2%) in third trimester pregnant women. Conclusion: The prevalence of HPV in pregnant women of Chinese mainland is high. The most common genotypes of high risk HPV is HPV16.
HPV; Pregnant; Prevalence
10.3969/j.issn.1004-8189.2017.06.001
2017-01-18
