慢性乙型肝炎患者血红蛋白与肝细胞脂肪变的相关性及其临床价值
2017-08-07张志侨吕国涛王功遂陈晓巧陈乐无谢秋里何杰雄
王 鹏, 张志侨, 吕国涛, 王功遂, 陈晓巧, 明 朗,郑 翀, 陈乐无, 谢秋里, 何杰雄, 黄 勇
(佛山市顺德区第一人民医院 感染性疾病科, 广东 佛山 528300)
论著/病毒性肝炎
慢性乙型肝炎患者血红蛋白与肝细胞脂肪变的相关性及其临床价值
王 鹏, 张志侨, 吕国涛, 王功遂, 陈晓巧, 明 朗,郑 翀, 陈乐无, 谢秋里, 何杰雄, 黄 勇
(佛山市顺德区第一人民医院 感染性疾病科, 广东 佛山 528300)
目的 研究慢性乙型肝炎(CHB)患者血红蛋白和肝细胞脂肪变的相关性及其临床价值。方法 回顾性收集2006年1月-2014年12月在佛山市顺德区第一人民医院住院行肝穿刺活组织检查的1580例CHB患者的临床和病理资料,其中216例(13.67%)患者合并肝细胞脂肪变(肝细胞脂肪变组),1364例(86.33%)为非肝细胞脂肪变患者(非肝细胞脂肪变组)。按血红蛋白水平由低到高分为1组、2组和3组,对3组的临床和病理特征进行分析和比较。计量资料2组间比较采用t检验,多组间比较采用方差分析;等级资料2组间比较采用Mann-WhitneyU检验,多组间比较采用Kruskal-WallisH检验;计数资料组间比较采用χ2检验。两变量间相关性采用Spearman秩相关分析。采用单因素logistic回归分析和多因素逐步logistic回归分析探索肝细胞脂肪变的影响因素。结果 BMI、收缩压、舒张压、尿酸、TC、LDL和HBV DNA载量在不同血红蛋白水平的组间差异有统计学意义(F值分别为12.718、3.024、4.026、4.624、38、276、28.108、7.358,P值均<0.05),且在1组、2组、3组间呈升高趋势。1组、2组和3组患者的肝细胞脂肪变发病率分别为7.59%、11.76%和21.67%,差异有统计学意义(χ2=44.23,P<0.05)。血红蛋白和肝细胞脂肪变呈正相关性(rs=0.211,P<0.001)。多因素logistic回归分析显示血红蛋白、BMI、年龄、性别、AST、TG和尿酸是CHB患者肝细胞脂肪变的独立影响因素[比值比分别为1.066、1.576、1.041、0.261、0.987、1.690、1.006,P值均<0.05]。BMI、LDL、TG、TC、血红蛋白、年龄、尿酸和血糖的受试者工作特征曲线下面积分别为0.852、0.701、0.694、0.689、0.675、0.654、0.619和0.612,其95%可信区间分别为0.811~0.893、0.662~0.740、0.653~0.734、0.650~0.728、0.637~0.714、0.617~0.691、0.575~0.662和0.569~0.655(P值均<0.01)。结论 血红蛋白高的CHB患者更容易合并肝细胞脂肪变,血红蛋白可能是CHB患者肝细胞脂肪变的独立影响因素,高血红蛋白对于肝细胞脂肪变具有一定的预测价值,值得进一步研究。
肝炎, 乙型, 慢性; 血红蛋白类; 脂肪肝; 回归分析
我国是HBV感染的高发地区,2006年我国流行病学调查显示人群的HBsAg阳性率约为7.18%,按13亿人口推算我国目前约有HBV感染者约9300万[1-2]。随着物质生活水平的提高,非酒精性脂肪性肝病(NAFLD)已成为最常见的肝脏疾病。在西方发达国家,每3个人中就有1人发生NAFLD[3]。Machado等[4]报道在慢性乙型肝炎(CHB)患者中脂肪肝的发病率约为29.6%,提示CHB患者合并NAFLD日趋普遍。Sung等[5]报道NAFLD显著增加心血管疾病的风险。Jin等[6]报道肝细胞脂肪变与恩替卡韦抗病毒治疗失败显著相关。因此,有必要对CHB患者合并肝细胞脂肪变的临床特征和影响因素进行研究。
近年来一些非创伤性的生化检测方法已用于评估肝细胞脂肪变。Trak-Smayra等[7]报道血清游离血红蛋白亚基与NAFLD患者肝脏病变的严重程度正相关,可作为NAFLD患者肝损伤严重程度的血清标志物。中国亦有学者[8-9]报道血红蛋白浓度与NAFLD发病率密切相关,血红蛋白具有一定的预测价值。然而在CHB患者群体中,血红蛋白与肝细胞脂肪变的相关性及其临床价值尚未明确。因此,本研究的目的在于研究CHB患者群体中血红蛋白与肝细胞脂肪变的相关性及其临床价值。
1 资料与方法
1.1 研究对象 回顾性收集2006年1月-2014年12月在本院住院行肝穿刺活组织检查的1580例CHB患者的临床和病理资料,其中216例(13.67%)患者合并肝细胞脂肪变(肝细胞脂肪变组),1364例(86.33%)为非肝细胞脂肪变患者(非肝细胞脂肪变组)。入选标准参照《慢性乙型肝炎防治指南(2010年版)》[10]。排除标准:(1)合并HCV、HIV感染; (2)合并自身免疫性肝病、胆汁淤积性肝病等其他慢性肝病;(3)合并肝细胞癌;(4)肝活组织检查不符合病理诊断标准;(5)乙醇摄入量:男性≥140 g/周或女性≥70 g/周。
1.2 资料收集和实验室检查 收集患者的人口学资料,包括性别、年龄、饮酒史、糖尿病、高血压病等病史。受检对象均于肝穿刺当天抽取清晨空腹静脉血。使用Olympus Aul000全自动生化分析仪检测血生化指标(上海科华东菱诊断用品有限公司);采用PCR法检测血清HBV DNA(深圳市达尔安生物工程有限公司);采用美国Abboa公司AXSYM全自动免疫分析系统和微粒子免疫检测试剂盒检测HBeAg定量(单位为PEIU/ml,<0.28 PEIU/ml为阴性)。
1.3 组织病理学检查 所有患者均于入院后第2天行肝穿刺。肝组织标本要求:长度≥1.5 cm,汇管区≥7个。标本用10%的甲醛溶液固定,常规石蜡切片,行HE、网状(Gorden-Sweet法)、Masson三色和胶原纤维染色。病理学诊断参照《慢性乙型肝炎防治指南(2010年版)》[10],由2名病理学医师独立盲法阅片(2位评分者一致性检验kappa系数=0.959)。肝细胞脂肪变分级基于Kleiner等[11]提出的分级标准:F0(肝细胞脂肪变比例<5%)、F1(5%~32%)、F2(33%~65%)和F3(≥66%)。本研究中,非肝细胞脂肪变组定义为F0,肝细胞脂肪变组定义为F1~F3(图1)。
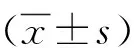
图1 肝细胞脂肪变的病理分级(伊红染色,×200) a:无脂肪变性F0; b: 轻度脂肪变性F1; c:中度脂肪变性F2; d: 重度脂肪变性F3
2 结果
2.1 一般资料 肝细胞脂肪变组患者的血红蛋白、年龄、BMI、收缩压、舒张压、尿酸、血糖、TC、TG和LDL水平均高于非肝细胞脂肪变组患者,而HBV DNA和AST水平低于非肝细胞脂肪变组患者,2组间差异均有统计学意义(P值均<0.05)。
2.2 不同血红蛋白组的基线特征比较 为进一步研究血红蛋白水平和肝细胞脂肪变的相关性,按基线血红蛋白水平由低到高分为3组:1组,≤142 g/L(女:≤123 g/L);2组,143~153 g/L(女:124~131 g/L);3组,≥154 g/L(女:≥132 g/L)。3组患者的临床和病理特征见表2。BMI、收缩压、舒张压、尿酸、TC、LDL和HBV DNA载量组间比较差异均有统计学意义(P值均<0.05),且在1、2、3组间呈逐渐升高的趋势。
血红蛋白1、2、3组患者的肝细胞脂肪变发病率分别为7.59%、11.76%和21.67%,差异有统计学意义(χ2=44.23,P<0.05),提示基线血红蛋白高的患者更容易合并肝细胞脂肪变。
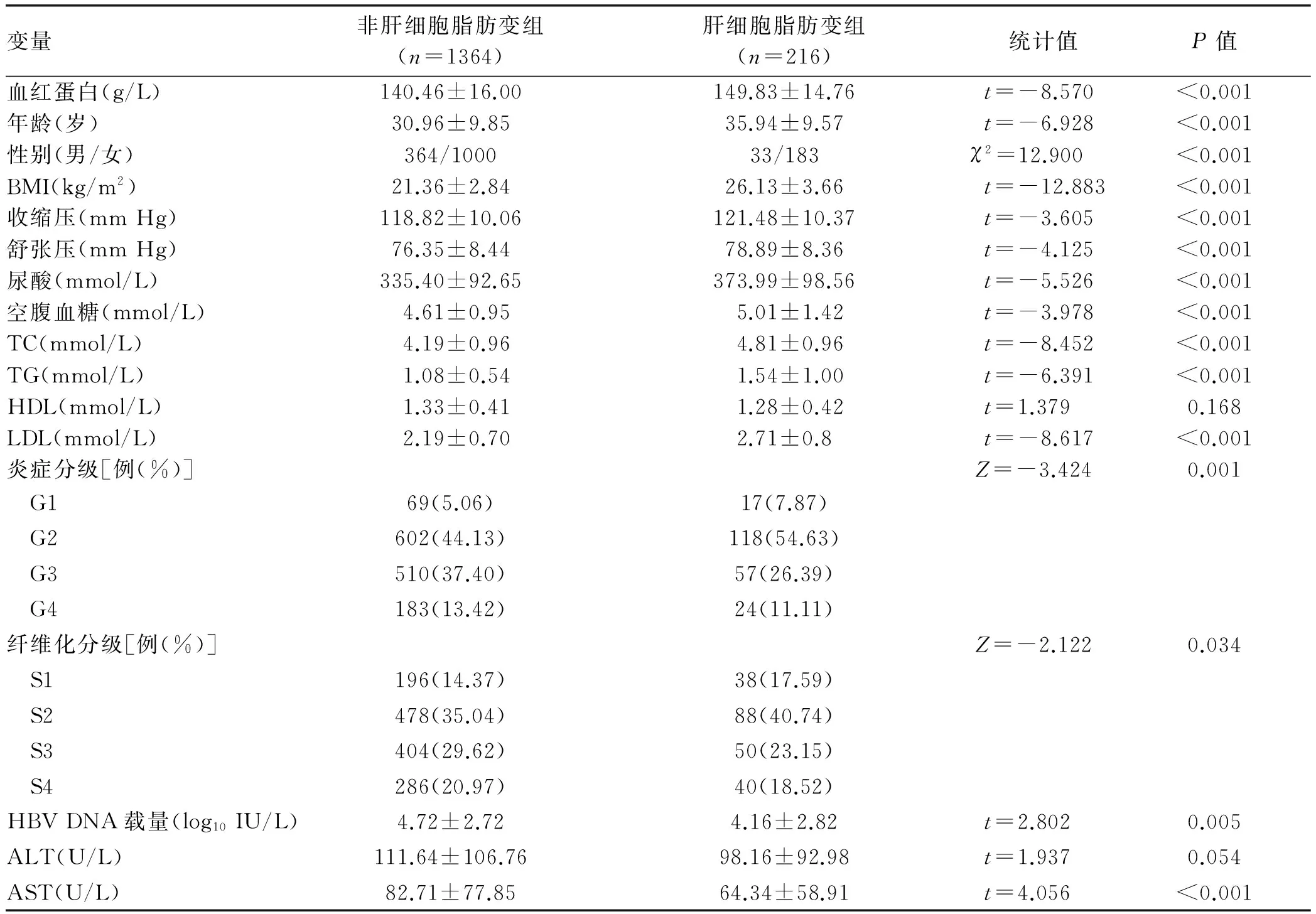
表1 2组患者的临床和病理特征
2.3 血红蛋白和肝细胞脂肪变的相关性 Spearman相关性分析显示,血红蛋白和肝细胞脂肪变存在正相关(rs=0.211,P<0.001)。
2.4 单因素和多因素logistic回归分析 单因素logistic回归分析提示血红蛋白、BMI、年龄、性别、尿酸、TG、AST、空腹血糖、收缩压、舒张压、HBV DNA载量、TC、LDL和炎症分级可能和肝细胞脂肪变相关(P值均<0.01)。进一步多因素逐步logistic回归分析表明,血红蛋白、年龄、性别、BMI、AST、TG和尿酸是CHB患者肝细胞脂肪变的独立影响因素(P值均<0.05)(表3)。
2.5 血红蛋白的临床预测价值 以肝细胞脂肪变为因变量,采用ROC曲线对各自变量的临床预测价值进行评价(表3)。结果显示BMI、LDL、TG、TC、血红蛋白、年龄、尿酸和血糖的AUC由高至低分别为0.852、0.701、0.694、0.689、0.675、0.654、0.619和0.612(P值均<0.01),提示以上指标对肝细胞脂肪变具有良好的预测价值。
3 讨论
本研究发现在CHB患者群体中,血红蛋白和肝细胞脂肪变存在正相关,血红蛋白高的患者更容易合并肝细胞脂肪变,多因素logistic回归分析进一步表明血红蛋白可能是CHB患者肝细胞脂肪变的独立影响因素。
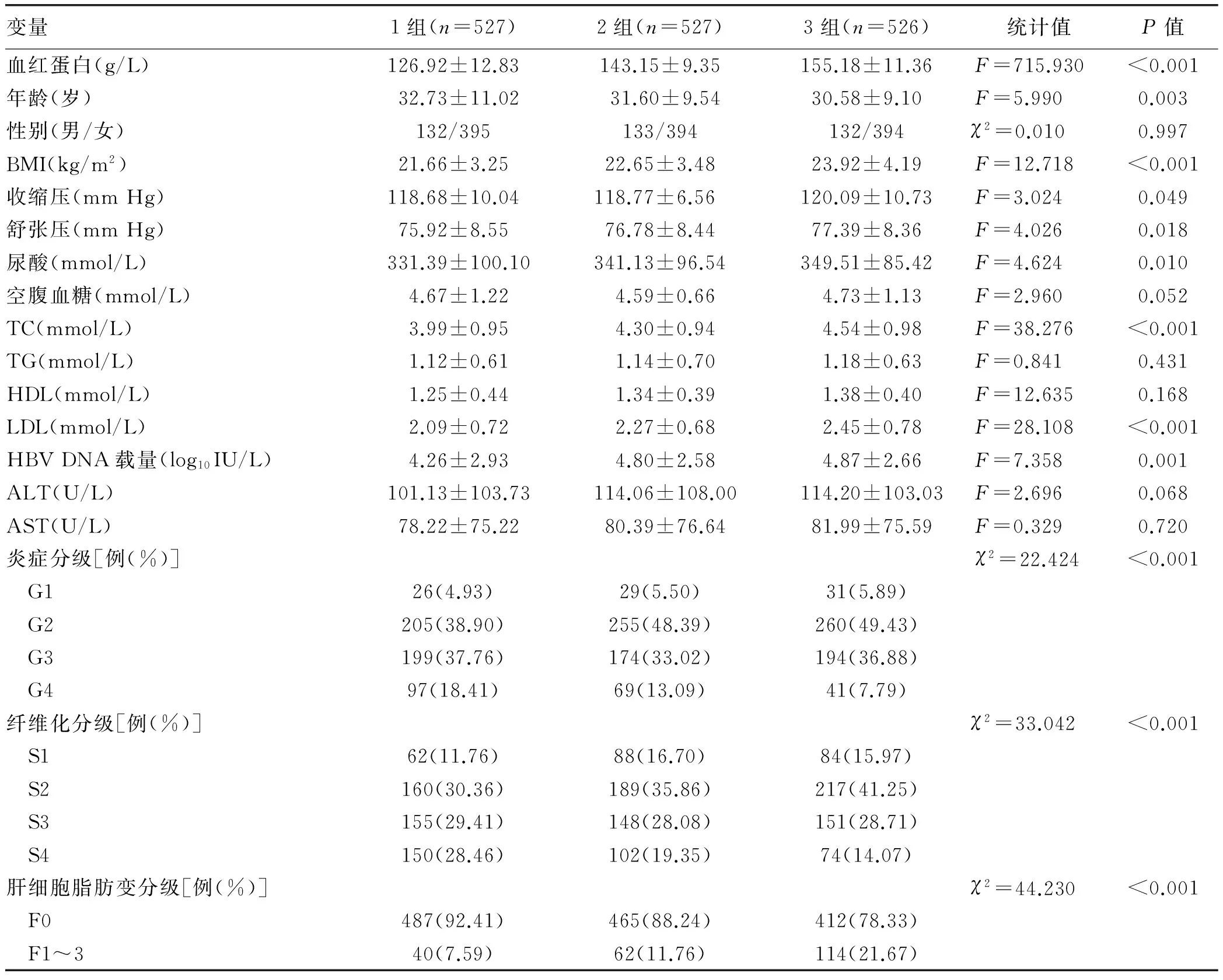
表2 不同血红蛋白组患者的临床和病理特征
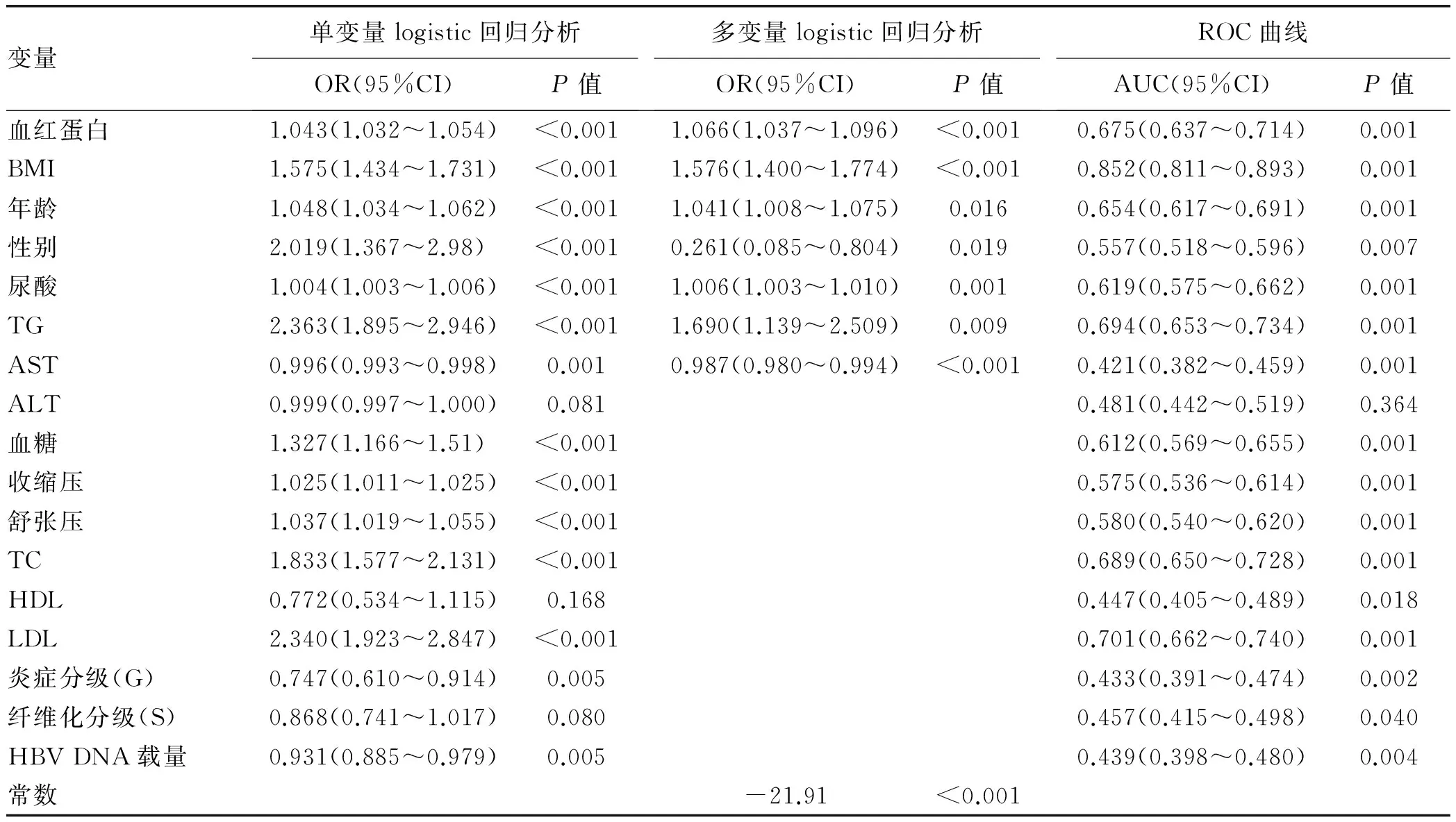
表3 肝细胞脂肪变影响因素的单变量和多变量logistic回归分析
注:OR,比值比;95%CI, 95%可信区间;AUC,ROC曲线下面积
Xu等[8]报道血红蛋白高的人群具有更高的NAFLD发病风险。Yu等[9]报道血红蛋白水平和NAFLD的发病风险存在正相关。Yilmaz等[12]报道在一组未合并代谢综合征的患者中,NAFLD患者的血红蛋白水平明显高于非NAFLD患者。本研究发现高血红蛋白的CHB患者肝细胞脂肪变发病风险明显升高,研究结论与上述研究一致。
Yu等[9]报道血红蛋白水平和NAFLD的相关关系独立于BMI、糖尿病和其他代谢综合征危险因素之外。Yilmaz等[12]报道在未合并代谢综合征的NAFLD患者中,在校正血脂、血糖等常见脂肪肝影响因素的混杂作用后,血红蛋白水平是非酒精性脂肪性肝炎的独立危险因素,提示血红蛋白和肝细胞脂肪变之间可能存在独立的关联。蔡雯等[13]通过logistic回归校正性别、年龄、肥胖、血糖、TG、HDL后血红蛋白是NAFLD的独立危险因素 。苏大芝等[14]报道在排除代谢综合征和肥胖对NAFLD的影响后,血红蛋白对NAFLD的影响作用仍然存在,说明血红蛋白是独立于代谢综合征和肥胖之外NAFLD的风险因素。本研究发现在校正了BMI、性别、年龄、尿酸、TG等常见肝细胞脂肪变危险因素的混杂作用后,血红蛋白仍然是肝细胞脂肪变的危险因素,提示血红蛋白可能是CHB患者肝细胞脂肪变的的独立危险因素,研究结论与上述研究一致。
多位学者[8-9,13]报道血红蛋白对于NAFLD发病率具有一定的预测价值。本研究发现血红蛋白预测肝细胞脂肪变的AUC为0.675,提示血红蛋白对于肝细胞脂肪变具有一定的预测价值,研究结果与上述研究较为一致。
虽然血红蛋白和肝细胞脂肪变关联的具体机制尚未明确,但以下考虑有助于部分解释血红蛋白和肝细胞脂肪变之间的关联:(1)刘相佟等[15]通过5年的前瞻性队列研究发现血红蛋白与代谢综合征及其组分肥胖、高血压、高血糖、高血脂存在相关性, 多因素logistic回归分析显示在调整了年龄、性别的混杂效应后,血红蛋白的升高与代谢综合征发病风险的增加呈正相关,提示血红蛋白可作为代谢综合征发病的一个预测指标,而肥胖、糖尿病和高血脂同样是NAFLD的危险因素。肥胖、糖尿病和高血脂作为两者共同的影响因素能够部分解释血红蛋白和肝细胞脂肪变之间的关联。(2)从生活角度来看,NAFLD的发病和高脂肪、高蛋白饮食关系密切。而血红蛋白同样会受到饮食习惯的影响,高脂肪、高蛋白饮食的人群中较少出现低血红蛋白。因此,高脂肪、高蛋白饮食可能是高血红蛋白者更容易合并肝细胞脂肪变的原因之一。(3)结合珠蛋白是一种急性阶段蛋白,当机体存在炎症反应时结合珠蛋白增加,是NAFLD进展的潜在决定因素。由于结合珠蛋白可调节游离血红蛋白水平,因此结合珠蛋白能够部分解释血红蛋白和肝细胞脂肪变之间的相关性[16]。
本研究的不足之处在于作为一项横断面研究,研究的结果只能够说明血红蛋白和肝细胞脂肪变之间存在相关关系,而未能说明血红蛋白和肝细胞脂肪变之间是否存在因果关系。本研究的优势在于所有病例的肝细胞脂肪变均为病理诊断。肝活组织检查作为诊断肝细胞脂肪变、炎症和纤维化的金标准,能够提供更加准确的诊断,有助于临床学者更准确的理解血红蛋白和肝细胞脂肪变之间的关系。
综上所述,血红蛋白高的CHB患者更容易合并肝细胞脂肪变,血红蛋白可能是CHB患者肝细胞脂肪变的独立影响因素,高血红蛋白对于肝细胞脂肪变具有一定的预测价值,值得进一步研究。
[1] LU FM, ZHUANG H. Management of hepatitis B in China[J]. Chin Med J, 2009, 122(1): 3-4.
[2] LI N, LI HB, ZHU L, et al. Diagnostic value of fibrinogen and routine blood tests for hepatitis B[J]. Int J Virol, 2016, 23(1): 38-40. (in Chinese) 李娜, 李宏斌, 朱蕾, 等. 纤维蛋白原和血常规检测对乙型肝炎的诊断价值[J]. 国际病毒学杂志, 2016, 23(1): 38-40.
[3] BELLENTANI S, SCAGLIONI F, MARINO M, et al. Epidemiology of non-alcoholic fatty liver disease[J]. Dig Dis Dis, 2010, 28(1): 155-161.
[4] MACHADO MV, OLIVEIRA AG, CORTEZ-PINTO H. Hepatic steatosis in hepatitis B virus infected patients: Meta-analysis of risk factors and comparison with hepatitis C infected patients[J]. J Gastroenterol Hepatol, 2011, 26(9): 1361-1367.
[5] SUNG KC, RYAN MC, WILSON AM. The severity of nonalcoholic fatty liver disease is associated with increased cardiovascular risk in a large cohort of non-obese Asian subjects[J]. Atherosclerosis, 2009, 203(2): 581-586.
[6] JIN X, CHEN YP, YANG YD, et al. Association between hepatic steatosis and entecavir treatment failure in Chinese patients with chronic hepatitis B[J]. PLoS One, 2012, 7(3): e34198.
[7] TRAK-SMAYRA V, DARGERE D, NOUN R, et al. Serum proteomic profiling of obese patients: correlation with liver pathology and evolution after bariatric surgery[J].Gut, 2009, 58(6): 825-832.
[8] XU L, XU CF, YU CH, et al. Haemoglobin and non-alcoholic fatty liver disease: further evidence from a population-based study[J]. Gut, 2009, 58(12): 1706-1707.
[9] YU C, XU C, XU L, et al. Serum proteomic analysis revealed diagnostic value of hemoglobin for nonalcoholic fatty liver disease[J]. J Hepatol, 2012, 56(1): 241-247.
[10] Chinese Society of Hepatology, Chinese Society of Infectious Diseases, Chinese Medical Association. The guideline of prevention and treatment for chronic hepatitis B (2010 version )[J]. J Clin Hepatol, 2011, 27(1): Ⅰ-ⅩⅥ. (in Chinese) 中华医学会肝病学分会, 中华医学会感染病学分会. 慢性乙型肝炎防治指南(2010版)[J]. 临床肝胆病杂志, 2011, 27(1): Ⅰ-ⅩⅥ.
[11] KLEINER DE, BRUNT EM. Nonalcoholic fatty liver disease: pathologic patterns and biopsy evaluation in clinical research[J]. Semin Liver Dis, 2012, 32(1): 3-13.
[12] YILMAZ Y, SENATES E, AYYILDIZ T, et al. Characterization of nonalcoholic fatty liver disease unrelated to the metabolic syndrome[J]. Eur J Clin Invest, 2011, 42(4): 411-418.
[13] CAI W, ZHANG B, MIAO L, et al. Prospective cohort study of the predictive value of hemoglobin levels for non-alcoholic fatty liver disease[J]. Chin J Hepatol, 2014, 22(3): 200-204. (in Chinese) 蔡雯, 张蓓, 苗蕾, 等. 血红蛋白浓度预测非酒精性脂肪性肝病的前瞻性队列研究[J]. 中华肝脏病杂志, 2014, 22(3): 200-204.
[14] SU DZ, AI LY, WANG XH, et al. Study on the risk of non-alcoholic fatty liver disease caused by high hemoglobin level: the impact of gender[J]. Chin Hepatol, 2013, 18(11): 728-732. (in Chinese) 苏大芝, 艾罗燕, 王晓晗, 等. 不同性别高血红蛋白水平对非酒精性脂肪性肝病发生风险的影响[J]. 肝脏, 2013, 18(11): 728-732.
[15] LIU XT, TAO LX, YANG K, et al. Association between hemoglobin and metabolic syndrome:a five-year follow-up[J]. J Capit Med Univ, 2016, 37(4): 509-512. (in Chinese) 刘相佟, 陶丽新, 杨昆, 等. 血红蛋白与成人代谢综合征及其组分关联性的五年队列研究[J]. 首都医科大学学报, 2016, 37(4): 509-512.
[16] ZHANG ZG, XUE L, ZHANG YX, et al. Analysis of the prevalence of nonalcoholic fatty liver disease in uygur civil servants in urumqi[J]. Modern Prevent Med, 2012, 39(8): 1955-1957. (in Chinese) 张泽高, 薛黎, 张跃新, 等. 乌鲁木齐市公务员非酒精性脂肪肝调查[J]. 现代预防医学, 2012, 39(8): 1955-1957.
引证本文:WANG P, ZHANG ZQ, LYU GT, et al. Clinical value of hemoglobin and its association with hepatocyte steatosis in chronic hepatitis B patients[J]. J Clin Hepatol, 2017, 33(7): 1274-1279. (in Chinese) 王鹏, 张志侨, 吕国涛, 等. 慢性乙型肝炎患者血红蛋白与肝细胞脂肪变的相关性及其临床价值[J]. 临床肝胆病杂志, 2017, 33(7): 1274-1279.
(本文编辑:林 姣)
Clinical value of hemoglobin and its association with hepatocyte steatosis in chronic hepatitis B patients
WANGPeng,ZHANGZhiqiao,LYUGuotao,etal.
(DepartmentofInfectiousDiseases,TheFirstPeople′sHospitalofShunde,Foshan,Guangdong528300,China)
Objective To investigate the clinical value of hemoglobin and its association with hepatocyte steatosis in chronic hepatitis B (CHB) patients. Methods A retrospective analysis was performed for the clinical and pathological data of 1580 CHB patients who were hospitalized in The First People′s Hospital of Shunde from January 2006 to December 2014 and underwent liver biopsy, among whom 216 (13.67%) had hepatocyte steatosis (hepatocyte steatosis group) and 1364 had no hepatocyte steatosis (non-hepatocyte steatosis group). The patients were divided into groups 1, 2, and 3 according to hemoglobin level, and the clinical and pathological features were analyzed and compared between the three groups. Thet-test was used for comparison of continuous data between group; a one-way analysis of variance was used for comparision between multiple groups. The Mann-WhitneyUtest was used for ranked data between groups. The Kruskal-wallisHtest was used for ranked data between multiple groups; the chi-square test was used for comparison of categorical data between groups. Spearman correlation analysis was also performed to determine the correlation between two variables. Univariate logistic regression analysis and multivariate stepwise regression analysis were used to identify the influencing factors for hepatocyte steatosis. Results Body mass index (BMI), systolic pressure, diastolic pressure, uric acid, total cholesterol, low-density lipoprotein, and HBV DNA load increased with the increase in hemoglobin level (F=12.718,3.024,4.026,4.624,38.276,28.108,7.358, allP<0.05). The incidence rates of hepatocyte steatosis in groups 1, 2, and 3 were 7.59%, 11.76%,and 21.67%, respectively (χ2=44.23,P<0.05). Hemoglobin was positively correlated with hepatic steatosis (rs=0.211,P<0.001). The multivariate logistic regression analysis showed that hemoglobin (odds ratio [OR]=1.066,P<0.05), BMI (OR=1.576,P<0.05), age (OR=1.041,P<0.05), sex (OR=0.261,P<0.05), aspartate aminotransferase (OR=0.987,P<0.05), triglyceride (OR=1.690,P<0.05), and uric acid (OR=1.006,P<0.05) were independent influencing factors for hepatocyte steatosis in CHB patients. The area under the receiver operating characteristic curve was 0.852 (95% confidence interval [CI]: 0.811-0.893,P<0.01) for BMI, 0.701 (95%CI: 0.662-0.740,P<0.01) for low-density lipoprotein, 0.694 (95%CI: 0.653-0.734,P<0.01) for triglyceride, 0.689 (95%CI: 0.650-0.728,P<0.01) for total cholesterol, 0.675 (95%CI: 0.637-0.714,P<0.01) for hemoglobin, 0.654 (95%CI: 0.617-0.691,P<0.01) for age, 0.619 (95%CI: 0.575-0.662,P<0.01) for uric acid, and 0.612 (95%CI: 0.569-0.655,P<0.01) for blood glucose. Conclusion CHB patients with a high hemoglobin level tend to develop hepatocyte steatosis, and hemoglobin may be an independent influencing factor for hepatocyte steatosis in CHB patients. A high hemoglobin level has a certain value in predicting hepatocyte steatosis and awaits further research.
hepatitis B, chronic; hemoglobins; fatty liver; regression analysis
10.3969/j.issn.1001-5256.2017.07.014
2017-01-13;
2017-02-14。
广东省卫生厅立项资助课题(A2016450;A2013695)
王鹏(1962-),男,副主任医师,主要从事乙型肝炎、肝硬化、脂肪肝防治方面的研究。
张志侨,电子信箱:sdgrxjbk@163.com。
R512.62
A
1001-5256(2017)07-1274-06
