小儿脓毒症相关性脑病临床特征分析
2017-06-05潘少伦
潘少伦
小儿脓毒症相关性脑病临床特征分析
潘少伦
目的探讨分析小儿脓毒症相关性脑病的临床特征。方法对32例小儿脓毒症相关性脑病的临床资料进行回顾性分析, 对比不同病情严重程度、不同预后转归情况患儿间的临床特征, 并对比存活与死亡患儿入院时格拉斯哥昏迷评分(GCS)和小儿危重病例评分(PCIS)。结果32例小儿脓毒症相关性脑病患儿中, 非危重、危重和极危重者全身性癫痫发作、脑电图重度异常构成比比较差异有统计学意义(P<0.05);存活25例、死亡7例, 死亡率为21.88%, 且存活者与死亡者全身性癫痫发作、脑电图重度异常构成比比较差异有统计学意义(P<0.05);存活者入院时GCS评分与PCIS评分均显著高于死亡者,差异有统计学意义(P<0.05)。结论小儿脓毒症相关性脑病死亡率高, 应根据临床特征、GCS和PCIS评分评估预后并指导治疗。
脓毒症相关性脑病;临床特征;预后
小儿脓毒症相关性脑病是重症监护病房常见的脑功能障碍性疾病, 预后较差, 死亡率高。临床研究发现[1], 导致小儿脓毒症相关性脑病死亡率居高不下的原因除了机体功能较差、病情严重等因素外, 临床误诊和漏诊也是影响此类患儿预后转归的重要因素。因此探讨小儿脓毒症相关性脑病的临床特征, 对辅助诊断、指导治疗和预后评估均有重要的作用[2-4]。鉴于此, 本研究通过回顾性调查分析方法了解32例小儿脓毒症相关性脑病的临床特征, 并对比不同病情严重程度和预后转归情况下患儿的临床特征分布、GCS评分和PCIS评分差异, 现报告如下。
1 资料与方法
1. 1 一般资料选取本院2012年12月~2016年5月收治的32例脓毒症相关性脑病患儿, 均符合小儿脓毒症及脑脊液压力增高的诊断标准, 均存在有意识障碍等表现, 临床资料均记录完整, 排除既往均存在中枢神经系统损伤病史、存在颅内感染、头颅外伤、肝性昏迷等情况者。32例患儿中男21例、女11例, 年龄4个月~4岁, 平均年龄(1.6±0.4)岁,原发病:肺炎、败血症、肠道感染者分别有19、10、3例。
1. 2 方法所有患儿入院后均观察临床症状及特征, 包括高热、全身性癫痫发作、深昏迷、脑电图重度异常、颅脑CT重度异常等, 并采用GCS评分量表及小儿PCIS评分系统对所有受试者进行评分。根据GCS评分结果将32例患儿分为非危重、危重、极危重, 其GCS评分分别为>80分、>70分且≤80分、≤70分。此外, 所有患儿均实施脓毒症相关性脑病基础支持治疗, 并注意观察, 一旦发现异常情况, 应当由主治医生立即给予救治。根据患儿预后情况, 将32例患儿分为存活和死亡, 对比不同预后转归情况下患儿入院时的临床特征、GCS评分和PCIS评分。
1. 3 统计学方法 采用SPSS19.0统计学软件处理数据。计量资料以均数±标准差(x-±s)表示, 采用t检验;计数资料以率(%)表示, 两组间比较采用χ2检验, 多样本间比较采用秩和检验。P<0.05表示差异有统计学意义。
2 结果
2. 1 不同病情严重程度患儿临床特征比较32例小儿脓毒症相关性脑病患儿中, 非危重、危重和极危重者全身性癫痫发作、脑电图重度异常构成比比较, 差异有统计学意义(P<0.05)。其中危重和极危重者全身性癫痫发作、脑电图重度异常构成比均显著高于非危重者, 差异有统计学意义(P<0.05);极危重者上述临床特征构成比明显高于危重者, 差异有统计学意义(P<0.05)。见表1。
2. 2 不同预后情况患儿临床特征比较存活者全身性癫痫发作、脑电图重度异常构成比显著低于死亡者, 差异有统计学意义(P<0.05)。见表2。
2. 3 不同预后情况入院时GCS、PCIS评分比较存活者入院时GCS评分与PCIS评分均高于死亡者, 差异有统计学意义(P<0.05)。见表3。
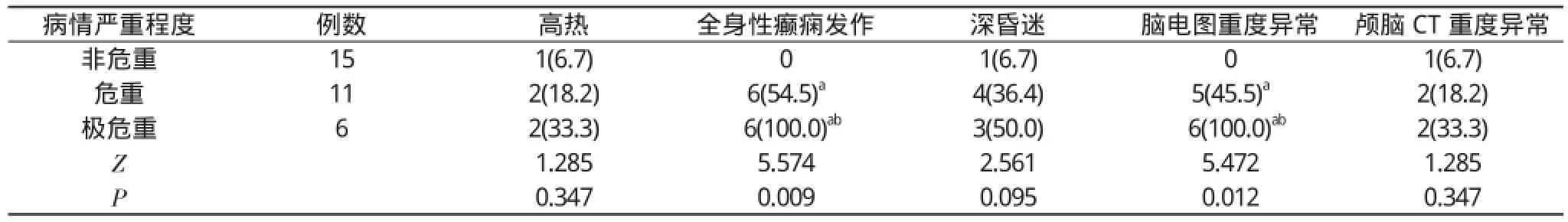
表1 不同病情严重程度患儿临床特征比较[n(%)]
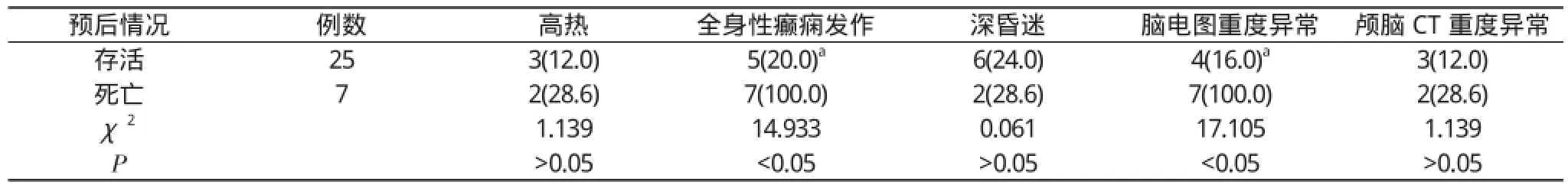
表2 不同预后患儿临床特征比较[n(%)]
表3 不同预后情况入院时GCS、PCIS评分比较

表3 不同预后情况入院时GCS、PCIS评分比较
注:与死亡比较,aP<0.05
3 讨论
小儿脓毒症相关性脑病主要由脓毒症引起, 与脑血管功能障碍、炎症损伤、谷氨酸兴奋毒性以及氧化刺激等均存在明显关联。在脓毒症相关性脑病患儿发病过程中, 多种炎症介质均参与且起到重要的推动作用, 一方面可以引起颅内血流动力学的变化, 另一方面还可引发血脑屏障损伤, 最终导致脑水肿及中枢神经系统功能异常[5-7]。有研究指出[8-10],脓毒症患儿中, 脑血流自主调节功能受到一定损伤, 再加上全身血压降低, 可对脑循环产生异常影响, 这也是诱发小儿脓毒症相关性脑病的主要因素。由此可知, 小儿脓毒症相关性脑病的发生风险较高, 而探讨此类患儿的临床特征与病情严重程度和预后情况的关系对评估病情、指导治疗和预测预后均有至关重要的作用。
本研究结果发现, 非危重、危重和极危重者全身性癫痫发作、脑电图重度异常构成比比较, 差异有统计学意义(P<0.05)。且极危重者全身性癫痫发作、脑电图重度异常构成比最高、危重者次之、非危重者最低, 说明病情越严重,小儿脓毒症相关性脑病全身性癫痫发作及脑电图重度异常的构成比越高。此外, 存活者全身性癫痫发作、脑电图重度异常构成比显著低于死亡者, 差异有统计学意义(P<0.05)。证实全身性癫痫发作、脑电图重度异常与小儿脓毒症相关性脑病预后情况存在明显的关联性。最后, 存活者入院时GCS评分与PCIS评分均高于死亡者, 差异有统计学意义(P<0.05)。说明可以将GCS评分与PCIS评分用于评估小儿脓毒症相关性脑病者的病情严重程度及预后转归情况。本研究结果与既往欧阳洁明等[11]研究相符。由此可知, 可用临床特征评估小儿脓毒症相关性脑病的病情严重程度及预后情况, 同时还可用GCS评分与PCIS评分评估此类患儿的死亡风险, 以便及时给予治疗。
综上所述, 小儿脓毒症相关性脑病病情严重且预后差,可根据全身性癫痫发作、脑电图检查结果、GCS评分及PCIS评分评估此类患儿的病情严重程度及预后情况, 推测可以根据上述项目的变化指导治疗以改善预后。
[1] 乔俊英, 李凡, 栾斌.小儿脓毒症相关性脑病临床特征分析.山东医药, 2015, 55(9):92-94.
[2] 杨文敏, 王利.小儿腹泻并脓毒症相关性脑病的临床诊断及治疗.齐齐哈尔医学院学报, 2016, 37(1):30-31.
[3] 孙世心, 何颜霞.儿童脓毒症相关性脑病发生和死亡的危险因素分析.中国小儿急救医学, 2016, 23(8):543-546.
[4] 周天昀, 潘婷婷, 瞿洪平, 等. 脓毒症相关性脑病的发病机制与监测方法. 中国急救医学, 2015(12):1083-1087.
[5] 李浩华. 脓毒症相关性脑病28例的诊治效果分析. 中国社区医师, 2015(a1):16-17.
[6] 王阳, 陶少华, 曾其毅. 脓毒症相关性脑病研究进展. 国际儿科学杂志, 2015, 42(2):227-230.
[7] 刘景峰, 段美丽. 脓毒症相关性脑病的流行病学分析. 医学综述, 2017, 23(1):141-144.
[8] 谢志超, 廖雪莲, 康焰. 脓毒症相关性脑病的诊疗与研究新进展. 中国感染与化疗杂志, 2015, 15(6):609-613.
[9] 项丹, 曾其毅. 脓毒症相关性脑病发病机制研究进展. 中国实用儿科杂志, 2015(7):550-555.
[10] 唐会, 罗丹, 纪木火, 等. 脓毒症相关性脑病的研究进展. 临床麻醉学杂志, 2016, 32(7):717-720.
[11] 欧阳洁明, 郭梁, 杨海斌, 等. 儿童脓毒症相关性脑病发生的危险因素分析. 当代医学, 2014, 20(19):8-10.
Analysis of clinical features of pediatric sepsis related encephalopathy
PAN Shao-lun. Foshan City Maternal and Child Care Service Center, Foshan 528000, China
ObjectiveTo explore and analyze the clinical features of pediatric sepsis related encephalopathy.MethodsClinical data of 32 pediatrics with sepsis related encephalopathy were retrospectively analyzed, and comparison were made on clinical features of different illness severity and prognosis and outcome, as well as Glasgow coma scale (GCS) and pediatric critical illness score (PCIS) at admission between survival and dead children.ResultsAmong 32 pediatric sepsis related encephalopathy children, non-critical, critical and extremely critical patients had statistically significant difference in generalized seizures and severely abnormal electroencephalogram proportion (P<0.05). There were 25 survival cases, 7 dead cases, with death rate as 21.88%. The survival and dead patients had statistically significant difference in generalized epilesy seizures and severely abnormal electroencephalogram proportion (P<0.05). The survival patients had significantly higher GCS and PCIS score at admission than the dead patients, and the difference had statistical significance (P<0.05).ConclusionThe death rate of pediatric sepsis related encephalopathy is high, and clinical features, GCS and PCIS score should be depended to evaluate prognosis and guide therapy.
Sepsis related encephalopathy; Clinical features; Prognosis
10.14164/j.cnki.cn11-5581/r.2017.08.021
2017-03-03]
528000 佛山市妇幼保健院
