180例极低出生体质量儿输血情况及危险因素分析
2017-05-24蒋青莲张志红
蒋青莲 张志红
第四军医大学西京医院儿科(陕西西安 710032)
·论 著·
180例极低出生体质量儿输血情况及危险因素分析
蒋青莲 张志红
第四军医大学西京医院儿科(陕西西安 710032)
目的探讨极低出生体质量儿(VLBWI)输血情况及危险因素。方法回顾分析2012年1月至2016年6月收治的180例VLBWI的临床资料,并根据是否输血分为输血组及未输血组,比较两组VLBWI的一般资料、住院期间疾病发生情况及治疗措施。结果180例VLBWI中,住院期间发生贫血118例(65.6%),需输血57例(31.7%),出生胎龄(31.3±1.9)周,出生体质量(1 295.7±127.7)g,首次输血多发生于生后2~5周,每次输血量为20 mL/kg,48例(84.2%)住院期间仅输血1次。两组VLBWI分别在母孕期贫血、出生体质量、胎龄、出生时血红蛋白值及红细胞压积、输血前采血量、生后采集脐血、住院时间、持续气道正压通气时间、肠外营养时间、血管活性药物使用时间、分娩方式、出生后是否需气管插管、新生儿呼吸窘迫综合征、呼吸暂停、暂时性甲状腺功能减退症、动脉导管未闭方面有统计学意义(P均<0.05)。多因素logistic回归分析显示,胎龄越大、出生体质量越大、出生时血红蛋白值越高,VLBWI输血率越低;而住院时间越长、输血前采血量越大,则VLBWI输血率越高(P均<0.05)。结论VLBWI输血率较高,住院期间多种并发症、病情危重、早期医源性失血量及出生时血红蛋白值是影响输血率的重要因素。
极低出生体质量儿; 贫血; 输血; 危险因素
早产儿尤其是极低出生体质量儿(very low birth weight infant,VLBWI)极易发生贫血[1],输血是纠正早产儿中、重度贫血常规甚至首选的方法,但输血费用较高,并可引起疾病传播、免疫抑制、过敏反应、循环超负荷等不良反应,在新生儿中也是引起中、重度颅内出血、支气管肺发育不良、新生儿坏死性小肠结肠炎、早产儿视网膜病变甚至死亡的高危因素之一[2-4]。本研究回顾性分析VLBWI的输血情况并探讨其高危因素,为贫血治疗及减少输血率提供参考。
1 对象和方法
1.1 研究对象
选择2012年1月—2016年6月在第四军医大学西京医院新生儿中心收治的VLBW I为研究对象。入选标准:①生后12 h内入院;②胎龄<37周、出生体质量<1 500 g;③出院时达临床治愈标准。排除标准:存在急性失血,有红细胞生成障碍、溶血性贫血、地中海贫血等血液系统疾病及相关临床资料不够准确可靠或不完善者。
根据VLBWI住院期间是否输血分为输血组及未输血组。
1.2 方法
1.2.1 临床资料收集 采用回顾性分析方法。收集VLBWI一般资料,包括母孕期血红蛋白(hemoglobin,Hb)值、生后是否采集脐血、性别、出生胎龄、出生体质量、分娩方式、住院时间、出生时(生后24 h内)Hb值及红细胞压积(Hct);VLBWI住院期间疾病发生情况,如新生儿呼吸窘迫综合征、呼吸暂停、暂时性甲状腺功能减退症、动脉导管未闭;治疗措施,如气管插管、持续气道正压通气(continuous positive airway pressure,CPAP)时间、血管活性药物使用时间、肠外营养时间、输血前采血量。以上资料均在医院网络电子病例系统查阅。本研究中的实验室检测未采用微量血作为标本;生后如有采集脐血的早产儿,脐血量均为4 mL;Hb、Hct每周检测1次。
1.2.2 输血指征和方法 参考《实用新生儿学》的早产儿输血指征[5]。对达到输血指征的VLBWI,采用一次配血后将 0.5 U悬浮红细胞分两次输注的方法,第1次输10 mL/kg,24 h后再输同等量悬浮红细胞。
1.3 统计学分析
采用 SPSS 19. 0软件进行数据处理。正态分布计量资料以均数±标准差表示,组间比较采用两独立样本t检验;非正态分布计量资料以中位数(四分位数间距)表示,组间比较采用Wilcoxon秩和检验。计数资料用例数和率表示,组间比较采用χ2检验。多因素logistic回归分析影响VLBWI输血率的各项因素。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
本研究共调查234例VLBWI,排除不符合纳入标准的病例,共有180例VLBWI纳入分析。180例中,男85例(47.2%)、女95例(52.8%);出生胎龄(31.3±1.9)周(27.3~36.1周);出生体质量(1 295.7±127.7)g(1 000~1 450 g);剖宫产141例(78.3%),自然分娩39例(21.7%);住院时间(37.4±9.8)d(9~79 d)。
118例(65.6%)VLBWI住院期间发生贫血,57例(31.7%)需输血。输血时Hb值(90.1 ± 10.3)g/L(67~128 g/L),Hct(25.5 ± 3.1)%(15.5%~35.0%);首次输血日龄为生后(25.4 ±10. 8)d(7~61 d),多为生后2~5周,生后7 d内2例次,8~14 d有5例次,15~28 d有32例次,29~35 d有25例次,≥42 d有8例次;每次输血量为20 mL/kg(分2次,隔天1次,每次10 mL/kg);48例(84.2%)VLBWI住院期间输血1例次,3例(5.3%)输血2例次,6例(10.5%)输血3例次。
2.2 输血组与未输血组患儿临床特征比较
输血组出生体质量、胎龄、出生时Hb值及Hct、生后采集脐血率低于未输血组,输血前采血量多于未输血组,住院时间、CPAP时间、肠外营养时间、血管活性药物使用时间长于未输血组,母孕期贫血、出生胎龄<30周、出生体质量<1 250 g、自然分娩、出生后需气管插管、新生儿呼吸窘迫综合征、呼吸暂停、暂时性甲状腺功能减退症、动脉导管未闭发生率高于未输血组,差异均有统计学意义(P<0.05)。见表1。
2.3 输血危险因素
将单因素分析有统计学意义的因素进行多因素logistic 回归分析,结果显示,胎龄越大、体质量越大、出生时Hb值越高,VLBWI输血率越低;而住院时间越长、输血前采血量越大,则VLBWI输血率越高。因此,胎龄、体质量、出生时Hb值、住院时间、输血前采血量是VLBWI输血的独立预测因子。见表2。
3 讨论
由于VLBWI机体代谢对氧的需求量低致促红细胞生成素量少且活性低下、红细胞寿命短、医源性失血量大、血容量扩大致血液稀释等原因,贫血发生时间早且程度重,目前输注红细胞仍是治疗VLBWI中重度贫血常规甚至首选的方法。不同的文献报道VLBWI输血率有所不同[1,6,7],原因可能是小胎龄早产儿的存活率逐渐提高[8],缺乏循证医学相关的输血指征[9]。相关研究报道在同一地区同期16个不同的新生儿监护室共纳入4 283例VLBWI,输血率波动在34.1%~64.4%[6]。本研究中VLBWI住院期间贫血发生率及输血率都较低(分别为65.6%、31.7%),可能与本组病例胎龄较大、住院时间较短、输血指征控制严格有关,另外因家属观念或经济等原因,自动放弃部分病例,对输血率也有一定影响。本研究中VLBWI首次输血时间平均为生后2~5周,与相关报道一致[7]。

表1 输血组与未输血组临床特征比较
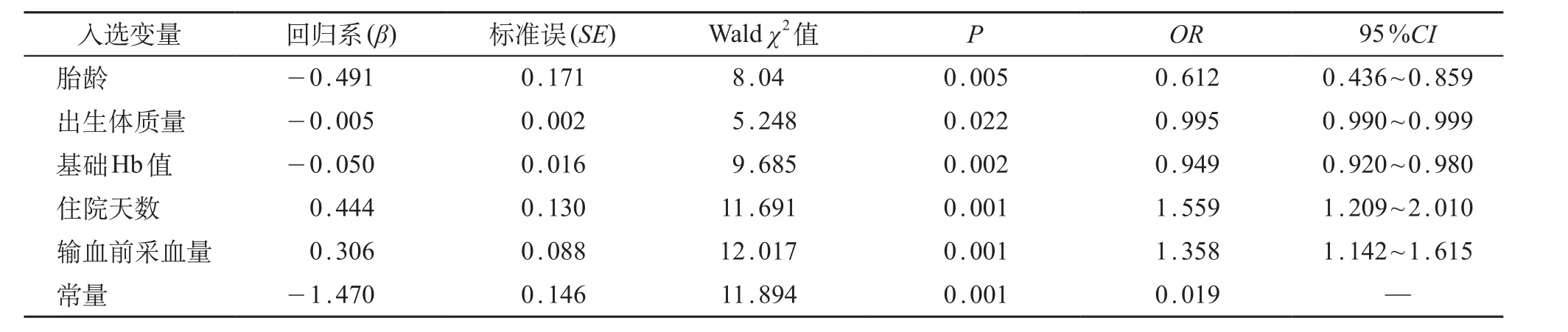
表2 VLBWI输血相关因素logistic 回归分析
出生时Hb低的患儿贫血发生时间提前,输血率也相应增加[7]。本研究输血组出生时Hb值及Hct均明显低于未输血组,延迟脐带结扎可增加新生儿血容量及出生时Hb值,但由于部分学者忧虑延迟脐带结扎所存在的潜在风险如高胆红素血症、影响新生儿窒息复苏实施等,与国内外大部分医院一样,本院目前未开展延迟脐带结扎项目[10],仍沿用早脐带结扎即生后30 s内结扎脐带。本研究显示输血组母孕期贫血发生率高于未输血组,母孕期缺铁时由于母体铁贮存减少、转铁蛋白受体代偿性增加和胎盘摄铁能力下降,可影响胎儿获取铁量,导致出生时Hb值低[11]。以上结果提示延迟脐带结扎、孕期定期监测贫血情况并予以合理处理可提高出生时Hb值从而减少输血率。
本研究单因素分析显示,VLBWI体质量越低、胎龄越小,输血率就越高,尤其是胎龄<30周、出生体质量<1 250g的早产儿,输血率高于未输血组(P<0.05),与其他研究报道一致[6,7,9]。本研究发现,输血组体质量越低、胎龄越小,多器官结构及功能发育成熟度就越低,住院期间更容易合并各种并发症,尤其是呼吸系统疾病如新生儿呼吸窘迫综合征、呼吸暂停等,相关的治疗措施如出生后需气管插管发生率越高,CPAP时间更长,病情相对更重,住院时间也更长,这类早产儿在诊断和治疗过程中难免造成更多的医源性失血(P均<0.05)。医源性失血的减少被认为是最有效的减少输血率的方法[6]。相关研究发现接受参数监测仪替代采血行实验分析的早产儿输血率明显降低(可降低50.0 % ~38.9 %)[12]。本研究也发现生后采集脐血行部分实验室分析也可使输血率降低18.9%。故对体质量越低、胎龄越小的VLBWI更应加强Hb值及Hct的监测。生后采集脐血行部分实验室分析、开展微量血化验或采用参数监测仪可减少医源性失血从而尽量减少输血。
采用限制性输血指征也可减少输血,有研究报道可减少早产儿16 mL/kg的输血量[13],并可使输血率下降18 %[14]。也有研究证实限制性输血指征虽不能避免输血发生,但可明显减少VLBWI输血次数[15]。另有研究报道采用限制性输血指征减少输血率的效果优于使用促红细胞生成素及铁剂[1]。然而,目前对新生儿尤其是早产儿输血指征的把握仍存在诸多争议[16]。有一项研究包含了11个国家1 018例新生儿,结果发现仅51.1%新生儿监护室遵循严格的输血指征[10]。本研究病例严格遵循早产儿输血指征,输血率与其他研究相比明显减低[6,7,9]。提示对于VLBWI输血需权衡利弊,除危及生命的情况必须紧急输血治疗外,输血治疗仍需谨慎。
本研究输血组肠外营养时间更长。原因考虑肠外营养时间长者需定期采血监测内环境及感染指标,增加医源性采血量;另外,VLBWI常存在喂养不耐受,铁剂、叶酸、口服维生素等口服药添加受限,导致贫血及输血率增加。因此建议如能早日达到完全肠内营养,输血率可能会减少。但需进一步进行前瞻性研究证实早期肠内营养与贫血及输血率之间的关系。
促红细胞生成素是由肾脏和肝脏合成和分泌的一种激素样物质,能够促进红细胞生成。本研究输血组动脉导管未闭的发生率较未输血组更高,推测原因可能是VLBWI的重要器官对低灌注敏感,动脉导管未闭时左向右分流常引起体循环缺血,同时伴有肺损伤合并心肌功能障碍导致全身低灌注,导致肾脏、肝脏等部位缺血影响促红细胞生成素的合成及分泌而加重贫血。
甲状腺功能减退症患儿因甲状腺激素缺乏抑制造血功能,导致骨髓发育不良;且甲状腺功能减低的患儿常存在喂养不耐受、胃酸分泌减低、胆囊收缩减弱造成胃肠对铁、叶酸及VitB12吸收不足,使得合成红细胞及血红蛋白的原料不足;另外部分甲状腺功能减退症患儿体内可产生抗红细胞抗体使红细胞寿命缩短[17]。目前对于新生儿暂时性甲状腺功能减低症是否给予补充左旋甲状腺激素仍存在争议。而本研究显示输血组暂时性甲状腺功能减退症发生率明显高于未输血组(80.7% 对 47.2%,P=0.001)。有待于进一步进行补充左旋甲状腺素治疗暂时性甲状腺功能减退症是否能减少输血率的研究。
总之,贫血是VLBWI生后很常见的并发症,对胎龄小、体质量低、病情危重、住院期间有多种并发症、医源性失血量大及出生时Hb值低的VLBWI应加强血常规监测。增加出生时Hb值、减少医源性失血量、严格限制输血指征、早期完全肠内营养可减少输血率。然而关于尽早干预新生儿动脉导管未闭、补充左甲状腺素片治疗暂时性甲状腺功能减退症是否有利于减少输血率有待进一步研究证实。本研究属回顾性研究,尚存在临床数据不完善、样本量偏小、VLBWI胎龄相对较大等问题,有待于进一步扩大样本量、进行多因素分析及多中心临床试验研究。
[1] Aher SM, Ohlsson A. Early versus late erythropoietin for preventing red blood cell transfusion in preterm and/or low birth weight infants [J]. Cochrane Database Syst Rev, 2012, 10:CD004865.
[2] Baer VL, Lambert DK, Henry E, et al. Red blood cell transfusion of preterm neonates with a Grade 1 intraventricular hemorrhage is associated with extension to a Grade 3 or 4 hemorrhage [J]. Transfusion, 2011, 51(9):1933-1939.
[3] dos Santos AM, Guinsburg R, de Almeida MF, et al. Red blood cell transfusions are independently associated with intra-hospital mortality in very low birth weight preterm infants [J]. J Pediatr, 2011, 159(3):371-376.
[4] Mohamed A, Shah PS. Transfusion associated necrotizing enterocolitis: a meta-analysis of observational data [J]. Pediatrics, 2012, 129(3):529-540.
[5] 邵肖梅,叶鸿瑁,丘小汕.实用新生儿学 [M].4版. 北京:人民卫生出版社,2011:597.
[6] dos Santos AM, Guinsburg R, de Almeida MF, et al. Factors associated with red blood cell transfusions in very-low-birthweight preterm infants in Brazilian neonatal units [J]. BMC Pediatr, 2015, 15(113):2-8.
[7] Jeon GW, Sin JB. Risk factors of transfusion in anemia of very low birth weight infants [J]. Yonsei Med J, 2013, 54(2):366-373.
[8] Mehler K, Grimme J, Abele J, et al. Outcome of extremely low gestational age newborns after introduction of a revised protocol to assist preterm infants in their transition to extrauterine life [J]. Acta Pediatr, 2012, 101(12):1232-1239.
[9] Guillén U, Cummings JJ, Bell EF, et al. International survey of transfusion practices for extremely premature infants [J]. Semin Perinatol, 2012, 36(4):244-247.
[10] Committee on Obstetric Practice, American College of Obstetricians and Gynecologists. Committee Opinion No.543: timing of umbilical cord clamping after birth [J].Obstet Gynecol, 2012, 120(6):1522-1526.
[11] Pasricha SR, Drakesmith H, Black J, et al. Control of iron de fi ciency anemia in low- and middle-income countries [J]. Blood, 2013, 121(14): 2607-2617.
[12] Mahieu L, Marien A, De Dooy J, et al. Implementation of a multi-parameter Point-of-Care-blood test analyzer reduces central laboratory testing and need for blood transfusions in very low birth weight infants [J]. Clin Chim Acta, 2012, 413(1-2):325-330.
[13] Venãncio JP, Santos AM, Guinsburg R, et al. Strict guideline reduces the need for RBC transfusions in premature infants [J]. J Trop Pediatr, 2007, 53(2):78-82.
[14] Mimica AF, dos Santos AM, da Cunha DH, et al. A very strict guideline reduces the number of erythrocyte transfusions in preterm infants [J]. Vox Sang, 2008, 95(2):106-111.
[15] Whyte R, Kirpalani H. Low versus high haemoglobin concentration threshold for blood transfusion for preventing morbidity and mortality in very low birth weight infants [J]. Cochrane Database Syst Rev, 2011, 9(11):CD000512.
[16] Christensen RD. Identifying neonates likely to bene fi t from a red blood cell transfusion [J]. Transfusion, 2012, 52(2):217-218.
[17] 毛晓露,陈进. 甲状腺功能减退症患者的红细胞与血红蛋白变化及临床意义 [J]. 临床血液学输血杂志, 2008, 21(12):633-634.
Characteristics and risk factors of blood transfusion in 180 very low birth weight infants
IANG Qinglian, ZHANG
Zhihong
(Department of Pediatrics, Xijing Hospital of Fourth Military Medical University, Xi'an 710032, Shanxi, China)
ObjectiveWe aimed to study the characteristics and risk factors for blood transfusion in very low birth weight infants (VLBWI).MethodsClinical data of 180 VLBWI, hospitalized from January, 2012 to June, 2016, were studied retrospectively. The infants were divided into two groups according to whether blood transfusion is administered or not. Two groups were compared with general information, diseases in hospital and treatment taken.Results Of the 180 VLBWI, 118 cases (65.6%) were diagnosed with anemia when hospitalized. 57 cases (31.7%) needed blood transfusion with a mean gestational age of 30.3±1.9 weeks and a mean birth weight of 1233.3±123.7 g, The fi rst time to blood transfusion ranged from 2 to 5 weeks after birth, transfusion volume 20ml/Kg once. Fourty-eight (48) cases (84.2%) only took blood transfusion once. Birth weight, gestational age, basal hemoglobin, hematocrit, volume of blood taking before transfusion, duration of hospitalization, duration of continuous positive airway pressure, duration of paraenteral nutrition, duration of vasoactive drugs used, need for intubation、delivery mode, neonatal respiratory distress syndrome, apnea, neonatal hypothyroidism and patent ductus arteriosus showed signi fi cant difference between the two groups. Logistic regression analysis revealed that gestational age, birth weight, basal hemoglobin, long duration of hospital stay and blood loss from laboratory testing were risk factors for blood transfusion in VLBWI (P<0.05).ConclusionsThe rate of blood transfusion in VLBWI was relatively high. Complex complications, critical condition, blood loss from laboratory testing and basal hemoglobin were main risk factors for blood transfusion.
very low birth weight infant; anemia; blood transfusion; risk factor
10.3969/j.issn.1000-3606.2017.05.007
2016-11-25)
(本文编辑:蔡虹蔚)
张志红 电子信箱:396083303@qq.com
