兰州城区孕妇甲状腺功能现况调查
2017-01-18吴岐珍王文玲李海鸿唐中锋许晓英张丽莉
吴岐珍,王文玲,李海鸿,唐中锋,许晓英,张丽莉,周 敏
(甘肃省妇幼保健院围产医学中心,甘肃 兰州 730050)
兰州城区孕妇甲状腺功能现况调查
吴岐珍,王文玲,李海鸿,唐中锋,许晓英,张丽莉,周 敏
(甘肃省妇幼保健院围产医学中心,甘肃 兰州 730050)
目的 了解兰州城区孕妇甲状腺功能的现状及其影响因素。方法 随机选择2014年6月至2016年2月自愿在甘肃省妇幼保健院进行围产保健,并长期居住在兰州市城区的不同孕期孕妇1 127例,测定其空腹静脉血甲状腺功能,包括促甲状腺激素(TSH)、游离甲状腺素(FT4)、甲状腺过氧化物酶抗体(TPOAb)水平及空腹尿碘值。分析甲状腺功能与孕妇年龄、孕周及孕前体质量指数的关系,以及尿碘值与甲状腺功能是否存在联系,各项甲状腺功能指标之间是否存在联系。结果 不同年龄孕妇的TSH值之间比较有统计学差异(F=3.202,P=0.007),FT4值之间比较有统计学差异(F=2.508,P=0.029),TPOAb值之间比较无统计学差异(H=2.268,P=0.811)。不同孕期孕妇的TSH值之间比较有统计学差异(F=4.173,P=0.016),FT4值之间比较有统计学差异(F=20.290,P=0.000),TPOAb值之间比较无统计学差异(H=0.136,P=0.934)。不同孕前体重指数孕妇的TSH值之间比较没有统计学差异(F=0.936,P=0.423),FT4值之间比较无统计学差异(F=2.309,P=0.075),TPOAb值之间比较有统计学差异(H=12.333,P=0.006)。尿碘值与TSH值负相关(r=-0.070,P=0.016);尿碘值与FT4值正相关(r=0.187,P=0.000);尿碘值与TPOAb值负相关(r=-0.066,P=0.020)。TSH值与TPOAb值之间正相关(r=0.073,P=0.014),FT4值与TPOAb值之间无相关性(r=-0.016,P=0.597)。结论 兰州城区孕妇的甲状腺功能与妊娠年龄、孕期、孕前体重指数、碘营养状况之间存在联系。应当加强这一地区孕妇尿碘及甲状腺功能指标的监测,为提高人口质量提拱了新的思路。
甲状腺功能;孕妇;碘营养状况;年龄;体质量指数;兰州城区
甲状腺激素是重要的内分泌激素,参与人体新陈代谢、生长发育、生殖等多种组织器官的活动。甲状腺功能对正常妊娠有较大影响。迄今为止,甲状腺功能低下是妊娠期孕妇发病频率最高的甲状腺疾病。研究发现,与甲状腺功能低下相关的妊娠并发症有妊娠期高血压疾病、早产、低出生体重、胎盘早剥和产后出血等[1-2]。甲状腺功能异常也是早期流产的危险因素[3]。孕26周前,胎儿自身合成甲状腺素的功能尚不完全,母体合成的甲状腺素是胎儿甲状腺素的唯一来源。因此,妊娠期母体甲状腺功能状况对子代发育影响重大,可对其造成诸多近期或远期的不良影响,如胎儿畸形、婴儿精神发育障碍和智力落后[1]。本研究就兰州城区孕妇甲状腺功能的现状及其影响因素进行分析,现报道如下。
1对象与方法
1.1研究对象
随机选择自愿在甘肃省妇幼保健院进行围产保健的1 127例孕妇,需长期居住在兰州市城区(涵盖城关区、七里河区、安宁区、西固区四区居民),来兰务工及流动人口除外。无年龄及孕产次限制,既往无甲状腺疾病史,无近期服用激素史,无内外科合并症及内分泌疾病,近期未特殊服用碘补充剂。对知情同意的孕妇入组并签署知情同意书。
1.2方法
1.2.1甲功检测
选取促甲状腺激素(thyroid stimulating hormone,TSH),游离甲状腺素(free thyoxine,FT4),甲状腺过氧化物酶抗体(thyroid peroxidase antibody,TPOAb)作为代表孕妇甲状腺功能的3个指标。
分别采集早孕期、中孕期、晚孕期研究对象与晨尿同期静脉血约5mL,室温静置2h后3 000r/min离心,分离血清并置于-80°C低温冰箱保存,统一采用同一台罗氏公司提供的自动化学发光免疫测定仪及其诊断试剂,应用电化学免疫分析法检测孕妇血清TSH、FT4、TPOAb。
1.2.2尿碘检测
尿液采集及测定:分别收集早孕期、中孕期、晚孕期研究对象的空腹晨尿。由于尿碘受尿液比重影响,与天气、饮食、出汗、采样时间等个人因素相关,统一采集晨尿5mL,排除孕妇近期服用碘补充剂及特殊饮食,预防尿液浓缩或稀释的影响,选取尿液比重1.010~1.030之间的尿液进行检验。将尿液置于清洁聚乙烯塑料管中,密封,-20℃保存,尿碘检测统一采用过硫酸铵溶液在100℃条件下消化尿样,利用碘对砷铈氧化还原反应的催化作用原理,根据国家标准《尿中碘的砷铈催化分光光度测定方法》方法WS/T107-2006检测尿碘含量。
1.3统计学方法
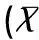
1.4质量控制
为保证研究的准确性,样本及资料收集由专人统一进行,且妥善保管。实验在相同条件下统一进行,保证试剂及实验环境的稳定性。数据录入采用双盲法,尽可能避免统计误差。
2结果
2.1不同年龄孕妇的甲状腺功能
不同年龄孕妇的TSH值之间比较有统计学差异,年龄<19岁以及年龄>40岁的孕妇的TSH值较大(F=3.202,P=0.007);不同年龄孕妇的FT4值之间比较有统计学差异,随年龄增长FT4值有下降趋势(F=2.508,P=0.029);不同年龄孕妇的TPOAb值之间比较没有统计学差异(H=2.268,P=0.811),见表1。
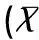
表1 不同年龄孕妇的甲状腺功能±S)
2.2不同孕期孕妇的甲状腺功能
依据谢幸、苟文丽主编《妇产科学》第8版为准划分孕期,其中早孕期(第13周末之前)、中孕期(孕14~27周末)、晚孕期(孕28周及其以后)。
不同孕期孕妇的TSH值之间比较有统计学差异(F=4.173,P=0.016),TSH值随孕期的增长不断增大;不同孕期孕妇的FT4值之间比较有统计学差异(F=20.290,P=0.000),FT4值随孕期的增长不断降低;不同孕期孕妇的TPOAb值之间比较无统计学差异(H=0.136,P=0.934),见表2。
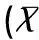
表2 不同孕期孕妇的甲状腺功能±S)
2.3不同孕前体质量指数孕妇的甲状腺功能
依据体质量指数(body mass index,BMI)中国标准:偏低:BMI<18.5kg/m2,正常:BMI为18.5~23.9kg/m2,偏高:BMI为24~27.9kg/m2,肥胖:BMI为≥28kg/m2,将孕妇按照孕前BMI进行划分。
不同孕前BMI孕妇的TSH值之间比较没有统计学差异(F=0.936,P=0.423);不同孕前BMI孕妇的FT4值之间比较无统计学差异(F=2.309,P=0.075);不同孕前BMI孕妇的TPOAb值之间比较有统计学差异(H=12.333,P=0.006),随孕前BMI增加,孕妇TPOAb值有上升趋势,见表3。
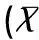
表3 不同孕前体重指数孕妇的甲状腺功能±S)
2.4碘营养状况与甲状腺功能之间的关系
根据国际控制碘缺乏病委员会、国际儿童基金会、世界卫生组织联合提出的评价孕妇碘营养水平的标准:严重碘缺乏(尿碘<20μg/L),中度碘缺乏(尿碘20~50μg/L),轻度碘缺乏(尿碘51~149μg/L),碘充足(尿碘150~249μg/L),碘超足量(尿碘250~499μg/L),碘过量(≥500μg/L)。评价1 127例孕妇的尿碘水平,其中严重缺碘1例,占0.089%,中度缺碘0例,轻度缺碘790例,70.098%,总体碘缺乏率70.186%。碘充足的304例,占26.974%,碘超足量32例,占2.839%,碘过量0例。
尿碘值与甲状腺功能指标采用Pearson线性相关进行分析,其中尿碘值与TSH值负相关(r=-0.070,P=0.016);尿碘值与FT4值正相关(r=0.187,P=0.000);尿碘值与TPOAb值负相关(r=-0.066,P=0.020),见表4。
表4 碘营养状况与甲状腺功能的相关性分析
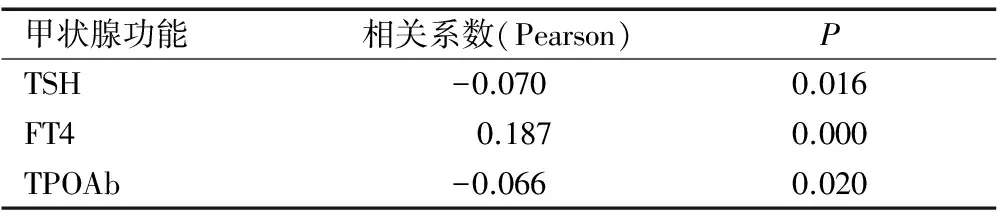
Table 4 Relationship between iodine nutritional status and thyroid function
注:TPOAb为取自然对数后的值。
2.5TSH值、FT4值与TPOAb抗体值相关性分析
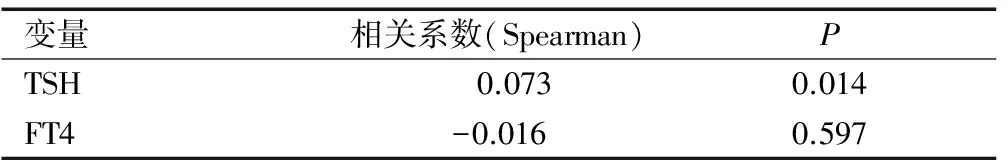
TSH值与TPOAb值之间正相关(r=0.073,P=0.014),FT4值与TPOAb值之间无相关性(r=-0.016,P=0.597),见表5。
表5 TSH值、FT4值与TPOAb值的相关性分析
Table 5 Relationship among TSH, FT4 and TPOAb values
变量相关系数(Spearman)PTSH 0.0730.014FT4-0.0160.597
3讨论
3.1孕妇年龄与甲状腺功能
一般认为,女性的最佳生育年龄为25~30岁。随着年龄的增长,各种妊娠并发症的风险增高。本研究发现,不同年龄孕妇的TSH值之间比较有统计学差异,年龄<19岁以及年龄>40岁的孕妇的TSH值较大。不同年龄孕妇的FT4值之间比较有统计学差异,随年龄增长FT4值有下降趋势。分析原因可能为:世界卫生组织规定青春期为10~19岁,因此<19岁仍处在青春期[4]。青春期的女性,由于生长发育所需,基础代谢率较高,妊娠后可表现为TSH、FT4较高。随着妊娠年龄的增大,>40岁的女性通常认为进入绝经过渡期,此时卵巢功能逐渐衰退,机体其他组织器官也出现退行性改变,包括甲状腺,妊娠后甲状腺功能可表现为高TSH,低FT4水平。因此,女性应该强调在最佳生育年龄妊娠、分娩。妊娠年龄过小自身的生长发育尚未完成,年龄过大机体发生退行性改变,同样增加各种妊娠并发症的风险。本研究中不同年龄孕妇的TPOAb值之间比较没有统计学差异,提示甲状腺的自身免疫损伤与妊娠年龄无关。
3.2孕期甲状腺功能的变化
TSH是判断甲状腺功能的最敏感指标。人绒毛膜促性腺激素(human chorionic gonadotropin,hCG)与TSH具有相同的α亚单位,可以与TSH受体结合发挥“TSH样”作用,促进甲状腺激素的合成和分泌,负反馈引起TSH的分泌减少。早孕期血清hCG浓度进行性增长,TSH较孕前降低,胚胎着床10周左右血清hCG浓度达到高峰随后开始降低,故孕中晚期TSH水平逐渐上升。本研究发现,TSH随孕周增加呈增长趋势,三组间比较有统计学差异,这一结果与妊娠正常生理状态相吻合。FT4值随孕周增加不断降低,三组间比较有统计学差异。可能是由于早孕期hCG增加导致的“TSH样”作用,使早孕期甲状腺激素分泌增加;同时,妊娠期甲状腺结合球蛋白(thyroxine binding globulin,TBG)浓度增高,从而使血清总甲状腺素(serum total thyroid,TT4)、血清总三碘甲状腺原氨酸(serum total triiodothyronine,TT3)的浓度增加,而血清FT4、游离三碘甲状腺原氨酸(free triiodothyronine,FT3)的浓度减低;且随着孕周增加,胎儿生长发育加快,孕妇体内甲状腺素通过胎盘供给胎儿生长发育增加所致。TPOAb值三组间比较没有统计学差异。妊娠是一种同种异体移植,为了保护胎儿,母体的免疫系统做出妥协,采取了适度的免疫抑制,既往的研究表明:甲状腺自身抗体TPOAb和TgAb在妊娠后滴度逐渐减低,分娩后反跳性增高。而本研究并没有发现这一趋势,分析其中的原因可能为:本地区孕妇缺碘率较高,本次研究发现本地区缺碘率达70.186%。碘营养状况与TPOAb之间存在一定的相关性。缺碘孕妇的TPOAb可能存在某种特殊规律,具体机制需要进一步研究证实。
3.3孕前体重指数与甲状腺功能
通过检测甲状腺自身抗体水平有助于诊断甲状腺疾病的病因,并且对甲状腺疾病的预后有预测价值。在甲状腺自身抗体中,TPOAb被认为是最灵敏和特异的标记物。甲状腺抗体是甲状腺组织自身免疫的反映,孕妇TPOAb升高与流产的发生具有相关性[5]。另有研究发现:TPOAb升高可能与早产、死产、出生婴儿智力发育相关。孕妇出现TPOAb阳性与不良妊娠结局存在显著关联。本研究发现:随孕前体重指数的增加,孕妇TPOAb值有上升趋势。可以认为,孕前体重指数增加是妊娠期甲状腺疾病的高危因素,对孕前超重和孕前肥胖者,孕前及孕早期要加强甲状腺功能的筛查,及时发现异常,及时干预。
3.4碘营养状况与甲状腺功能
碘是合成甲状腺激素的原料,碘摄入量与甲状腺疾病的关系呈U字型,碘摄入量过低或过高都会导致甲状腺疾病增加,适宜碘营养水平对控制甲状腺疾病的发生十分重要。尿碘是反映人群碘营养水平的理想指标,在相对稳定的条件下,人体排除的碘相当于摄入的碘。通过本研究发现:本地区孕妇缺碘严重,缺碘率达70.186%,孕期的碘营养状况与甲状腺功能存在一定的联系。其中,尿碘值与TSH值负相关,尿碘值与FT4值正相关,尿碘值与TPOAb值负相关。也就是说,缺碘会导致TSH值升高,FT4值降低以及TPOAb值升高。由于在本研究中,碘超足量及碘过量的孕妇人数过少,所以由于碘摄入过多导致的甲状腺功能改变在本文中没有体现。
孕妇甲状腺素对胎儿的生长发育至关重要,尤其是神级系统的发育更为关键,缺碘会导致甲状腺激素合成减少,进而影响胎儿的发育。大量的研究已经证实:孕期缺碘会影响胎儿智力的发育,尤其是早孕期的缺碘可对胎儿智力造成不可逆的损害[6-7]。然而,缺碘的影响不是不可纠正的,已有研究证实,在轻中度缺碘地区,孕早期给孕妇补碘可改善子代神经系统的发育[8]。2010年高巍、黄醒华曾报道:对尿碘水平低下的孕妇给予补碘治疗,并于治疗4~6周后复查尿碘,有2/3的患者低碘状态得到纠正。另有研究发现:随孕期增长孕妇对碘的需求量亦有所增加,强调应加强孕期碘营养状况的监测,根据尿碘水平来调整碘的摄入量[9]。
3.5孕期TSH、FT4水平与TPOAb的相关性
本研究结果显示,孕期TSH值与TPOAb值之间正相关。FT4值与TPOAb值之间没有相关性。一项关于中国孕妇的研究表明,与TSH水平正常的孕妇相比,高TSH水平孕妇有较高的TPOAb水平,同时高TPOAb水平孕妇的TSH水平也较高。高TPOAb水平是血清TSH水平升高的危险因素[10]。Negro 等发现[11]TPOAb阳性孕妇的TSH水平高于TPOAb阴性孕妇的TSH水平。这些发现均与本研究结果一致。有部分TPOAb阳性孕妇在妊娠早期其甲状腺功能指标尚在正常范围内,但随着孕周的增加,其甲状腺功能会发生隐匿性的改变[12]。可以认为,对于孕早期高TPOAb水平而甲状腺功能正常的孕妇,孕期持续随访TPOAb水平和甲状腺功能是非常必要的。
综上所述,孕妇的甲状腺功能减退增加不良妊娠结局的风险,对胎儿神经智力发育也有不良影响。越来越多的研究将目光放到了这一领域,期望通过对孕期甲状腺功能的监测、甲状腺疾病的治疗来改善妊娠结局,提高人口素质。一项关于成本效益的全球分析指出:全球性妊娠甲状腺疾病筛查优于不筛查或仅对高危人群筛查[13]。但由于受到经济条件、认知程度及实验条件的制约,我国目前还不可能进行全面筛查。通过此项研究看到了兰州城区孕妇的甲状腺功能与妊娠年龄有关,尤其是高龄妊娠。同时孕前的体重指数增加也是甲状腺疾病高发的危险因素。目前,我国已全面放开二胎。二胎放开后,随之而来的是高龄孕妇增多、高危妊娠增加。因此在高龄孕妇中孕早期筛查甲状腺功能就显得尤为重要,而体重偏高及肥胖者更是筛查的重点人群。本地区孕妇缺碘率高,70.186%的孕妇的碘摄入量还达不到世界卫生组织推荐的标准,且通过研究发现碘营养状况对甲状腺功能有影响,所以在孕前或孕早期进行尿碘的监测并进行科学补碘是十分重要的。研究发现TPOAb水平与TSH值之间具有一定的联系,所以对孕妇及育龄期妇女的甲状腺功能检测必需包括TPOAb的检测才会更有预测价值。我们建议加强这一地区孕妇的甲状腺功能及尿碘检测,及早发现甲状腺功能异常及碘摄入不足,早期干预,进一步降低妊娠期合并症的发生,提高子代智力水平。
[1]Negro R,Mestman J H.Thyroid disease in pregnancy[J].Best Pract Res Clin Endocrinol Metab,2011,25(6):927-943.
[2]van den Boogaard E,Vissenberg R,Land J A,etal.Significance of (sub)clinical thyroid dysfunction and thyroid autoimmunity before conception and in early pregnancy: a systematic review[J].Hum Report Update,2011,17(5):605-619.
[3]侯伟,闫晓婷,于学文.甲状腺功能与早期自然流产的相关性分析[J].中国妇幼健康研究,2015,26(6):1130-1132.
[4]谢幸,苟文丽.妇产科学[M].8版,北京:人民卫生出版社,2013:13-14.
[5]王欣欣,李红.甲状腺自身抗体与自然流产的关系及相关机制[J].生殖医学杂志,2015,24(6):509-513.
[6]Liu Y,Zhang L,Li J,etal.Maternal marginal iodine deficiency affects the expression of relative proteins during brain development in rat offspring[J].J Endocrinol,2013,217(1):21-29.
[7]Bath S C,Steer C D,Golding J,etal.Effect of inadequate iodine status in UK pregnant women on cognitive outcomes in their children: results from the Avon Longitudinal Study of Parents and Children (ALSPAC)[J].Lancet,2013,382(9889):331-337.
[8]Berbel P,Mestre J L,Santamaría A,etal.Delayed neurobehavioral development in children born to pregnant women with mild hypothyroxinemia during the first month of gestation: the importance of early iodine supplementation[J].Thyroid,2009,19(5):511-519.
[9]Fuse Y,Shishiba Y,Irie M.Gestational changes of thyroid function and urinary iodine in thyroid antibody-negative Japanese women[J].Endocr J,2013,60(9):1095-1106.
[10]Shan Z Y,Chen Y Y,Teng W P,etal.A study for maternal thyroid hormone deficiency during the first half of pregnancy in China[J].Eur J Clin Invest,2009,39(1):37-42.
[11]Negro R,Schwartz A,Gismondi R,etal.Thyroid antibody positivity in the first trimester of pregnancy is associated with negative pregnancy outcomes[J].J Clin Endocrinol Metab,2011,96(6):E920-E924.
[12]Mamede de Costa S,Sieiro Netto L,Coeli C M,etal.Value of combined clinical information and thyroid peroxidase antibodies in pregnancy for the prediction of postpartum thyroid dysfunction[J].Am J Reprod Immunol,2007,58(4):344-349.
[13]Dosiou C,Barnes J,Schwartz A,etal.Cost-effectiveness of universal and risk-based screening for autoimmune thyroid disease in pregnant women[J].J Clin Endocrinol Metab,2012,97(5):1536-1546.
[专业责任编辑:吕淑兰]
Investigation on current situation of thyroid function of pregnant women in Lanzhou City
WU Qi-zhen, WANG Wen-ling, LI Hai-hong, TANG Zhong-feng, XU Xiao-ying, ZHANG Li-li, ZHOU Min
(Perinatal Medicine Certer, Maternal and Child Health Care Hospital of Gansu Province, Gansu Lanzhou 730050, China)
Objective To understand current situation of thyroid function of pregnant women in Lanzhou urban area and its influence factors. Methods Altogether 1 127 cases of pregnant women in various gestational age living in Lanzhou urban district were randomly selected, all of whom received perinatal service in Maternal and Child Health Care Hospital of Gansu Province from June 2014 to February 2016 . Fasting venous thyroid function including thyroid stimulating hormone (TSH), free thyroxine (FT4), thyroid peroxidase antibody (TPOAb) and fasting urine iodine were measured. Analysis was carried out on relation between thyroid function and maternal age, gestational week and prepregnant body mass index (BMI), and whether there was relation between urinary iodine value and thyroid function and links among different thyroid function indexes were also studied. Results For pregnant women with different age, difference in TSH values (F=3.202,P=0.007) and FT4 values (F=2.508,P=0.029) had statistical significance, while difference in TPOAb values was not significant (H=2.268,P=0.811). For pregnant women in different pregnancy age, difference in TSH values (F=4.173,P=0.016) and FT4 values (F=20.290, P=0.000) had statistical significance, while difference in TPOAb values had no statistically significance (H=0.136,P=0.934). For pregnant women with different prepregnant BMI, difference in TSH values (F=0.936,P=0.423) and FT4 values (F=2.309,P=0.075) had no statistical significance, while TPOAb values were significantly different (H=12.333,P=0.006). Urinary iodine value was negatively related to TSH value (r=-0.070,P=0.016) and TPOAb value (r=-0.066,P=0.020), while it was positively related to FT4 value (r=0.187,P=0.000), TSH value was positively related to TPOAb value (r=0.073,P=0.014), but FT4 value was not related to TPOAb value (r=-0.016,P=0.597). Conclusion Thyroid function of pregnant women is associated with age, gestational age, prepregnant BMI and iodine nutritional status in Lanzhou urban area. Monitoring of urine iodine and thyroid function of pregnant women in the region should be strengthened to provide some new ideas to improve population quality.
thyroid function; pregnant women; iodine nutritional status; age; body mass index (BMI); Lanzhou urban area
2016-05-11
甘肃省科技支撑计划-社会发展类资助项目(目编号:144FKCA068)
吴岐珍(1983-),女,主治医师,硕士,主要从事高危妊娠及围产保健的研究。
周 敏,主任医师。
10.3969/j.issn.1673-5293.2016.11.013
R714.1
A
1673-5293(2016)11-1328-04
