硬膜外麻醉与腰麻用于疝修补术的比较研究
2017-01-07罗南英
罗南英
四川护理职业学院附属医院 麻醉科 (成都 610100)
·论 著·
硬膜外麻醉与腰麻用于疝修补术的比较研究
罗南英
四川护理职业学院附属医院 麻醉科 (成都 610100)
目的 观察硬膜外麻醉与腰麻在疝修补术中的麻醉管理及相关并发症,确定硬膜外麻醉在疝修补术麻醉中的优越性。方法 选取2012年10月至2016年9月四川护理职业学院附属医院择期腹股沟疝修补术(包括传统疝修补和无张力疝修补)的手术患者共100例,美国麻醉医师协会(ASA)分级Ⅰ~Ⅱ级,随机分为硬膜外麻醉组(n=50)和腰麻组(n=50),记录患者麻醉前、麻醉后和麻醉结束时平均动脉压(MAP)、心率(HR)、血氧饱和度(SpO2)的变化;术中患者对手术配合情况;术后尿潴留以及头痛发生率等。结果 麻醉后硬膜外麻醉组MAP、HR无明显变化,腰麻组MAP、HR波动明显(P<0.05);硬膜外麻醉组能通过咳嗽或憋气配合医生确认疝囊,腰麻组未能成功(P<0.05);术后尿潴留硬膜外麻醉组明显少于腰麻组(P<0.05);术后头痛发生率硬膜外麻醉组明显低于腰麻组(P<0.05)。结论 与腰麻相比,硬膜外麻醉用于疝修补术,患者血压心率变化小,循环稳定,能更好地配合手术,且相关并发症发生率低,术后无需去枕平卧,患者舒适度增加。
硬膜外麻醉;腰麻;疝修补术
腹股沟疝修补术是在髂前上棘到耻骨联合线上方约2 cm处作一平行斜切口,术中除了牵拉精索时会有牵拉反射外,手术一般不会造成其他不适感,常规椎管内麻醉就能满足手术需要。其中,硬膜外麻醉和腰麻在该手术中的应用各有千秋,为了探讨二者在麻醉管理和相关并发症方面,哪种方法相对更有优势,本研究对100例择期腹股沟疝修补术患者分别进行硬膜外麻醉或腰麻,现报道如下。
1 资料与方法
1.1 临床资料
选取2012年10月至2016年9月四川护理职业学院附属医院择期腹股沟疝修补术患者100例,美国麻醉医师协会(ASA)分级 I~II级,年龄19~80岁,体质量43~76 kg,身高155~178 cm,随机分为硬膜外麻醉组(n=50)和腰麻组(n=50)。排除标准:1)合并严重心肺功能障碍者;2)有泌尿系统疾病(如尿路感染、男性前列腺疾病)伴排尿困难者;3)有慢性头痛病史者;4)有精神系统疾病者。告知所有入选者相关风险,并签署知情同意书。
1.2 方法
1.2.1 麻醉方法 术前常规禁食12 h,禁饮4 h,无麻醉前用药。入手术室后,建立静脉通道,连续监测无创血压(NIBP)、心率(HR)、心电图(ECG)和血氧饱和度(SpO2)。两组均用一次性腰硬联合麻醉穿刺包,硬膜外麻醉组经T12L1或L1~2(>65岁者)穿刺,针尖斜面向上,置管深度3.0~3.5 cm,局麻药为1%~2%的利多卡因(>70岁者全程用1%利多卡因)。腰麻组先用硬膜外穿刺针经L3~4穿刺,针尖斜面向上,确定到达硬膜外腔后,再置入腰穿针,遇突破感后拔出腰穿针针芯,回抽脑脊液通畅,缓慢(15~20 s)注入0.75%布比卡因2 mL与10% 葡萄糖注射液1 mL的混合液2~3 mL(>70岁者2 mL)。硬膜外麻醉组根据需要追加局麻药,并在手术结束前均经硬膜外导管注入1%利多卡因5 mL。 对于两组中牵拉反射明显的,常规给予咪芬合剂。两组麻醉效果确切,麻醉平面控制在T8以下,无明显呼吸抑制,循环稳定(腰麻在麻醉平面固定前有波动),肌松良好,为手术提供了良好条件。
1.2.2 监测与观察项目 1)记录麻醉前、麻醉后、术毕时平均动脉压(MAP)、HR和SpO2;2)术中患者对手术配合情况:患者清醒,能遵医生吩咐咳嗽或憋气,配合医生确认疝囊;患者清醒,但咳嗽或憋气时,不能使疝囊凸出;3)术后尿潴留诊断标准:术后尿潴留是指术后8 h内,患者不能排尿,膀胱内尿量>600 mL,或者患者不能自行有效排空膀胱而残余尿量≥100 mL,即诊断为术后尿潴留。若患者于术前留置导尿管,术后根据患者一般情况及手术情况留置导尿管,第1次拔除尿管后,于当日大量饮水,并积极自主排尿,4~6 h后,嘱患者自主排尿并尽量排空膀胱后,即刻B超检查残余尿,残余尿量<100 mL,判定为膀胱功能恢复,若残余尿量≥100 mL, 诊断为尿潴留[1];4)术后头痛发生率:麻醉后1~3 d出现的体位依赖性头痛例数占样本总数的比例。
1.3 统计学方法

2 结果
2.1 两组一般资料比较
硬膜外麻醉组与腰麻组患者的年龄、体质量以及ASA分级差异无统计学意义(P>0.05)(表1)。

表1 两组一般资料比较(n=50)
2.2 麻醉后两组生命体征比较
麻醉后,两组患者HR、MAP均下降(具体变化用△HR、△MAP表示),其中,硬膜外麻醉组△HR、△MAP明显小于腰麻组,差异有统计学意义(P<0.05)(表2)。
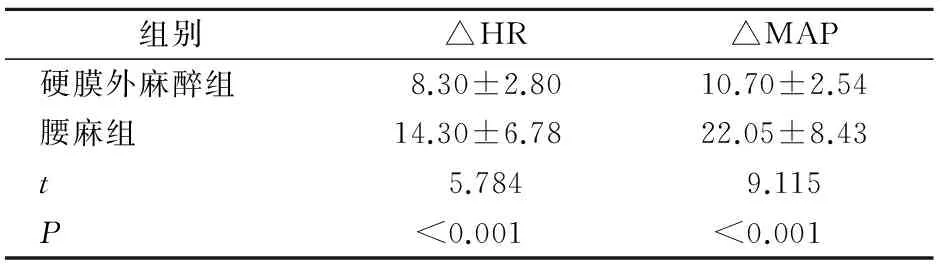
表2 麻醉前、后HR和MAP变化
2.3 两组手术配合情况比较
术中硬膜外麻醉组有8例患者需要配合医生确认疝囊,全部能通过咳嗽或憋气使疝囊凸出,腰麻组有6例需要配合医生确认疝囊,但均未成功,差异有统计学意义(P<0.001)。
2.4 两组术后尿潴留情况比较
硬膜外麻醉组发生术后尿潴留患者11例(22.00%),腰麻组术后尿潴留患者43例(86.00%),硬膜外麻醉组明显少于腰麻组,差异有统计学意义(P<0.001)。
2.5 两组术后头痛发生率比较
术后硬膜外麻醉组无1例患者出现头痛,腰麻组严格要求患者去枕平卧6 h,有5例(10.00%)患者出现了体位相关性头痛,差异有统计学意义(P<0.05)。
3 讨论
椎管内麻醉是将药物注入椎管内某一腔隙,可逆性阻断脊神经传导功能或减弱其兴奋性的一种麻醉方法,包括蛛网膜下腔阻滞(简称腰麻)和硬膜外腔阻滞[1]。硬膜外麻醉,是将局麻药注入硬膜外腔,阻滞脊神经根,暂时使其支配区域产生麻痹。腰麻是将局麻药物经腰椎间隙注入蛛网膜下腔,阻断部分脊神经的传导功能而麻醉相应支配区域。两种麻醉方法由于局麻药进入椎管内的腔隙不同,其发挥麻醉作用的机理也不尽相同。采用硬膜外麻醉时,局麻药经多种途径发生作用,其中以椎旁阻滞、经蛛网膜绒毛阻滞脊神经根为主要方式。因此,硬膜外麻醉比腰麻需要更多的麻药容量[2]。腰麻则是通过腰穿,把局麻药注入蛛网膜下腔的脑脊液中,通过脑脊液阻滞脊髓的前根和后根,导致感觉、交感神经及运动神经被阻滞,且交感神经总是先被阻滞[2],所以麻醉起效后很快便出现血压下降、HR减慢。虽然两组麻醉后,血压和HR均有下降,但腰麻组较硬膜外麻醉组下降幅度大,其中,有9例不能通过加速输液得到纠正,出现恶心、呕吐,给予麻黄碱治疗后,恢复正常。
腰麻将麻药注入蛛网膜下腔后,麻醉作用起效迅速,很快T7以下运动神经纤维被阻滞,导致腹肌松弛,患者咳嗽时腹肌只能松软膨起[3],不能产生足够压力使疝囊凸出,所以当手术医生需要患者通过咳嗽或憋气配合确认疝囊位置时,患者是无能为力的。而硬膜外麻醉则有明显的阻滞顺序,先是自主神经纤维被阻滞,感觉神经纤维次之,运动神经及本体感觉纤维最后被阻滞,而一般相应的感觉神经阻滞后便可开始手术。当手术进行到确认疝囊时,历时很短,运动神经纤维还未完全被阻滞,因此患者能配合医生确认疝囊。本试验中,硬膜外麻醉组8例均能根据需要配合医生,而腰麻组需要配合的6例患者都无法通过增加腹内压使疝囊凸出。
尿潴留是椎管内麻醉患者术后常见的并发症之一,有研究[4]发现,39%的术后患者不能自行排尿,手术后尿潴留发生率高达44%。在正常情况下,人的排尿功能受两个神经中枢控制,比较重要的神经中枢位于S2~4,形成排尿反射;另一中枢在大脑,随人的意志活动而控制排尿。椎管内麻醉对盆骶神经、会阴部和排尿低级中枢有抑制作用,阻碍了排尿反射。这是术后早期尿潴留的主要原因[1]。硬膜外麻醉的麻药容量决定阻滞范围,而浓度则决定阻滞程度,高浓度的局麻药能阻滞运动、感觉及自主神经功能。相反,可通过稀释局麻药,获得分离阻滞,即仅阻滞感觉神经而保留运动神经功能[2]。所以,在手术结束前,硬膜外麻醉组追加1%利多卡因,既能用于术后镇痛,又能减小对膀胱平滑肌收缩功能的影响,很少引起尿潴留的发生。而腰麻则由于麻醉阻滞完善,S2~4的阻滞,使膀胱张力丧失,致膀胱发生过度充盈,特别是男性患者[3]。疝修补术患者绝大多数都是男性,因此术后尿潴留机率大,腰麻组术后86%患者需要放置导尿管,不但增加患者痛苦,同时还增加了尿路逆行感染机会。硬膜外麻醉组则仅22%放置了导尿管。文琳钊等[5]研究表明,术前通过膀胱挤压、腹壁紧张训练、腹内压提升等膀胱反射功能训练5 d以上,对减少硬膜外麻醉术后尿潴留发生有效率达97.73%。所以,对于硬膜外麻醉者,如果术前加强膀胱功能训练,术后尿潴留的机率会进一步降低。另有研究[6]证明,麻醉前尿液排泄针对术后尿潴留是保护性的因素,因此术前让患者尽量排空膀胱,也能有效地减少术后尿潴留的发生。
腰椎穿刺后头痛(PDPH)是椎管内麻醉后常发生的并发症之一,发病率高,常在术后出现,严重影响术后患者的康复[7]。腰麻后头痛的平均发生率外科手术为13%,妇产科为18%。典型头痛可在穿刺后的6~12 h内发生,多数发病于腰麻后1~3 d,75%病例持续4 d,10%患者持续1周,个别可迁延1~5个月或更长时间。PDPH发生率变异度大,是由于许多因素在其中发挥着作用,如年龄、性别、穿刺针类型、穿刺针粗细、手术类型以及穿刺的目的[8]。腰麻后头痛的主要原因系脑脊液经穿刺孔漏出,引起颅内压降低和颅内血管扩张所致,故穿刺针粗细与头痛发生率明显相关[3]。现在,由于腰硬联合麻醉包的广泛应用,针内针穿刺技术明显减少了腰麻后头痛的发生率。腰麻后,常规要求患者去枕平卧6 h,减少脑脊液外漏,改善脑压,从而减少头痛的发生。本研究腰麻组有5例发生了头痛,未经特殊处理,3~5 d后缓解。而去枕平卧是一种强迫体位,会加重病人术后的不适感,造成病人的心理紧张,不符合术后科学护理规范,亦不符合生理习惯,影响脑的灌流平衡,患者的舒适度降低,尤其伴有心肺疾病的患者甚至会影响呼吸。硬膜外麻醉未穿破硬脊膜,不与蛛网膜下腔相通,不存在脑脊液外漏,无头痛风险(意外穿破硬脊膜除外),术后不必去枕平卧,患者舒适度增加。金燕峰等[9]研究证实,语言暗示在患者发生PDPH中发挥着一定作用,特别是在患者无意识的抬头过程中,提醒可能会术后头痛,则会增加术后头痛的发生,所以医务人员需谨言慎行,避免人为因素增加椎管内麻醉术后头痛的发生率。
在临床工作中,选择腰麻主要是因为腰麻起效快、阻滞完善,而实际上,虽然腰麻只要脑脊液回抽通畅,注药后很快便会出现麻醉作用,但还需要5~10 min调节麻醉平面,通常15 min后麻醉平面才固定,各项生命体征也趋稳定。而硬膜外麻醉试验剂量后,观察3~5 min再注入首次剂量,一般5~10 min便可有明显的麻醉平面,即真正麻醉起效时间为10~15 min。所以,对于择期手术来说,硬膜外麻醉和腰麻从麻醉到手术开始时间是相当的。
综上所述,对于腹股沟疝修补术患者,硬膜外麻醉是一种相对理想的椎管内麻醉方式。
[1] 贺必梅, 潘飞鹏. 椎管内麻醉患者术后尿潴留相关因素的研究[J]. 实用医学杂志, 2014, 30(18): 2970-2972.
[2] 庄心良, 曾因明,陈伯銮. 现代麻醉学:第3版 [M].北京:人民卫生出版社,2003: 1080-1081.
[3] 杨拔贤, 李文志. 麻醉学:第3版[M]. 北京:人民卫生出版社,2013:37-38.
[4] Dreijer B, Møller M H, Bartholdy J. Post-operative urinary retention in a general surgical population[J]. Eur J Anaesthesiol, 2011, 28(3): 190-194.
[5] 文琳钊, 姚少瑜, 崔秀梅, 等. 膀胱功能及行为改变训练对患者硬膜外麻醉术后出现尿潴留的影响[J]. 中国实用护理杂志, 2008, 24(19): 31-32.
[6] Madani A H, Aval H B, Mokhtari G,etal. Effectiveness of tamsulosin in prevention of post-operative urinary retention: a randomized double-blind placebo-controlled study[J]. Int Braz J Urol, 2014, 40(1): 30-36.
[7] Bradbury C L, Singh S I, Badder S R,etal. Prevention of post-dural puncture headache in parturients: a systematic review and meta-analysis[J]. Acta Anaesthesiol Scand, 2013, 57(4): 417-430.
[8] Kuczkowski K M. Post-dural puncture headache in the obstetric patient: an old problem. New solutions[J]. Minerva Anestesiol, 2004, 70(12): 823-830.
[9] 金燕峰, 余桂芳. 心理暗示在椎管内麻醉患者术后头痛发生中的影响[J]. 中国实用护理杂志, 2015, 31(增刊): 141.
A Comparative Study of Epidural Anesthesia with Spinal Anesthesia in Hernia Repair
LuoNanying.
DepartmentofAnesthesia,TheAffiliatedHospitalofSichuanNursingVocationalCollege,Chengdu610100,China
Objective To explore the superiority of epidural anesthesia in the anesthesia of hernia repair by analyzing the anesthesia management and related complications of epidural anesthesia (EA) and spinal anesthesia (SA). Methods 100 patients, who were rated as class Ⅱ and Ⅱ risk by American Society of Anesthesiologists (ASA) criteria and underwent elective inguinal hernia repair including traditional hernia repair and tension-free hernia repair from October of 2012 to September of 2016 in The Affiliated Hospital of Sichuan Nursing Vocational College, were randomly divided into the EA group (n=50) and the SA group (n=50). The changes of mean arterial pressure (MAP), heart rate (HR), blood oxygen saturation (SpO2) were recorded before and after anesthesia and at the end of operation respectively. The other data including the condition of patients during operation, the postoperative urinary retention and the incidence of headache after operation were also recorded and analyzed. Results The MAP and HR of the EA group didn′t change obviously, while those of the SA group fluctuated significantly, and the difference between the two groups was significant (P<0.05). The patients in the EA group could cooperate with the doctor to identify hernial sac by coughing or choking, while the patients in the SP group couldn′t, and the difference was significant (P<0.05). The postoperative urinary retention of the EA group was less than that of the SA group and the incidence of headache after operation in the EA group was also lower than that in the SA group, and the differences were significant between the two groups (P<0.05). Conclusion Compared with spinal anesthesia, epidural anesthesia in the hernia repair has many advantages including fewer changes in blood pressure and heart rate, more stability in circulation, better cooperation between patients and doctors, lower rate in complication incidence, no need to lie after operation, and more comfort for patients.
Epidural anesthesia; Spinal anesthesia; Hernia repair
R614.4
A
