老年脑卒中患者抑郁现状及影响因素分析
2016-12-18王惠婷温清秀陈细曲陈丽霞蔡憐环邱红虹
王惠婷 ,温清秀 ,陈细曲 ,陈丽霞 ,李 辉 ,蔡憐环 ,邱红虹
(1.泉州医学高等专科学校,福建 泉州362100;2.福建中医药大学附属康复医院,福建 福州 350122)
老年脑卒中患者抑郁现状及影响因素分析
王惠婷1,温清秀2,陈细曲1,陈丽霞1,李 辉1,蔡憐环2,邱红虹2
(1.泉州医学高等专科学校,福建 泉州362100;2.福建中医药大学附属康复医院,福建 福州 350122)
目的了解老年脑卒中患者抑郁的现状,并分析其影响因素。方法选取福建中医药大学附属康复医院的老年脑卒中患者为研究对象,采用一般资料调查表、汉密尔顿抑郁量表、蒙特利尔认知评估量表、改良Barthel指数量表、中国康复中心汉语标准失语症检查量表进行调查。结果135例老年脑卒中患者抑郁发生率达80.7%,抑郁总分(15.44±7.69)。得分指标排在前4位条目为抑郁情绪(49.8%)、全身症状(49.5%)、体质量减轻(40.5%)、激越(36.0%);得分指标排在后4位条目为有罪感(20.5%)、自杀(16.8%)、自知力(16.5%)、胃肠道症状(9.0%)。多影响分析结果显示:日常生活活动能力、言语功能是老年脑卒中患者发生抑郁的主要影响因素(P<0.05)。结论老年脑卒中患者卒中后抑郁发生率较高,以情绪症状和躯体症状为主。护士需重视存在日常生活活动能力、言语功能障碍的老年脑卒中患者抑郁的筛查,帮助患者树立对功能障碍正确的认知,合理宣泄负性情绪,积极参与社会活动及康复治疗以合理有效的应对脑卒中。
卒中后抑郁;老年患者;日常生活活动能力;言语功能;影响因素
卒中后抑郁(post-stroke depression,PSD)是脑卒中后常见并发症,临床上以易激惹、焦虑、运动阻滞、睡眠障碍及躯体化症状为主要表现[1]。与一般医疗情境导致的心境障碍不同,卒中后抑郁与脑卒中引起的脑组织损伤存在生物学联系[2],是一种生物-心理-社会模式疾病。2015年加拿大“卒中后情绪、认知和疲乏实践指南”指出卒中后抑郁发病率较高,特别在脑卒中后第1年约有30%~60%的患者发生抑郁[3]。抑郁不仅降低患者的生活质量,且与预后差、死亡率上升、日常生活活动能力受损及康复治疗依从性差密切相关[4]。有研究报道,相对于其他人群,老年患者卒中后抑郁的发病率更高,且抑郁对老年人的影响远高于年轻人[5],因此,对老年患者脑卒中后的情绪管理越来越受到重视。本研究旨在了解老年患者卒中后抑郁的现状,分析其影响因素,据此提出降低老年患者卒中后抑郁发生的护理对策。
1 对象与方法
1.1 研究对象 采用方便抽样法,选取2014年11月—2015年8月入住福建中医药大学附属康复医院的老年脑卒中患者135例。脑卒中诊断标准:参照2010年《中国急性缺血性脑卒中诊治指南》并结合CT/MRI检查确诊。纳入标准:(1)年龄≥60周岁,根据《中华人民共和国老年人权益保障法》对老年人的定义[6];(2)患者的心智能配合心理测试;(3)生命体征平稳,意识清楚或经治疗后意识清楚;(4)无精神病史及家族史,如脑卒中前无抑郁,抑郁定义为至少被诊断过一次抑郁以致服用抗抑郁药物治疗或得到全科医生/心理学家/精神科医生的关注[7]。排除标准:(1)伴其他脑部病变及周围神经性病变,如脑外伤、脑瘫、脑肿瘤、肌萎缩性侧索硬化、多发性硬化、重症肌无力、帕金森氏病、脊髓小脑共济失调等;(2)1个月内并发心肌梗死或严重心力衰竭、肝肾功能不全、持续性房颤、控制不良的糖尿病等重大疾病者;(3)服用可致抑郁的药物。
1.2 方法
1.2.1 调查工具
1.2.1.1 一般资料调查表 自行设计,内容包括:性别、职业、合并高血压/糖尿病情况、有无亲属陪护、病灶部位分布情况。
1.2.1.2 汉密尔顿抑郁量表 (The Hamilton Depression Scale,HAMD) 1960年由Hamilton编制,《中国脑卒中康复治疗指南》推荐使用该量表筛查患者过去1~2周抑郁的情况,具有良好的信效度,Cronbach’s α系数为0.714[8]。量表共17个条目,5个因子:焦虑/躯体化(精神性焦虑、躯体性焦虑、胃肠道症状、疑病、自知力、全身症状6个条目)、体质量减轻(1个条目)、认知障碍(有罪感、自杀、激越3个条目)、迟缓(抑郁情绪、工作和兴趣、阻滞、性症状4个条目)、睡眠障碍(入睡困难、睡眠不深、早醒3个条目)。评分标准:每个条目评分0~4分,所有条目得分之和<8分无抑郁,8~16分为轻度,17~24分为中度,>24分为重度抑郁。各维度得分比较采用得分指标[9],其计算公式为各维度得分指标值=各维度实际得分/该维度理论最高分×100%。
1.2.1.3 蒙特利尔认知评估量表(Montreal Cognitive Assessment Scale,MOCA) 由Nasreddine博士于2004年在蒙特利尔根据简易精神状态量表和临床经验开发,中文版于2006年由解放军总医院王炜和解恒革翻译。是我国《血管性认知功能损害专家共识》首推的神经心理量表,Cronbach’s α系数为0.818。量表认知领域共7个方面:视空间与执行功能、命名、注意、语言、抽象、延迟回忆、定向。评分标准:每项回答或操作正确得1分,总分30分,≥26分正常,若教育年限≤12年,则分值≥25分认知功能均为正常[10]。
1.2.1.4 改良Barthel指数量表 (Modified Barthel IndexScale,MBI) 该量表由Shah和Vanchay等于1989年编制,由香港理工大学康复科学系汉化成。简体中文版检测显示,Cronbach’s α 系数为 0.866~0.997,《中国脑卒中康复治疗指南(2011版)》推荐使用改良Barthel评价脑卒中患者日常生活活动能力(activities of daily living,ADL)。共10个评定项目:进食、洗澡、个人卫生、穿衣、肛门控制、膀胱控制、如厕、床椅转移、行走/轮椅控制、上下楼梯。评分标准为:每项评级5级,具体评分0~15分不等,总分≤20分极重度,21~40 分重度,41~59 分中度,60~99 分轻度,100 分生活自理[11]。
1.2.1.5 中国康复中心汉语标准失语症检查量表(China Rehabilitation Research Center Aphasia Examination,CRRCAE) 该量表是中国康复研究中心听力语言科借鉴日本标准失语症检查量表的理论框架,结合汉语的语言特点和中国人的文化习惯编制,李胜利等研究检测该量表的Cronbach’s α系数0.941,多家医院及康复中心已广泛运用于失语症及构音障碍的检查。量表共30个条目,9个维度:听理解、复述、说、出声读、阅读、抄写、描写、听写、计算。每项有1~6级,选1~4级为错误,选5~6级正确。检查结束以正确率绘制失语症曲线,专业治疗师通过患者个人失语症曲线判断患者属于言语功能正常、失语、构音障碍[12]。
1.2.2 调查方法 研究对象均在知晓研究目的基础上自愿参与。医护人员在患者入院第1—第3天向其介绍医院及科室环境、医护服务状况,收集符合诊断、纳入、排除标准的研究对象一般资料。入院第14—第20天由接受统一培训的评定者在并不知晓患者神经功能情况的基础上,采用访谈与观察结合方式采用汉密尔顿抑郁量表进行抑郁评定,每次评定时间为20~30 min。质量控制:(1)评定者与患者建立平等友好关系,选择操作较少的时间,创造安静平和的环境以减轻评定的氛围;(2)评定者均接受培训,采用统一指导语做到富同情心及非判断性,考虑陪护者反馈以防止患者隐瞒;(3)探索性询问难以回答的问题(如关于自杀及与性相关的问题等),且这些问题在访谈后期进行;(4)评定者礼貌制止患者向他人征询答案的行为;(5)评定结束后,及时检查量表,发现问题回访求证。由医院有资质的言语、作业治疗师及认知功能评定室的治疗师分别运用上述量表评定研究对象言语功能、日常生活活动能力及认知功能。
1.2.3 统计学方法 双人核对并将数据录入Excel,运用SPSS 20.0进行数据统计分析。采用统计学描述,两独立样本t检验、方差分析、Spearman相关分析及多重线性回归分析,检验水准为α=0.05。
2 结果
2.1 老年脑卒中患者抑郁得分情况 135例老年脑卒中患者抑郁总分(15.44±7.69)分,得分指标为29.7%。其中无抑郁者 26名(19.3%),轻度 50名(37.0%),中度43名(31.9%),重度16名(11.8%)。得分指标排在前4位条目为抑郁情绪(49.8%)、全身症状(49.5%)、体质量减轻(40.5%)、激越(36.0%);得分指标排在后4 位条目为有罪感(20.5%)、自杀(16.8%)、自知力(16.5%)、胃肠道症状(9.0%)。 见表 1。
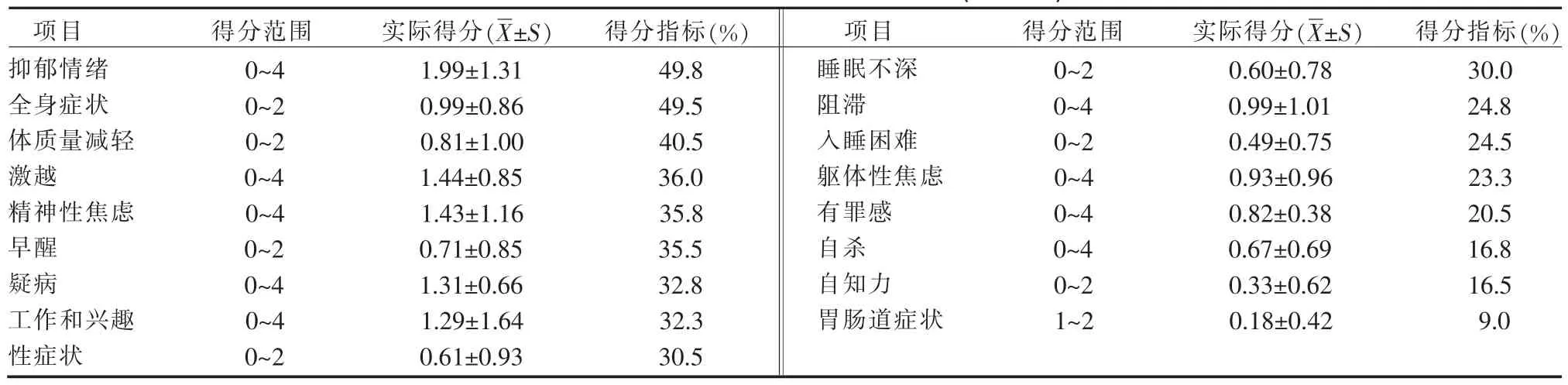
表1 老年脑卒中患者抑郁得分情况(n=135)
2.2 老年脑卒中患者认知、日常生活生活活动能力、言语功能得分情况 135例老年脑卒中患者认知功能总分(11.53±8.55)分,认知功能正常者 24名(17.8%),障碍者111名(82.2%)。日常生活活动能力得分(41.82±32.21),生活自理者 10 名(7.4%),轻度功能障碍者 30 名(22.2%),中度 18 名(13.3%),重度33名(24.5%),极重度44名(32.6%)。 言语功能正常者84名(62.2%),失语者 34名(25.2%),构音障碍者 17名(12.6%)。
2.3 老年脑卒中患者抑郁得分的单因素分析 对患者一般资料进行单因素分析,结果显示老年脑卒中患者在职业变量上差异具有统计学意义(P<0.05),详见表2。
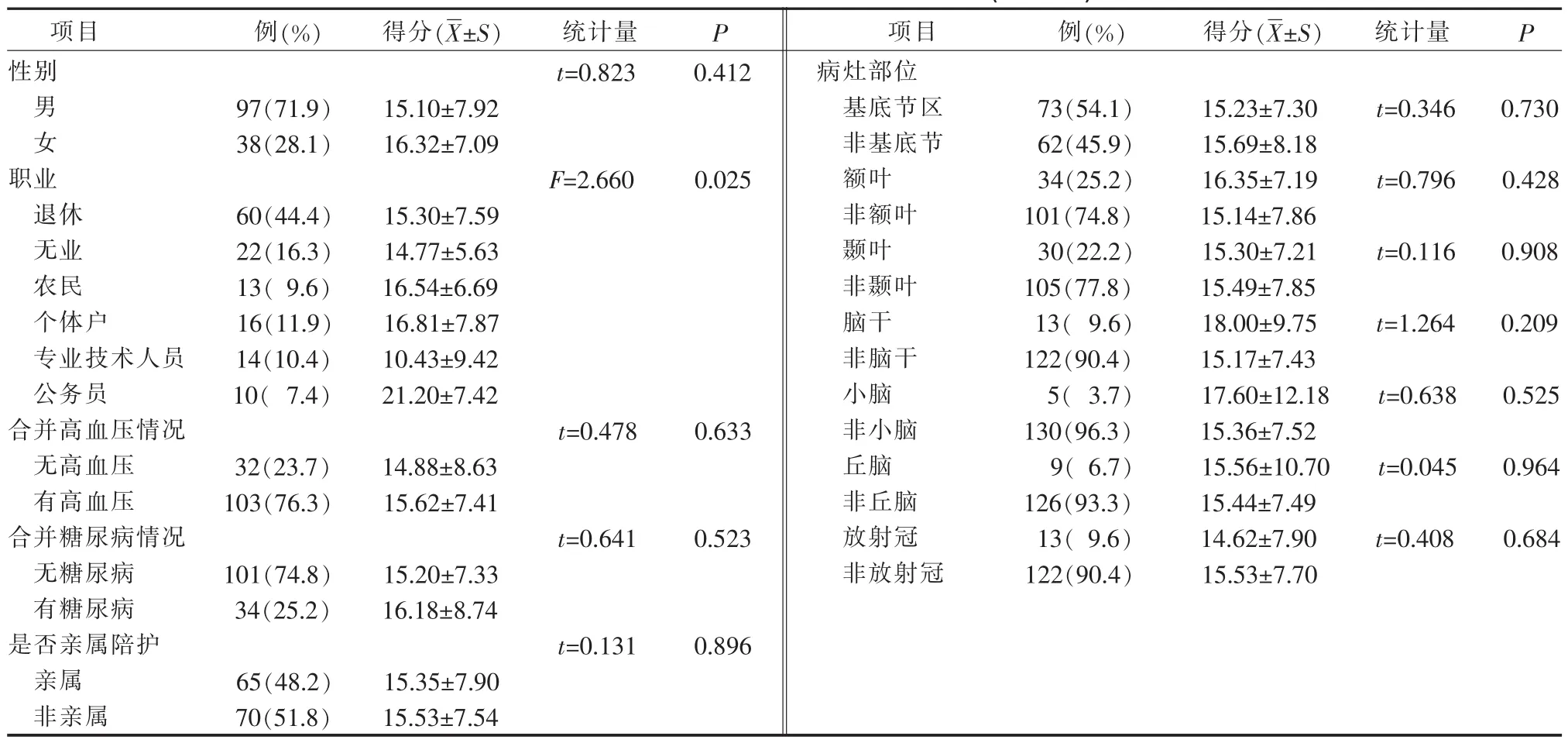
表2 老年患者卒中后抑郁的单因素分析(n=135)
2.4 老年脑卒中患者抑郁与认知、日常生活活动能力及言语功能相关分析 老年脑卒中患者抑郁总分、认知障碍因子、迟缓因子与认知功能总分、日常生活活动能力总分呈负相关(P<0.05),抑郁总分、认知障碍因子、迟缓因子与言语功能呈正相关(P<0.05),睡眠障碍因子与日常生活活动能力呈负相关(P<0.05),详见表 3。
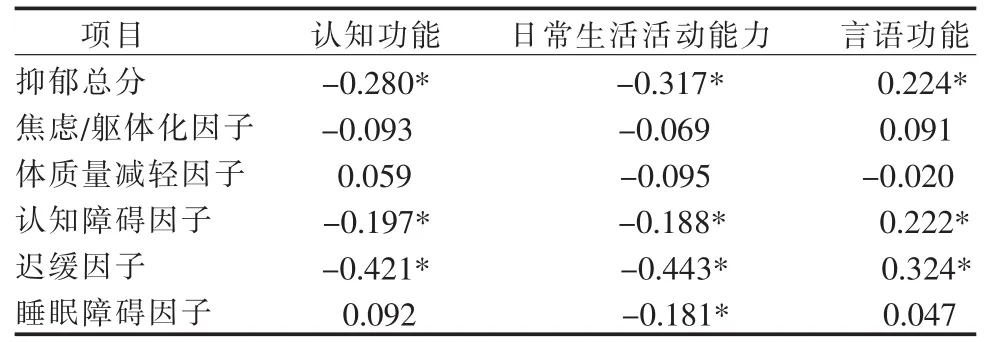
表3 老年脑卒中患者抑郁与认知、日常生活活动能力及言语功能相关性分析(n=135,r)
2.5 老年脑卒中患者抑郁的多因素分析 将单因素分析有统计学意义的变量 (职业)和认知功能总分、日常生活活动能力总分、言语功能情况作为自变量,抑郁总分为因变量,进行多重线性回归分析显示,日常生活活动能力、言语功能是老年脑卒中患者抑郁主要影响因素(P<0.05)。详见表4。
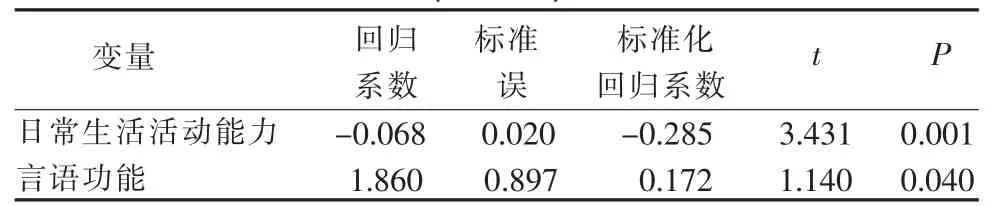
表4 老年患者卒中后抑郁影响因素多重线性回归分析(n=135)
3 讨论
3.1 老年脑卒中患者卒中后抑郁发生率较高 本研究结果显示,135例老年脑卒中患者抑郁总分(15.44±7.69)分,得分高于刘永珍等报道的脑卒中患者抑郁总分(12.20±2.33)[13]。135 例老年脑卒中患者中无抑郁者26名(19.3%),轻度抑郁者50名(37.0%),中度 43名(31.9%),重度 16名(11.8%)。 本研究与Glamcevski等[14]报道的老年脑卒中患者卒中后抑郁发生率均高于李爱萍等报道的中青年脑卒中患者[15],说明老年脑卒中患者抑郁发生率较高。众所周知,脑卒中与抑郁之间的关系复杂,生物学及心理社会因素等共同导致了卒中后抑郁发生。脑卒中常遗留肢体功能障碍、交流受限及认知损害,相对于中青年,老年患者功能、身体恢复能力、预后更差,自我护理能力下降,急性期面对生活无法自理、经济负担重及生活环境骤然变化更不善于有效表达及控制情绪,变得敏感多疑,甚则不愿与人交往,产生隔阂[16],抑郁发病率更高。提示需关注老年脑卒中患者卒中后抑郁的筛查,并采取有效护理对策以预防卒中后抑郁的发生。
本研究结果显示,得分指标排在前4位条目为抑郁情绪(49.8%)、全身症状(49.5%)、体质量减轻(40.5%)、激越(36.0%);得分指标排在后 4 位为有罪感(20.5%)、自杀(16.8%)、自知力(16.5%)、胃肠道症状(9.0%)。提示老年卒中后抑郁患者主要表现为抑郁、易激惹等情绪反应和疲倦、乏力、体质量减轻等非特异性躯体症状,而较少出现对情绪的不自知、食欲减退甚则自杀等严重症状,与王展等的研究结果一致[17],分析可能原因,卒中后抑郁属躯体疾病性抑郁,是患者对躯体疾病的心理应激,以轻度抑郁为主,可随躯体疾病及治疗护理变化而不易出现自罪、自杀[18]。脑卒中本身对老年人来说是重大的应激事件,其对疾病缺乏了解常夸大后果,患者认为瘫痪的肢体、丧失的言语及认知功能恢复希望渺茫,这种想法造成易激惹、焦虑和抑郁等情绪困扰,其中抑郁情绪为核心症状。再者,不容忽视脑卒中患者常有长期疲劳、无法解释的疼痛等躯体不适,有研究报道,身体不适和无法解释的体征越多,越可能发生抑郁[19],患者常忧愁于这些真切的痛苦。护理人员需警觉非特异性躯体症状患者抑郁的可能性,加强老年脑卒中患者健康教育,指导其关注躯体症状同时重视心理健康。
3.2 需重视老年脑卒中患者的日常生活活动及认知功能障碍 本研究结果显示,老年脑卒中患者认知功能总分(11.53±8.55)分,认知功能障碍者 111名,占82.2%,高于系统评价显示的脑卒中后认知功能障碍平均发病率55.9%[20],研究表明,老年脑卒中患者认知功能障碍发病率高于非老年患者。随着年龄增加,影响认知的敏感性风险因子增多,智能储备减少,老年患者认知功能存在生理性降低[21]。日常生活活动能力得分(41.82±32.21),与沈设芬等[22]的调查结果一致。其中,轻度功能障碍者30名(22.2%),中度 18 名(13.3%),重度 33 名(24.5%),极重度 44名(32.6%)。超过一半的老年脑卒中患者均存在不同程度的日常生活活动及认知功能障碍。言语功能正常者84名(62.2%),与日常生活活动及认知功能障碍发生率对比显示,老年脑卒中患者言语功能正常者居多。有研究报道,相对于言语功能障碍,肢体功能障碍为脑卒中患者遗留的主要功能问题[23]。与认知功能障碍对比,言语功能障碍与左侧大脑半球病变有关,而认知功能是一种使思维合理、环境适应有效的综合能力,较言语功能复杂,需大脑左右半球共同参与,因此无论病变在左侧还是右侧大脑半球都有可能导致患者出现认知功能障碍,这可能是认知功能障碍发病率更高的生理学基础[24]。总之,护理人员需充分重视老年患者脑卒中后出现的日常生活活动及认知功能障碍,协助康复治疗师及早运用信效度良好的量表评定,以利于及时发现老年患者出现的功能障碍,尽早开展康复治疗。
3.3 老年脑卒中患者抑郁影响因素分析
3.3.1 日常生活活动能力 老年脑卒中患者日常生活活动能力与抑郁呈负相关(r=-0.317,P<0.001),多因素分析结果显示,日常生活活动能力影响老年脑卒中患者抑郁的发生(P<0.01),与 Huang 等[25]研究结果一致。分析原因,长期活动能力受限为老年脑卒中患者抑郁最有力预测因素。一方面,日常生活活动能力受限度与脑组织受损的严重度、范围成正比,而受损脑组织、神经递质与心境调节密切相关;另一方面,日常生活活动受限越大,所受心理打击越大,易“灾难化”疾病,不愿配合康复锻炼,造成肢体功能预后不良,形成新的心理应激[26]。本研究结果显示,睡眠障碍、认知障碍及迟缓因子与日常生活活动能力呈负相关(P<0.05)。研究证实脑卒中患者睡眠障碍与抑郁程度、日常生活活动能力均相关。 脑卒中导致与情绪、睡眠、日常生活活动能力有关的脑组织结构破坏、血流改变及神经递质合成释放障碍,遗留的日常生活活动问题带来心理困扰又与睡眠障碍密切相关,研究显示,睡眠障碍者精神活动效率低,日常生活活动度下降[27]。王霁[28]报道脑卒中患者迟缓、睡眠障碍因子与日常生活活动能力得分显著负相关。本研究与之对比显示,老年患者不仅迟缓及睡眠障碍症状与日常生活活动能力相关,且认知内容的冲突也与之有关。患者日常生活活动能力的下降,扰乱原有生活模式,导致自尊、自我控制感、家庭和职业成就感丧失。而老年人的心理机能退化,价值观较少改变,面对此重大生活事件难以调整适应,其消极的认知偏差及情绪体验较中青年持久[29]。因此,护理人员需转变老年患者对健康定义、疾病发展的偏差认知,协助其树立正确的欲求方向及力度,鼓励患者积极到正规康复机构获得科学锻炼机会,且当患者通过锻炼获得进步时大方给予祝贺以减少无用感或高度残疾感。
3.3.2 言语功能 本研究结果显示,言语功能是老年患者卒中后抑郁主要影响因素(P<0.05)。老年脑卒中患者言语功能与抑郁呈正相关(r=0.224,P=0.009),表明言语功能障碍者抑郁高于言语功能正常者。失语和构音障碍是2种类型的言语障碍。失语影响个人的理解和表达沟通模式(听、读、说、写、手势、绘图、计算)。构音障碍是神经运动性言语障碍,它的特点是语言模式的不精确,清晰度差,呼吸急促,语音单调,声调及节奏的困难[12]。有研究表明,即使是轻微的言语功能障碍也具有明显的心理社会影响,可降低脑卒中患者的生活质量。本研究显示,日常生活活动能力、言语功能是老年患者卒中后抑郁主要影响因素(P<0.05),表明脑卒中急性期抑郁主要危险因素为躯体性疾病。日常生活活动能力相较于言语功能对老年患者卒中后抑郁的影响更大,有研究报道[4]与言语功能障碍比较,肢体功能障碍导致的躯体移动功能下降对患者影响较大。本研究结果显示,老年脑卒中患者抑郁总分、认知障碍因子、迟缓因子与言语功能相关(P<0.05)。冀巧玲研究证实老年脑卒中患者对言语功能障碍者存在消极认知偏差,面对言语功能障碍无法灵活使用调整情绪的策略,难以控制情绪,激发目标指向性行为[30]。 研究显示,沟通障碍者社交能力明显下降,患者被边缘化,甚至沉默[31],在角色、自尊、感觉、自我与生活质量方面均存在障碍。有研究报道,对言语功能障碍者进行团体干预可提供与同伴互动的机会,增长知识和见识,语言能力提高,增强信心,坚持治疗,满足参与家庭和聚会的需求[31]。
3.4 对护理工作的建议 根据老年患者卒中后抑郁现状及主要影响因素,护士需重视对存在日常生活活动能力、言语功能障碍的老年脑卒中患者抑郁的筛查,尤其关注日常生活活动能力障碍者。筛查时关注情绪症状和非特异性躯体症状,指导老年患者正确就医。老年脑卒中患抑郁发生率较高,可通过护士与患者、患者与患者及亲属与患者间有效的沟通交流促进不善表达情绪的老年患者宣泄负性情绪,还可根据患者性格特征及兴趣爱好,鼓励其听音乐、深呼吸放松训练等转移注意力,科室可定期组织适合老年患者的群体性娱乐活动以提供参与社会活动的机会。对老年患者容易对功能障碍存在的认知偏差,首先,帮助患者树立正确的疾病观,可采取个体化的多种形式结合的健康教育促进患者及亲属对疾病严重性、预后等正确认识,如从传统的以知识传授为主的健康宣教转变为小组讨论形式,既能促进积极认识的形成,又能得到同类患者的支持和鼓励;再者,通过认知行为干预促进患者对脑卒中这一不良事件合理归因,更为重要的是有效地控制原发性躯体疾病,鼓励患者到正规康复机构进行康复治疗。
[1]李凌江,马 辛.中国抑郁障碍防治指南[M].2版.北京:中华医学电子音像出版社,2015.
[2]Ahn D H,Lee Y J,Jeong J H,et al.The Effect of Poststroke Depression on Rehabilittation Outcome and the Impact of Caregiver Type as a Factor of Post-stroke Depression[J].Ann Rehabil Med,2015,39(1):74-80.DOI:10.5535/arm.2015.39.1.74.
[3]Eskes G A,Lanctôt K L,Herrmann N,et al.Canadian Stroke Best Practice Recommendations:Mood,Cognition and Fa-tigue Following Stroke practice guidelines,update 2015[J].Int J Stroke,2015,10(7):1130-40.DOI:10.1111/ijs.12557.
[4]Guajardo V D,Terroni L,Sobreiro Mde F,et al.The Influence of Depressive Symptoms on Quality of Life after Stroke:A Prospective Study[J].J Stroke Cerebrovasc Dis,2015,24(1):201-209.DOI:10.1016/j.jstrokecerebrovasdis.2014.08.020.
[5]Boström G,Conradsson M,Rosendahl E,et al.Functional Capacity and Dependency inTransfer and Dressing Are Associated with Depressive Symptoms in Older People[J].Clin Interv Aging,2014(9):249-257.DOI:10.2147/CIA.S57535.
[6]中国政府网.中华人民共和国主席令第七十二号 [R/OL].(2012-12-28)[2014-10-26].http://www.gov.cn/flfg/2012-12/28/content_2305570.htm.
[7]Terroni,Luisa Amaro,EdsonIosifescu,et al.Stroke Lesion in Cortical Neural Circuits and Post-stroke Incidence of Major Depressive Episode:A 4-month Prospective Study[J].World J Biol Psychiatry,2011,12(7):539-548.DOI:10.3109/15622975.2011.562242.
[8]Aben I,Verhey F,Lousberg R,et al.Validity of the Beck Depression Inventory,Hospital Anxiety and Depression Scale,SCL-90,and Hamilton Depression Rating Scale as Screening Instruments for Depression in Stroke Patients[J].Psychosomatics,2002,43(5):386-393.
[9]李金芝.妊娠期妇女自我保健管理水平及其影响因素[D].合肥:安徽医科大学,2011.
[10]Hobson J.The Montreal Cognitive Assessment(MoCA)[J].Occup Med(Lond),2015,65(9):7645.DOI:10.1093/occmed/kqv078.
[11]闵 瑜,吴媛媛,燕铁斌.改良Barthel指数(简体中文版)量表评定脑卒中患者日常生活活动能力的效度和信度研究[J].中华物理医学与康复杂志,2008,30(3):185-188.DOI:10.3321/j.issn:0254-1424.2008.03.010.
[12]李胜利.语言治疗学本科康复[M].2版.北京:人民卫生出版社,2013.
[13]刘永珍,于逢春,尹 静,等.脑卒中后抑郁状态对预后的影响:7年随访[J].中国神经精神疾病杂志,2010,36(5):292-295.DOI:10.3969/j.issn.1002-0152.2010.05.009.
[14]Glamcevski M T 2nd,Pierson J.Prevalence of and Factors Associated with Poststroke Depression: A Malaysian Study[J].J Stroke Cerebrovasc Dis,2005,14(4):157-61.DOI:10.1016/j.jstrokecerebrovasdis.2005.03.006.
[15]李爱萍,李庆军,肖卫民,等.中青年急性脑梗死后抑郁和焦虑状态的发生及影响因素[J].广东医学,2014,35(3):412-415.
[16]徐 曼,刘 冰,柴 云,等.社区老年人抑郁症与生活事件及慢性躯体疾病的关系[J].中国老年学杂志,2016,36(9):2253-2255.DOI:10.3969/j.issn.1005-9202.2016.09.098.
[17]王 展,石玉芝,王安心,等.缺血性卒中急性期抑郁情绪表现特点的性别差异[J].中国医药导报,2016,13(2):8-11.
[18]孙洪军.躯体疾病伴发抑郁焦虑症状的临床特征及诊治[J].临床心身疾病杂志,2006,12(6):471-473.DOI:10.3969/j.issn.1672-187X.2006.06.042.
[19]宋鲁平,何俊利.转变思维,改善情绪-卒中后抑郁焦虑的合理情绪行为疗法[J].中国卒中杂志,2010,5(10):836-840.DOI:10.3969/j.issn.1673-5765.2010.10.012.
[20]曲艳吉,卓 琳,詹思延,等.中国脑卒中后认知障碍流行病学特征的系统评价[J].中华老年心脑血管病杂志,2013,15(12):1294-1301.DOI:10.3969/j.issn.1009-0126.2013.12.018.
[21]王 茜,刘晓加.卒中后失语与卒中后认知功能障碍的相关因素研究现状[J].中华临床医师杂志(电子版),2015(24):4685-4689.DOI:10.3877/cma.j.issn.1674-0785.2015.24.040.
[22]沈设芬,李 瑛,毛云英,等.老年脑卒中患者的康复需求及影响因素分析[J].护士进修杂志,2012,27(9):854-855.DOI:10.3969/j.issn.1002-6975.2012.09.040.
[23]王 婷.北京市万寿路地区老年人群脑卒中流行病学特征及危险因素调查[D].北京:军医进修学院,2011.
[24]胡昔权,窦祖林,万桂芳,等.脑卒中患者认知功能障碍的发生率及其影响因素的探讨[J].中华物理医学与康复杂志,2003,25(4):219-222.DOI:10.3760/j:issn:0254-1424.2003.04.009.
[25]Huang H T,Chuang Y H,Hsueh Y H,et al.Depression in Older Residents with Stroke Living in Long-term Care Facilities[J].J Nurs Res.2014,22(2):111-118.DOI:10.1097/jnr.0000000000000028.
[26]刘丽婷,陈树林,金 涛,等.老年抑郁的自然转归及风险预测模型[J].浙江大学学报(医学版),2012,41(6):653-658.DOI:10.3785/j.issn.1008-9292.2012.06.0.
[27]刘迎春,滕向东,吴德云,等.脑卒中后睡眠障碍相关因素分析[J].中华神经医学杂志,2011,10(4):421-423.DOI:10.3760/cma.j.issn.1671-8925.2011.04.024.
[28]王 霁.卒中后抑郁患者心理行为特征及其情欲顺势心理治疗的临床研究[D].济南:山东中医药大学,2009.
[29]Knight B G,Durbin K.Aging and the Effects of Emotion on Cognition:Implications for Psychological Interventions for Depression and Anxiety[J].Psych J,2015,4(1):11-19.DOI:10.1002/pchj.
[30]冀巧玲.老年脑卒中患者情绪调节的特点研究[D].北京:北京师范大学,2010.
[31]Mackenzie C,Kelly S,Paton G,et al.The Living with Dysarthria Group for Post-stroke Dysarthria:The Participant Voice[J].Int J Lang Commun Disord,2013,48(4):402-420.DOI:10.1111/1460-6984.12017.
R473.59
B
10.16460/j.issn1008-9969.2016.23.048
2016-04-15
王惠婷(1990-),女,福建泉州人,硕士,助教,护理学教师。
方玉桂 谢文鸿]
