全身麻醉下初次髋、膝关节置换术后恶心呕吐危险因素的回顾性分析*
2016-10-17蔡迎春谢锦伟马俊裴福兴
蔡迎春 谢锦伟 马俊 裴福兴
(四川大学华西医院骨科,成都610041)
全身麻醉下初次髋、膝关节置换术后恶心呕吐危险因素的回顾性分析*
蔡迎春谢锦伟马俊裴福兴**
(四川大学华西医院骨科,成都610041)
背景:髋、膝关节置换术(total hip/kneearthroplasty,THA/TKA)应用越来越广泛,术后恶心呕吐(postoperative nauseaand vomiting,PONV)为全身麻醉下THA、TKA术后的常见并发症,严重影响患者满意度和术后恢复。目的:调查全身麻醉下初次THA、TKA的PONV发生情况,回顾性分析PONV发生的相关危险因素,探索其预防治疗的措施。方法:回顾性纳入2014年1月至2014年4月于全身麻醉下行初次THA、TKA患者422例,记录PONV发生率、发生时间、持续时间及患者住院时间,并收集患者性别、年龄、是否吸烟,以及围手术期镇静药物、激素、镇痛药物、镇痛泵等的使用情况,分析PONV发生的相关危险因素。结果:422例患者中THA 248例,TKA 174例。共206例(48.82%,206/422)发生PONV,其中85.9%(177/206)发生于术后6 h内,86.9%(179/206)持续时间不超过12 h。发生PONV患者的住院总时间平均为(12.7±4.2)d,多于未发生PONV患者的(10.8±3.5)d(P=0.003);发生PONV患者的术后平均住院时间为(7.0±3.0)d,多于未发生PONV患者的(6.2±2.6)d(P=0.016)。单因素分析显示性别、是否吸烟、阿片类药物(哌替啶、曲马多等)、地西泮、激素、镇痛泵及静脉用NSAIDs与PONV的发生呈相关性。多因素Logistic回归分析发现女性(OR=2.549,P=0.001)、不吸烟(OR=2.015,P=0.011)、使用阿片类药物(OR=2.052,P=0.008)和镇痛泵(OR=2.122,P=0.017)为PONV的危险因素,而激素(OR=0.396,P=0.01)为保护因素。结论:全身麻醉下初次THA、TKA的PONV发生率较高,PONV延长住院时间,影响加速康复,使用阿片类药物和镇痛泵可增加PONV的发生风险,而使用激素有预防PONV的作用。
关节成形术,置换;手术后恶心呕吐;危险因素
【Abstract】Background:Total hip arthroplasty(THA)and total knee arthroplasty(TKA)have been performed more and morew idely.Postoperative nauseaand vomiting(PONV)is a common complication following THA and TKA undergeneral anesthesia and w illaffectpatients'satisfaction and fast recovery.Objective:To evaluate the incidence of PONV follow ing THA and TKA undergeneralanesthesia,and to analyze risk factors,prevention and treatmentof PONV.Methods:A totalof 422 patients undergoing primary THA or TKA from January 2014 to April 2014 were involved in this retrospective study. The information of PONV w ith regard to occurrence,time and duration were recorded.Other information such as gender,age,smoking,perioperative sedative drugs,glucocorticoid,analgesic,patientcontrolled analgesia(PCA)werealso collected. Univariateanalysis and Logistic regression analysiswere performed to explore the risk factors of PONV after primary THA and TKA under general anesthesia.Results:Of the 422 patients,248 received primary THA and 174 underwent primary TKA.The incidence of PONV was 48.82%(206/422).PONV occurred w ithin 6 hours postoperatively in 85.9%(177/206),and lasted for less than12 hourspostoperatively in 86.9%(179/206).The totalhospitalstay in PONV caseswas(12.7±4.2)d,whichwassignificantly longer than thosewithoutPONV([10.8±3.5]d,P=0.003).Postoperativehospitalstay in PONV caseswasalso significantly longer than thosew ithout PONV([7.0±3.0]d vs.[6.2±2.6]d,P=0.016).Univariate analysis demonstrated the risk of PONV was independently predicted by gender,smoking,opioid drugs(such as tramadol,pethidine),diazepam,glucocorticoid,PCA,intravenous NSAIDs.Multivariate Logistic regression analysis confirmed that female(OR= 2.549,P=0.001),nonsmoking(OR=2.015,P=0.011),opioid drugs(OR=2.052,P=0.008)and PCA(OR=2.122,P=0.017)were risk factorsof PONV,whileglucocorticoidwasa protective factor(OR=0.396,P=0.01).Conclusions:The incidenceof PONV follow ing primary THA and TKA is relatively high,whichw ill influence rapid recovery.Useof opioid drugs(tramadol,pethidine)and PCA can increase the risk of PONV follow ing primary THA and TKA,while glucocorticoid can decrease the risk.
【Keywords】Arthroplasty,Replacement;Postoperative Nauseaand Vomiting;Risk Factors
髋、膝关节置换术(total hip/knee arthroplasty,THA/TKA)是治疗终末期髋、膝关节疾病的有效方式,可有效缓解疼痛、改善关节功能、提高患者生活质量。随着THA、TKA手术方式越来越成熟,患者及医师对手术要求也越来越高,高效而有计划的围术期管理十分必要[1]。术后恶心呕吐(postoperative nausiea and vom iting,PONV)是THA、TKA术后的常见并发症。文献报道骨科大手术PONV的发生率可达20%~83%[2-4],严重影响患者主观感受,明显降低术后满意度,并增加患者的经济负担[5],患者甚至抱怨PONV比手术疼痛更难以忍受[6,7]。THA、TKA术后患者恢复的关键在于饮食营养的恢复,PONV直接影响患者术后饮食,延缓术后恢复。持续的PONV可导致电解质紊乱、脱水、营养不良、贫血加重、住院时间延长,甚至切口裂开、切口污染等[8-10]。为了更好地完善THA、TKA的围术期管理,加快术后恢复,提高患者满意度,对2014年1月至2014年4月于全身麻醉下行初次THA、TKA患者422例进行回顾性研究,分析发生PONV的危险因素,进而探讨PONV的预防措施。
1 资料与方法
1.1临床资料
回顾性纳入2014年1月至2014年4月于全身麻醉下行初次单侧关节置换患者422例,其中TKA 248例,THA 174例。
1.2围术期管理及麻醉方法
1.2.1手术方法:所有手术分别由五名主任医师或副主任医师完成,初次THA采用侧卧位,后外侧切口,非骨水泥固定假体;初次TKA采用仰卧位,膝前正中切口,髌旁内侧入路;股骨截骨采用髓内定位,胫骨截骨采用髓外定位;使用骨水泥固定后稳定型假体。
1.2.2麻醉方法:术中采用静脉吸入联合诱导麻醉,使用舒芬太尼0.2μg/kg,丙泊酚2 mg/kg,阿曲库铵1mg/kg,咪达唑仑2mg进行全身麻醉诱导,插入喉罩行机械透气;手术开始前追加舒芬太尼0.1μg/kg和阿曲库铵0.5mg/kg,吸入七氟胺1%~3%维持麻醉;术中安放假体后关闭七氟烷,改用丙泊酚4mg/(kg·h),瑞芬太尼0.1μg/(kg·m in)维持麻醉,开始缝合皮肤时停用麻醉药物,按患者需求及麻醉师习惯给予镇痛泵或曲马多100mg,或注射用帕瑞昔布钠40mg静脉注射。
1.2.3围手术期管理:术前口服塞来昔布超前镇痛,每次200mg,每日2次,术中所有患者均使用罗哌卡因关节腔周围及皮下浸润镇痛,术后常规口服NSAIDs(塞来昔布或双氯芬酸)或曲马多镇痛,必要时注射哌替啶50mg或帕瑞昔布钠40mg;根据麻醉师及患者需求安置镇痛泵。对于发生PONV的患者,视情况停用阿片类药物,并给予抗呕吐药物甲氧氯普胺10mg肌内注射或昂丹司琼4 mg静脉注射,或地塞米松10mg静脉注射,三种抗呕吐药物视患者恶心呕吐严重程度可单独应用或联合应用。
1.3观察指标
根据病史、病程记录及医嘱单确定患者PONV的发生与否,发生时间、持续时间及住院时间;收集患者年龄、性别、手术种类、围手术期用药种类。阿片类药物包括曲马多、哌替啶;激素包括地塞米松、强的松、氢化可的松;NSAIDs主要包括注射帕瑞昔布钠,镇痛泵主要含芬太尼、曲马多注射液和5-HT3受体拮抗剂类抗呕吐药。
1.4统计学处理
采用SPSS 1.90软件进行统计学分析及处理,计数资料采用卡方检验,计量资料采用t检验,多因素分析使用Logistic回归分析,认为P<0.05为有统计学差异。
2 结果
2.1一般情况
422例患者中,男145例,女277例;年龄19~88岁,平均(57.7±12.1)岁;围手术期使用阿片类药物117例,使用静脉NSAIDs药物211例,使用激素68例,使用地西泮65例,术后使用镇痛泵64例。
2.2全身麻醉下THA、TKA的PONV发生率
422例患者中206例发生PONV(48.82%),TKA 174例中84例发生PONV(48.28%),THA 248例中122例发生PONV(49.19%),见表1。

表1 全身麻醉下THA、TKA的PONV发生率比较
2.3全身麻醉下THA、TKA的PONV发生时间
发生PONV的206例患者中,177例(85.9%)发生于术后6 h内;15例(7.3%)发生于术后6~12 h;10例(5.9%)发生于术后12~24 h;4例(1.9%)发生于术后24 h以后(表2)。
2.4全身麻醉下THA、TKA的PONV持续时间
发生PONV的206例患者中,158例(76.7%)持续时间<6 h;21例(10.2%)持续时间为6~12 h;20例(9.7%)持续时间为12~24 h;7例(3.4%)持续时间>24 h(表3)。

表2 全身麻醉下THA、TKA的PONV发生时间分布

表3 PONV持续时间分布
2.5发生与未发生PONV患者的住院时间比较
422例患者平均住院总时间为(11.27±3.82)d,平均术后住院时间(6.41±2.76)d。发生PONV患者的平均住院总时间为(12.71±4.45)d,多于未发生PONV患者的(10.78±3.53)d(P=0.003);发生PONV患者的平均术后住院时间为(6.95±3.02)d,多于未发生PONV患者的(6.23±2.64)d(P=0.016)(表4)。

表4 发生PONV患者与未发生PONV患者的住院时间比较
2.6PONV的危险因素分析
2.6.1PONV单因素分析:使用卡方检验进行单因素分析,发现PONV的发生在手术种类、年龄上无明显差异;在性别,是否吸烟,使用阿片类药物、地西泮、激素,使用镇痛泵及注射用帕瑞昔布钠等方面有统计学差异。在有统计学差异的研究因素中,女性发生PONV的比例为58.12%(161/277),明显高于男性的31.03%(45/145);使用阿片类药物患者发生PONV的比例为57.26%(67/117),高于未使用者的45.57%(139/305);使用静脉NSAIDs患者发生PONV的比例为54.03%(114/211),高于未使用者的43.60%(92/211);使用镇痛泵患者发生PONV的比例为62.5%(40/64),高于未使用者的46.37%(166/358),提示女性、使用阿片类药物、使用静脉NSAIDs、使用镇痛泵为PONV的危险因素。围术期使用激素患者发生PONV的比例为29.41%(20/68),低于未使用者的52.54%(186/354);围术期使用地西泮患者发生PONV的比例为36.92%(24/65),低于未使用者的50.98%(182/357);吸烟患者发生PONV的比例为35.92%(37/103),低于未吸烟者的52.98%(169/319),提示使用激素、地西泮及吸烟为PONV的保护因素(表5)。
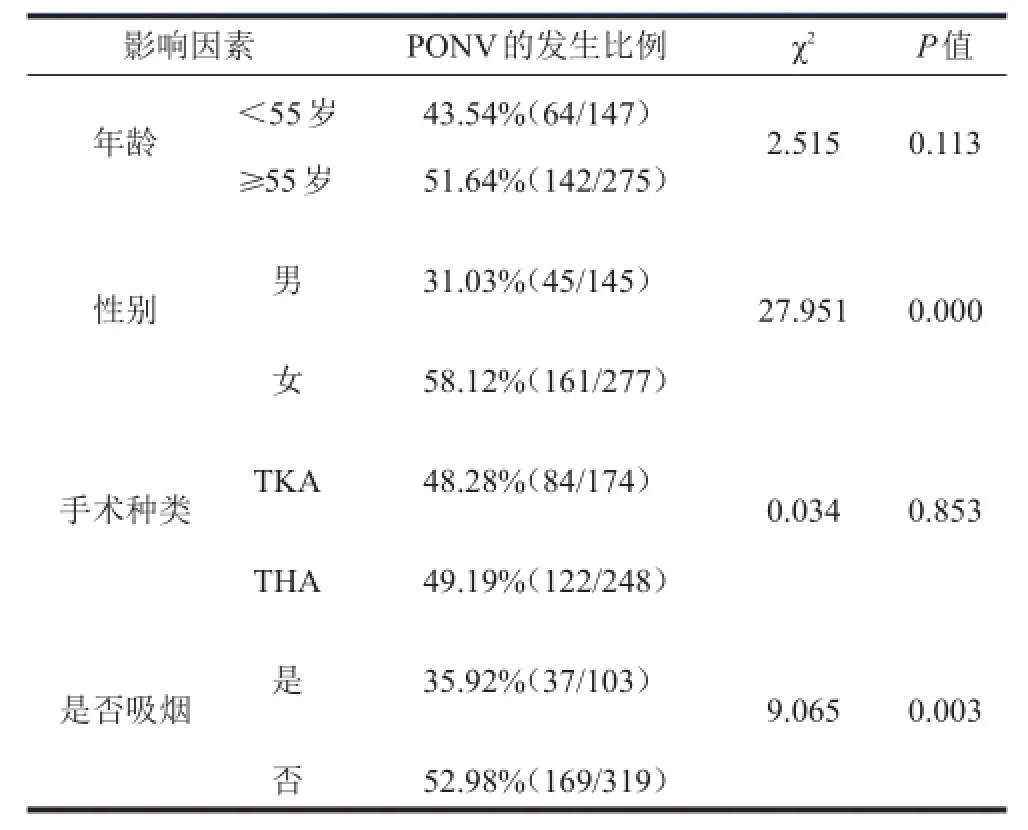
表5 PONV单因素分析
2.6.2PONV多因素Logistic回归分析:因变量y为发生PONV,自变量x取单因素分析有统计学意义的性别,是否吸烟,使用阿片类药物、地西泮、激素,使用镇痛泵及静脉NSAIDs等因素。筛选出危险因素有女性、不吸烟、围手术期使用阿片类药物、使用镇痛泵(OR>1,P<0.05),保护因素有激素(OR<1,P<0.05),见表6。
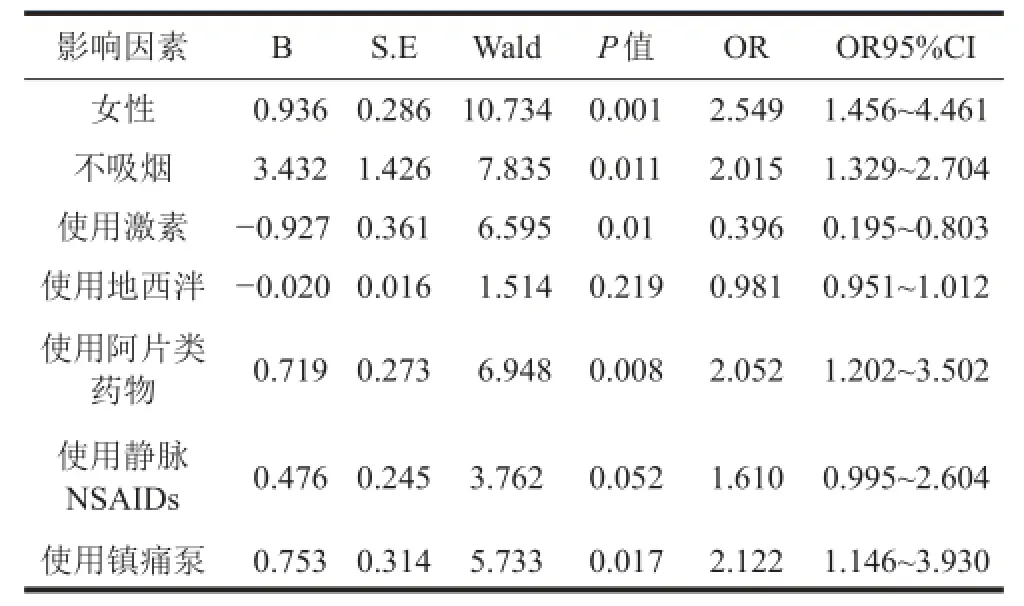
表6 PONV多因素Logistic回归分析
3 讨论
PONV的诱因很多,其具体机制尚未完全阐明。恶心与疼痛类似,是一种保护性的主观体验,其发生与个体易感性、治疗方法、药物种类等有关。呕吐中枢位于脑干,可通过以下途径接受刺激:循环中的化学物质可刺激位于第四脑室顶部的化学感受器区(chemoreceptor triggerzone,CTZ)、腹腔的迷走神经、舌咽神经传入支、中枢神经系统以及前庭神经系统,当接受的刺激达到阈值,便可通过脊神经等介导呕吐反射[11]。
本研究发现85.9%的PONV多发生于术后6 h内,提示PONV发生与手术或麻醉相关性较大,手术应激或全身麻醉过程可能增加PONV的发生风险。文献报道全身麻醉中吸入麻醉药及一氧化氮是PONV的发生危险因素[12]。而麻醉中常用的镇痛药芬太尼、舒芬太尼等属于阿片类药物,可增加PONV的发生风险。发生PONV后进行积极治疗,86.9%的PONV于发生后12 h内得到缓解。发生PONV的患者住院总时间及术后住院时间均较未发生PONV的患者长,与文献报道一致[13,14],PONV不利于THA、TKA患者术后的加速康复。
研究表明,多种危险因素与PONV的发生有关,如女性、非吸烟者、术后阿片类镇痛药应用、晕动症及PONV发生病史、年轻患者(<50岁)、麻醉时间、手术种类、ASA分级、月经周期、焦虑、麻醉师经验、吸氧、补液等[15]。恶心呕吐为阿片类药物常见的不良反应,阿片类药物导致恶心呕吐主要通过三种途径:①通过血液循环最终作用于第四脑室CTZ的mu阿片受体,进而增加前庭神经敏感性或者直接导致恶心呕吐[16,17];②作用于胃肠道肌层和粘膜下层的mu受体,进而降低胃肠道的蠕动,从而导致恶心呕吐[18];③降低食管肌肉的活动性,造成食管下括约肌松弛,进而使呕吐风险增加[19]。另外阿片类药物可增加前庭神经系统的敏感性,使患者感头晕并恶心。本研究发现,哌替啶、曲马多等含阿片类药物是PONV发生的危险因素。全身麻醉中常规用的瑞芬太尼也属阿片类药物,可增加PONV风险。镇痛泵内含有阿片类药物和抗呕吐药物,但仍有导致PONV的风险,文献报道使用镇痛泵的患者有约三分之一会发生PONV,反映术后生活质量较低[11,20]。镇痛泵中常含有预防恶心呕吐的药物,如5-HT3受体拮抗剂、甲氧氯普胺、地塞米松等,由于所含药物剂量不同,PONV发生率不同,具体优劣尚存争议。女性与不吸烟的患者更易发生PONV,与以往文献报道一致。本研究发现激素可降低THA、TKA的PONV发生风险。文献报道糖皮质激素一般用于预防恶心呕吐的发生,但对治疗恶心呕吐效果不佳[11,21]。糖皮质激素的抗炎作用可减轻患者疼痛并减少阿片类药物使用量,从而减少胃肠功能不良及PONV[4,22]。糖皮质激素预防恶心呕吐的具体机制仍不明确,可能与其抗炎作用、抑制5-HT表达及反馈并抑制下丘脑-垂体-肾上腺轴有关[4,23]。文献报道预防PONV的常用激素为地塞米松,可降低约26%的PONV发生风险,与昂丹司琼、氟哌利多效果接近[24]。单因素分析发现,使用地西泮可能降低PONV的发生,围术期使用地西泮可能减少患者焦虑、改善睡眠,从而减少PONV的发生风险,但多因素分析未发现此相关性。NSAIDs可直接作用于胃肠道粘膜,刺激迷走神经兴奋引起恶心呕吐,也可通过循环系统作用于位于第四脑室底部的化学感受器而引起恶心呕吐[25]。单因素研究发现静脉使用NSAIDs与PONV发生相关,多因素分析也提示静脉使用NSAIDs可能增加PONV发生风险,但无统计学意义。
本研究为回顾性研究,许多混杂因素未得到有效控制,晕动症病史在病历中无法获得,而术中血压波动、麻醉时间、麻醉分级ASA评分等具体麻醉相关信息也未能详尽获得,对药物的使用剂量也未能进行分析,多种口服药物包括口服阿片类药物和NSAIDs也无法准确统计。关节置换常见疾病有骨关节炎、骨坏死、类风湿关节炎等,尚未查到文献证明疾病种类与PONV发生是否有关,本研究未对疾病种类进行相关性研究。本研究尚不完善,不排除以上混杂因素对PONV的发生有影响作用,仍需更大样本量、涵盖更多因素指标的前瞻性研究进一步证实。
本研究发现,围术期阿片类药物应用可增加PONV的发生风险,发生PONV的患者应尽量减少使用阿片类药物,可选择其他镇痛方式及药物。对于女性和非吸烟患者,应采取更为积极的预防PONV措施,目前使用较多的预防及治疗PONV药物有昂丹司琼、甲氧氯普胺、地塞米松等。昂丹司琼应用广泛,因其有效性和低花费而成为抗呕吐药物的“金标准”,其可降低迷走神经兴奋性或直接作用于呕吐中枢,从而减少PONV的发生,文献报道其可将PONV的发生风险减少约30%[26],但其副作用有便秘(10%)、头痛(12%)、头昏(8%)等[27]。甲氧氯普胺是一种半衰期较短的多巴胺受体拮抗剂,甲氧氯普胺价格便宜且容易获得,可增加下食管括约肌的张力,并促进排空运动[28],但有系统评价显示甲氧氯普胺10mg用量的临床预防呕吐作用不显著[29]。激素可降低PONV的发生风险,文献报道地塞米松效果较佳,并且激素有抗炎镇痛作用,可促进食欲,改善精神状态,但使用激素也有感染、切口愈合延迟、胃肠溃疡、睡眠障碍等风险,关节置换术围术期是否可常规使用激素,如何平衡激素的利与弊,仍需进一步研究。
综上,全身麻醉下初次THA、TKA的PONV发生率较高,PONV延长住院时间,影响患者加速康复。镇痛泵、阿片类药物的使用可增加PONV的发生风险,而激素有预防PONV的作用。
[1]Maradit K remers H,Larson DR,Crowson CS,et al.Prevalence of total hip and knee replacement in the United States. JBoneJointSurg Am,2015,97(17):1386-1397.
[2]Diiorio TM,Sharkey PF,HewittAM,et al.Antiemesis A fter total joint arthroplasty:does a single preoperative dose of aprepitant reduce nausea and vom iting?Clin Orthop Relat Res,2010,468(9):2405-2409.
[3]Gan TJ,M eyer T,Ap fel CC,et al.Consensus guidelines for managing postoperative nausea and vomiting.Anesth Analg,2003,97(1):62-71.
[4]FujiiY,Tanaka H.Prevention of nauseaand vom itingwith ramosetron after total hip replacement.Clin Drug Investig,2003,23(6):405-409.
[5]Apfel CC,Heidrich FM,Jukar-Rao S,et al.Evidence-based analysis of risk factors for postoperative nausea and vom iting.Br JAnaesth,2012,109(5):742-753.
[6]Macario A,Weinger M,Truong P,etal.Which clinical anesthesia outcomes are both common and important to avoid?The perspective of a panel of expertanesthesiologists.Anesth Analg,1999,88(5):1085-1091.
[7]Macario A,Weinger M,Carney S,etal.Which clinical anesthesia outcomes are important to avoid?The perspective of patients.Anesth Analg,1999,89(3):652-658.
[8]Schumann R,Polaner DM.Massive subcutaneous emphysema and sudden airway com prom ise after postoperative vom iting.Anesth Analg,1999,89(3):796-797.
[9]Bremner WG,Kumar CM.Delayed surgical emphysema,pneumomediastinum and bilateral pneumothoraces after postoperative vom iting.Br JAnaesth,1993,71(2):296-297.
[10]Phillips C,Brookes CD,Rich J,et al.Postoperative nausea and vomiting follow ing orthognathic surgery.Int JOralMaxillofac Surg,2015,44(6):745-751.
[11]Andrews PLR,Koch KL,Stern RM.Nausea:mechanisms and management.New York:Oxford University Press,2011:462.
[12]Apfel CC,Heidrich FM,Jukar-Rao S,et al.Evidence-based analysis of risk factors for postoperative nausea and vom iting.Br JAnaesth,2012,109(5):742-753.
[13]M yklejord DJ,Yao L,Liang H,et al.Consensus guideline adoption for managing postoperative nausea and vom iting. WM J,2012,111(5):207-213,214.
[14]Sm ith HS,Smith EJ,Sm ith BR.Postoperative nausea and vom iting.Ann PalliatM ed,2012,1(2):94-102.
[15]Gan TJ,Diemunsch P,Habib AS,etal.Consensus guidelines for the management of postoperative nausea and vom iting. Anesth Analg,2014,118(1):85-113.
[16]Popper P,Cristobal R,Wackym PA.Expression and distribution ofmu opioid receptors in the inner ear of the rat.Neuroscience,2004,129(1):225-233.
[17]Yates BJ,M illerAD,Lucot JB.Physiological basis and pharmacology of motion sickness:an update.Brain Res Bull,1998,47(5):395-406.
[18]Dorn S,Lembo A,Cremonini F.Opioid-Induced Bowel Dysfunction:Epidem iology,Pathophysiology,Diagnosis,and Initial Therapeutic Approach.Am JGastroenterol,2014,2(1): 31-37.
[19]Kraichely RE,Arora AS,Murray JA.Opiate-induced oesophageal dysmotility.A limentPharmacolTher,2010,31(5):601-606.
[20]Ali M,Winter DC,Hanly AM,et al.Prospective,randomized,controlled trial of thoracic epidural or patient-controlled opiate analgesia on perioperative quality of life.Br J Anaesth,2010,104(3):292-297.
[21]Kazem i-K jellberg F,Henzi I,TramerMR.Treatmentof established postoperative nausea and vom iting:a quantitative systematic review.BMCAnesthesiol,2001,1(1):2.
[22]Lunn TH,Andersen LO,Kristensen BB,etal.Effectof highdose preoperativemethylprednisolone on recovery after total hip arthroplasty:a randomized,double-blind,placebo-controlled trial.Br JAnaesth,2013,110(1):66-73.
[23]Chu CC,Hsing CH,Shieh JP,etal.The cellularmechanisms of the antiemetic action of dexamethasone and related glucocorticoids against vom iting.Eur JPharmacol,2014,722:48-54.
[24]Apfel CC,Korttila K,Abdalla M,etal.A factorial trial of six interventions for the prevention of postoperative nausea and vomiting.N Engl JMed,2004,350(24):2441-2451.
[25]Machu TK.Therapeutics of 5-HT3 receptor antagonists:currentusesand future directions.Pharmacol Ther,2011,130(3): 338-347.
[26]Apfel CC,Korttila K,Abdalla M,etal.A factorial trial of six interventions for the prevention of postoperative nausea and vomiting.N Engl JMed,2004,350(24):2441-2451.
[27]Candiotti KA,Ahmed SR,Cox D,etal.Palonosetron versus ondansetron as rescue medication for postoperative nausea and vom iting:a random ized,multicenter,open-label study. BMCPharmacol Toxicol,2014,15:45.
[28]Mehendale SR,Yuan CS.Opioid-induced gastrointestinal dysfunction.Dig Dis,2006,24(1-2):105-112.
[29]Henzi I,Walder B,Tramer MR.Metoclopram ide in the prevention of postoperative nausea and vom iting:a quantitative systematic review of random ized,p lacebo-controlled studies. Br JAnaesth,1999,83(5):761-771.
Risk factorsof postoperativenausea and vom iting follow ing primary totalhip or knee arthroplasty undergeneralanesthesia:a retrospective study*
CAIYingcun,XIEJinwei,MA Jun,PEIFuxing**
(Departmentof Orthopaedic Surgery,WestChina Hospital,Sichuan University,Chengdu 610041,China)
2095-9958(2016)02-0035-05
10.3969/j.issn.2095-9958.2016.01-07
国家卫生计生委公益性行业科研专项(关节置换术安全性与效果评价,No.201302007)
**
裴福兴,E-mail:peifuxing@vip.163.com
