城乡居民基本医疗保险制度整合与完善
2016-10-11雷咸胜
雷咸胜,崔 凤
(1.中国医疗保险研究会,北京 100716;2.中国海洋大学 法政学院,山东 青岛 266100)
城乡居民基本医疗保险制度整合与完善
雷咸胜1,崔凤2
(1.中国医疗保险研究会,北京100716;2.中国海洋大学 法政学院,山东 青岛266100)
整合城乡居民基本医疗保险制度是建立更加公平可持续的全民医保制度的必然要求和基础条件,是我国医保制度发展与完善的必经之路。虽然部分地区在整合中取得了一定的成就,但是仍存在诸多问题:政策的不明确导致管理体制混乱,医疗卫生资源配置不均衡导致整合后的不公平,待遇的“就高不就低”取向会对医保基金产生一定的压力,缴费方式的选取不慎会影响制度的可持续和社会的稳定,“两定”的整合和分级诊疗的不完善导致大医院的压力增加等问题。因此,需要理顺城乡居民基本医疗保险制度整合的管理体制,注重城乡居民医保基金的开源节流和保值增值,推进医疗卫生资源的合理配置,增强对同质医疗卫生资源的可及性,选择适合各地地情的缴费方式,实现制度的平稳过渡,加快分级诊疗的实施进度,减轻大医院的就医压力。
医疗保险;制度整合;医疗卫生资源;分级诊疗
党的十八大和十八届三中全会都明确提出整合城乡居民基本医疗保险制度,该制度的整合是建立更加公平可持续的全民医保制度的必然要求和基础条件,是我国医保制度发展与完善的必经之路。截止到2015年3月底,在区域内全部实现整合的有重庆、天津、青海、广东、宁夏、山东、浙江、新疆建设兵团等8个省级行政区和其他省份的38个地级市,另有45个地市的91个县(区)开展整合工作[1]。国务院于2016年初出台了《关于整合城乡居民基本医疗保险制度的意见》,对城乡基本医疗保险制度整合提出“六统一”要求,虽然中央层面的整合导向已经很明确,但实际操作中却是步履维艰。因此,如何实现城乡居民基本医疗保险制度整合的平稳过渡是当前和今后深化医保改革的重要方面。
一、制度整合的必然性和必要性
整合城乡居民基本医疗保险制度是我国在实现基本医疗保险“广覆盖”基础上面临的又一重大课题。随着城乡一体化的快速推进和城乡劳动力的多样流动,城乡之间有差别的制度安排成为影响一体化建设的障碍。因此,基本医疗保险制度在新环境下面临着重大考验,实现城乡居民基本医疗保险制度整合有其现实的必然性。
首先,整合城乡居民基本医疗保险制度是我国建立更加公平可持续的医保体系的必然要求。十八届三中全会提出要建立更加公平可持续的社会保障制度。医疗保险作为社会保障制度的重要组成部分,必然面临着公平可持续的压力,而城乡居民在制度分割下享受有差距的医保待遇已经严重影响着制度的公平可持续发展。
其次,整合城乡居民基本医疗保险制度是实现劳动力合理流动和城乡一体化建设的现实需求。原有的城乡二元分割导致了不同的制度安排,2003年推行了新型农村合作医疗制度,2007年又实施了城镇居民基本医疗保险,不同的制度适应不同的群体,带有身份制约的制度进一步加固了二元分割,阻碍着不同群体之间的合理流动。而城乡一体化建设要求城乡之间不同的政策制度进行协调,以促进一体化进程。
再者,整合城乡居民基本医疗保险制度是深化我国医疗保障体系改革的内在要求和重要任务。目前,我国已经形成了以城镇职工医疗保险、城镇居民医疗保险和新农合为主体,医疗救助、慈善等为补充的医疗保障体系。随着多层次医保体系的建立和经济的发展,深化医保体系改革的一个重要方向就是建设一体化的基本医疗保险制度,城镇居民医疗保险和新农合具有先行整合的优势。
二、制度整合面临的问题
当前,我国已经有部分地区进行了城乡居民医保整合的探索,而且也取得了重要的成效,如缩小了城乡待遇差距,增强了基金的互济功能,消除了重复参保现象等。但是整合仍然面临着一些问题,所以有必要结合我国的实际情况对当前整合城乡居民基本医疗保险面临的问题进行系统的分析。
(一)政策的不明确导致管理体制混乱
由于我国社会保障制度创立的初期是依据不同群体和地区进行分设的,为了实现制度的快速覆盖,忽视了管理体制的统一。2003年,新型农村合作医疗制度开始推行,当时归口到卫生部门,对应的经办业务大部分交由商业保险公司进行管理;2007年,城镇居民基本医疗保险全国实施,其管理的归口是人力资源和社会保障部门,经办业务也同样由人社部门进行管理。由于历史遗留的问题,导致城乡居民基本医疗保险整合出现了管理主体不明和经办管理多样的局面。这就为制度的整合带来体制上的障碍。当前已经整合的地区有的归口到人社,有的归口到卫生,还有的交由政府或者未明确。
截止到2015年3月底,全国范围内实现全省整合的8个省份都将行政管理和经办管理整合到人社系统。在地市级层面上,分为全部实现地市级整合和部分实现地市级整合两种情况。全部实现整合的地市级中有35个将行政管理和经办管理整合到人社系统,只有1个整合到卫生系统下;部分实现整合的地级市中有53个整合到人社系统中,有31个整合到卫生系统中,还有7个由政府其他部门管理或者不明确。
从现实的情况来看,整合到人社系统的占了大多数,整合到卫生系统的只占了少数。由于制度长期分割,导致了部门利益的固化,加之中央层面只是呼吁整合,出台的文件并未明确地指明整合后到底归到哪个部门,致使当前整合在管理体制上一片混乱,而且会进一步加剧全国层面上的制度分割[2],这对以后的制度一体化建设会形成新的障碍。也正是由于中央层面没有明确的规定,未整合地区一直处于观望状态。一方面制度整合的成本难以预测,尤其是在经办管理方面,各地经办管理差异较大。城镇地区大多依托人力资源和社会保障平台,而对于农村地区则更多的依托乡镇合作医疗办公室及卫生院,而且管理队伍也是千差万别,有的具备较完整的管理服务人员,有的则是公益性岗位,在整合过程中产生的人财物的消耗难以有较为准备的把握。另一方面担心整合的思路与全国整体思路不符,所以迟迟未对城乡居民基本医保进行整合。
(二)待遇的“就高不就低”取向会对医保基金产生一定的压力
社会保障待遇具有刚性增长的特点,一般是城镇居民享受的待遇要高于农村居民的待遇。因此,整合城乡居民基本医疗保险就面临待遇设定的问题。
表 12009-2014年实现整合省市的基本医疗保险人均基金支出增速%

年份20102011201220132014天津45.861.2318.9318.4022.39浙江-0.4444.0231.3656.26-12.43山东8.7327.7616.2485.52139.56广东26.5441.2020.3621.4118.43重庆30.486.57157.65-22.5220.76青海29.3933.5049.1947.19-9.97宁夏46.4336.2080.81-11.8021.32新疆建设兵团82.7290.3737.3345.1220.65
表1是已整合的8个省份在2009-2014年城乡居民医保基金支出的增长变化情况。天津市是2009年开始出台城乡居民医保整合的文件,2010年正式进行整合,结果在2010年人均基金支出的增长率达到45.86%;山东省是2013年出台整合的文件,2014年正式推进整合工作,结果2014年的增长率为139.56%;青海省是2012年出台整合的相关文件,在2013年基金人均支出的增长率为47.19%;宁夏是2011年出台整合的文件,2012年正式进行城乡医保的整合,结果2012年人均基金支出的增长率达到80.81%。由此可见,在整合的初期都会对基金支出产生一定的压力。而且,现有的慢性病门诊保障和大病保险等已经对部分省市的医保基金产生较强的冲击,所以整合后对基金的影响是不容忽视的。
(三)医疗卫生资源配置不均衡导致整合后的不公平问题
整合城乡居民基本医疗保险需要,必须认识到城乡医疗卫生资源配置的差异。我国医疗卫生资源配置在空间上呈现不均衡的状态。一方面体现在地区之间的不均衡,东中西部存在着差异;另一方面体现在城乡之间的不均衡,医疗卫生资源的分布一般是城市地区要优于农村地区(见表2)。

表2 2008-2012年城市和农村部分医疗资源配置对比
首先,在卫生投入上,城市的人均卫生费用投入在这5年之间一直要高于农村。2008年城市人均卫生费用投入是农村人均卫生费用投入的4倍多,到2012年是2.8倍多,虽然差距有所缩小,但投入费用仍然存在较大的差距。
其次,在卫生技术人员方面,城市地区每千人口卫生技术人员数量也高于农村地区。2008年每千人口卫生技术人员城市地区比农村地区多3.88人,而到了2012年却是5.14人,这个差距不但没有缩小,反而不断拉大。在医疗机构床位上,每千人口医疗机构床位数城市地区同时期也是大于农村地区,而且差距一直保持在3床之上。居民到最近医疗点就医的远近不同。农村地区到最近医疗点的距离普遍远于城市地区到最近医疗点的距离(见图1),所需要的时间也高于城市居民到最近医疗点所需要的时间(见图2)。可以发现,城市居民在就医的便利性上要优于农村居民。
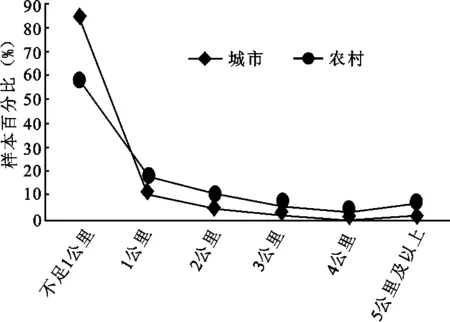
图1 城市居民和农村居民到最近医疗点距离对比
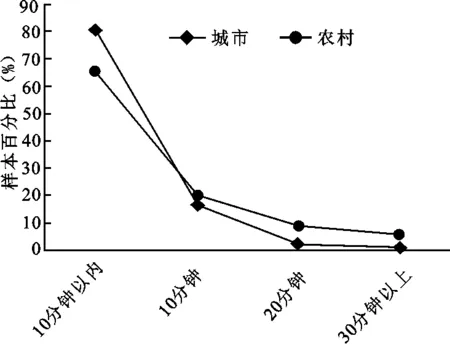
图2 城市居民和农村居民到最近医疗点时间对比
通过上述部分医疗卫生资源配置的差距可以发现,城市居民在获取医疗卫生资源方面要优越于农村居民。城乡居民基本医疗保险整合后,虽然医保的“基金池”变大了,但是医保基金对不同地区居民的影响是不同的。以往的城镇居民基本医疗保险和新农合都分设各自的医保基金,两者互不影响,城镇居民的医疗行为主要受城镇居民医疗保险基金的约束,农村居民就医行为主要受新农合基金的制约。但是,当城乡居民基本医保整合后,就会把两个保险基金融合起来,而城市居民在享受医疗服务方面的可及性和便利性较之农村居民而言要好,所以在原有的医疗卫生资源配置不均衡的基础上,单是医保制度先行,会造成城镇居民更多地享受到整合后医保基金带来的福利,而农村居民在有限的医疗资源配置下享受医保基金的利益会没变或者减少[3],这就形成整合后不公平问题。
(四)缴费方式的选取不慎会影响制度的可持续和社会的稳定
由于新农合在设立的初期是为了保大病,考虑到农民收入较低,缴费的数额一般较低,而城镇居民则缴费的档次一般要高于农村居民。如表3所示,2011-2014年城镇居民医疗保险筹资占比都高于新农合的筹资占比水平,所以,城乡居民原有的缴费比例是有差别的,整合时需要考虑缴费方式的问题。

表3 2011-2014年城乡居民基本医保筹资占比 %
整合后,医保缴费方式无非是“一档一制”和“多档一制”。“一档一制”在操作上较为简单,能够减轻整合的工作量,但是在原有缴费水平不同且收入各异的情况下,“一档一制”容易导致很多问题。一方面,如果设定的档次过高,会导致收入较低的群体难以缴费,尤其对于西部贫困地区而言,这样就会引起收入低者对制度的不满,进而引起社会的不稳定;另一方面,如果设定的档次过低,会造成医疗基金的收入下降,难以满足居民的医疗需求,而且随着人口老龄化的加剧和医疗水平的提升,不利于制度本身的可持续发展。对于“多档一制”而言也存在风险。首先,多档的设立可能诱使居民选择低档缴费。市场经济中的理性人往往会考虑付出和收入的对比,居民大多想以最少的付出获得更多的医疗服务,依据亚当斯对公平理论的描述,人们往往拿自己的收益与投入之比来与其他人的收益和投入之比进行比较,如果自己的比值小于其他人,则认为自己处于不公的地位。这样容易导致制度的不可持续和保障水平的降低。其次,“多档一制”可能会增加以后进一步整合的困境,因为一旦利益群体在低档时期获得的利益与较高档付出获得的利益相近时就很难再转向较高档,尤其是在低档和高档共存,而享受的待遇相同的情况下。同时,多档一制容易导致城乡制度整合的合而不融,一些地方只是简单地把两个政策合并为一个政策,但是不同群体其实依旧适用不同的缴费和待遇。所以这两种缴费方式一旦处理不当,与当地的情况不协调,就会留下很多“后遗症”,影响制度的可持续发展和社会的稳定。
(五)“两定”的整合和分级诊疗的不完善导致大医院的压力增加
整合前,城镇居民基本医疗保险和新农合都有不同的定点医院,农村居民限于医药费用报销的制约,会在一定程度上减少到大医院就医的行为。一旦制度整合后,城镇居民基本医疗保险和新农合的定点医院进行整合,农村居民去城镇大医院就医也可以享受到同等的报销待遇,这时农村居民去大医院就医就会更加便利。但是相对优质的医疗服务是有限的,整合会一定程度上释放农村居民到大医院就医的需求,导致大医院的压力增多。依据中国医疗保险研究会2013年全国基本医疗保险参保患者医疗服务利用调查的数据(见表4),2010-2013年间,不同参保患者在三级医院的住院人数呈现递增趋势。职工在三级医院的住院比例由2010年的43.06%增到2013年的53.03%,居民在三级医院的住院比例也从2010年的30.49%增到2013年的36.77%。
表 42010-2013年不同级别医疗机构住院比例%

医院级别职工居民2010年2011年2012年2013年2010年2011年2012年2013年三级医院43.0642.8548.6853.0330.4932.538.5536.77二级医院42.2633.6633.8632.9251.7740.9536.0939.39一级/其他14.6817.5215.7711.716.8216.5523.9718.84未知-5.971.692.350.92101.444.96
该调查项目对抽样城市的门诊统计情况(见表6),2013年抽样城市的门诊流向也是三级医院。职工在三级医院看门诊的占到32.08%,到二级医院占到了20.45%;居民到三级医院看门诊的占到了40.89%,到二级医院占到了29.05%。在全国大多数未整合时期的数据就已经显示了大医院就医的压力,整合后必然会加剧这一状况。
另一个重要的原因是我国分级诊疗机制尚未很好地推广执行,也未能和医疗卫生机构未能很好地协作。我国分级诊疗设计的目标是追求“基层首诊、双向转诊、急慢分治、上下联动”的分级诊疗体系,但是由于制度未能很好地落地生根,便出现了不管大小病都往大医院跑的局面,未能发挥其在分流患者方面的作用。特别是随着居民健康意识的提升,基层医疗的持续落后,大医院在覆盖人群上将面临严峻的考验。
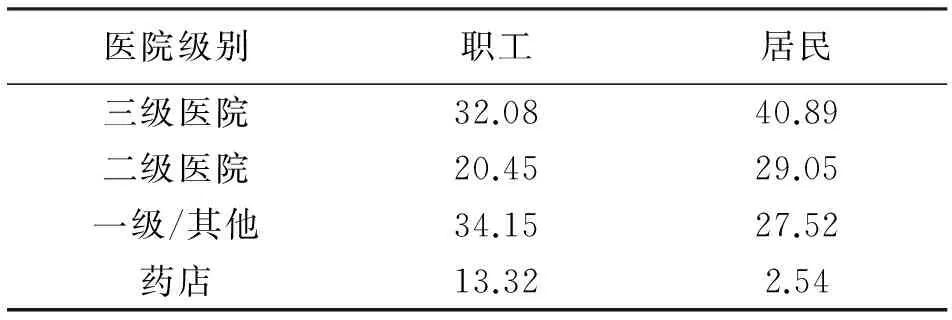
表6 2013年各级医院门诊人数比例 %
三、整合的对策
(一)理顺城乡居民基本医疗保险制度整合的管理体制
整合城乡居民基本医疗保险属于社会保障行政管理的范畴,最后要以一定的行政决策来规范和指导整合工作。我国行政决策的出台一般通过两种方式:一种是自上而下,另一种是自下而上。当前城乡居民医疗保险已经确立,而且在管理上属于不同的管理部门,由于部门的既得利益已经形成,试图通过自下而上的方式来形成决策在当前比较困难,所以采取自上而下的方式是比较合理的取向。
整合管理体制是地方到中央都比较关注的敏感问题,关于怎么划归管理权也存在不同的观点。部分学者专家认为,医疗保险本来就属于人力资源和社会保障部的管辖范围,在学理上应该归属到人社部门,而且当前整合地区也是大多整合到人社部门。也有观点认为应该按照参保人群的多少来进行管理权的分配,整合地区通过比较城镇居民医保参保人数和新农合参保人数,哪个参保群体多就归谁管理。当然还有认为可以归口到财政部门。观点林林总总,反应了不同学科背景和不同利益集团的不同看法,这也是正常现象。但是所有的争论都要回归到整合的目标和制度本身的诉求上。基本医疗保险是为了解决城乡居民基本的医疗需求,为居民提供公平和可持续的基本医疗保险[4]。所以,不论整合到那个部门,都不应该偏离制度设立的初衷和目标。中央层面难以给出一刀切的方案,但是可以提供整合的指标,以便地方在整合中参考。
对于地方而言,当前处于社会治理的大背景下,社会事务的治理寻求多元主体的参与是其重要的特点,这不仅需要政府与其他力量参与,尤其需要政府内部不同部门和不同级别部门的协调。地方在确立管理权时,可以使不同利益部门在公平协商的基础上,参考中央的指标进行讨论和思索。同时,已整合地区的经验和教训也是值得未整合地区学习和借鉴。
(二)注重城乡居民医保基金的开源节流和保值增值
医疗保险基金的管理与运行是社会医疗保险制度的核心[5],整合城乡居民基本医疗保险时采取待遇“就高不就低”的原则在短期内会引起基金的增加,但是从表2中的数据也可以发现,随着制度的运行,医保基金会逐渐趋于稳定。无论从长期还是短期的角度看,医疗保险基金都要注重开源节流和保值增值。在开源节流方面,首先,开源是要增加基金的来源渠道,保持基金的可持续输入。一方面,要不断扩大制度覆盖面。虽然我国目前号称已经实现了医保的全民参保,但是制度中有重复参保的人群。在制度整合中,地方在剔除重复参保的同时,要不断把漏保群体纳入基本医保,保证基本医保的真正全民参与。另一方面,在政府、社会等其他资金投入方面要进一步规范。财政补助是城乡居民医保基金的重要来源,但是地方的实践各有不同。由于各地财政收入的差异,财政收入多的地方在居民医保的投入上自然要多,而对于收入少的地方却无能为力。因此,需要合理划分中央和地方财政在基本医保上的投入。由于社会方面的资金投入一直是短板,需要积极地引导有能力的社会力量积极参与,提供相应的管理、税收等政策进行规范。其次,节流是要使基本医保基金的开支合理化,将基金用在合理的医疗服务上。医保基金的合理利用,需要在整合城乡居民医保时,对报销的范围进行重新规范,对医疗服务行为进行更严格监控和治理,对居民的就医意识进行正确的引导和培育。基金的保值增值,一直是社会保障基金管理的重要原则,在制度整合的初期,基金会受到一定程度的影响,所以必须要在保值和增值上多加考虑,多渠道实现资金的投资运营,以满足整合初期扩大的基金支出。
(三)推进医疗卫生资源的合理配置,增强对同质医疗卫生资源的可及性
传统的资源配置方式主要分为两种,政府配置和市场配置。我国医疗卫生资源的配置经历了由初期政府管制为主到20世纪中后期的市场化改革,现在是政府和市场的“搅拌”局面。当前医疗卫生资源的配置依然处于不平衡和不协调状态,严重影响着城乡居民医疗保险的平稳整合。由于市场和政府都有失灵的时候,所以医疗卫生资源的配置需要市场和政府相结合。十八届三中全会提出市场在资源配置中起决定性作用,要更好地发挥政府的作用,这就为医疗卫生资源的合理配置提供了大的方向。市场可以实现医疗资源的自由配置,市场不再是在政府调节下发挥调节作用,而是自主地对资源配置起决定性作用[6]。市场主体在市场竞争中追求的是效率和利润,所以市场可以依据需求提供多样化的医疗资源和医疗服务,但是市场主体在其逐利性的驱使下会自动规避那些利润较低或者无利润的配置行为。因此,市场对于基层地区尤其是偏远贫困地区的资源配置效果较差。由于基层地区对于医疗的需求没有大城市地区多,利润自然没有大城市高,这时的资源配置更需要政府力量的介入。政府的财政投入应该偏向于基层医疗资源匮乏的地区,而不是一味地投入高端设备等资源。市场和政府需要依据自身的特点,在厘清各自的责任界限的同时也要加强合作,如通过政府购买等方式进行合作。另外,也应该注意到,近几年出台了不少相关政策文件,市场化改革也在逐渐推进,但是医疗卫生资源的配置并没有达到理想的效果。如大医院和基层医疗机构的医师情况,大医院的医师质量明显地优于基层医疗机构,即使国家鼓励自由执业,大医院的医生也未必愿意到基层医疗机构去。除了受收入和医院管理因素影响外,也会受到医师个体主观意识的影响。我们一直在讲政府和市场,但是资源的配置也会受到道德的影响,道德也可以对资源进行配置。当前,也许政府和市场能够较好配置医药、器械等实物资源,但仅在药品和设备上逐渐缩小差距,不能真正实现城乡医疗资源配置的公平性。因此,可以加强医师的职业道德教育,让医师愿意到基层去工作,这样才能实现医生、药品和器械的合理配置,增强城乡居民对同质医疗卫生资源可及的公平性。
(四)选择适合各地地情的缴费方式,实现制度的平稳过渡
缴费方式是制度整合的重要方面,只有城乡居民愿意接受的缴费方式才能利于制度整合的平稳过渡。现有的可供整合地区选择的缴费方式主要有两种:“一档一制”和“多档一制”,关键在于整合时期该如何选择适合各地地情的缴费方式。我国各地区的发展差异较大,医保制度的设立和发展情况迥异,所以需要依据各地区实际情况来选择缴费方式。“一档一制”是指一个制度只有一个缴费档次,而整齐划一的缴费方式需要有诸多的客观条件。经过调研发现,“一档一制”适合于城乡居民的收入相差不大或者接近,原有的新农合和城镇居民医保的缴费档次较为接近的地区。而“多档一制”大整合后的制度有多个缴费档次,这主要适用于那些城乡居民收入差距较大,原有的制度缴费相差较大的地区。所以地方在选择整合的缴费方式时,为了减少整合的障碍,必须认清本地的实际情况,不能一味地追求整合的速度,要在调研民意和数据测算的基础上做出决策。需要注意的是,“一档一制”虽然有利于体现制度的公平性,但是采取“一档一制”的地区一定要做好动态的监察,及时发觉存在的问题。采取“多档一制”的地区,一定要认识到“多档一制”只是过渡时期的选择,要做好短期和长期的规划,为以后实现从多档一制向“一档一制”过渡做好充分准备。同时,从缴费方式的公平性出发,因每个个体存在差异,可以探索与收入水平相挂钩的缴费方式,以实现缴费的真正公平。
(五)加快分级诊疗的实施进度,建构合理的诊疗秩序
分级诊疗是实现患者就医秩序合理化的重要方式,目的是实现医疗服务流程科学合理的分布。国务院于2015年9月出台了《关于推进分级诊疗制度建设的指导意见》,对分级诊疗的实施提出了具体的目标任务,国家意志已经决定对分级诊疗进行治理,这就为地方的实践提供了强大的政策支持。分级诊疗的模式是“基层首诊、双向转诊、急慢分治、上下联动”,这就要依托患者对医疗机构的抉择和医疗机构内部的协作。患者选择到哪个医院看病主要依赖于患者的就医意识,患者主观意识影响着患者的行为。从唯物主义的角度来看,物质决定意识,患者就医意识的形成主要是由现有的医疗资源来决定的,哪里的医院服务好,哪个医生的医术水平高等都会影响患者的就医去向。因此,要让患者有着良好的就医意愿就必须要有合理的医疗卫生资源配置。所以当前大医院人满为患的状况,并不主要是因为患者的就医意识有问题,而是由不合理医疗卫生资源配置决定的。如果现有的基层医疗服务好,医师配备齐全,患者自然会选择基层首诊,而不需要强制性的措施。同时,也可以加强宣传,让患者真正地理解分级诊疗的内涵和过程[7]。另一方面,医疗机构内部要实现协同,因为医疗服务的供给是连续的过程,依据患者病情的差异,需要不同的医疗服务供给。当前一些所谓的医院等级划分也是影响大医院就医压力的原因,应该逐渐淡化等级意识,只是依据病情的需要到不同的医疗机构就诊。要实现不同医疗机构的合作,需要建立不同医疗机构之间的信息网络,加强沟通,减少诊疗过程中的障碍。同时,需要完善相应的配套措施,由于患者的上下转诊涉及到医疗服务的供给量,如果医生为了减轻自己的负担盲目地上下转,不仅不利于患者的利益,也浪费了医保的基金。所以要建立合理的医师薪酬管理制度,薪酬中要更多地体现医生服务的价值。分级诊疗一旦完善,城乡居民基本医疗保险整合后,就会减少大医院的压力,而合理的就医秩序会对患者进行分流,有利于减少整合带来的风险。
[1] 王东进.整合城乡居民医保的关键在于认识自觉与责任担当[J].中国医疗保险,2015(8):5-7.
[2]孙淑云.顶层设计城乡医保制度:自上而下有效实施整合[J].中国农村观察,2015(3):16-23.
[3]顾海,张希兰,马超.城乡医疗保障制度的受益归属及政策含义[J].南京农业大学学报:社会科学版,2013(1):88-94.
[4]郑功成.城乡医保整合态势分析与思考[J].中国医疗保险,2014(2):8-11.
[5]罗健,方亦兵.我国基本医疗保险基金的抗风险能力与影响因素[J].求索,2013(3):264-266.
[6]洪银兴.关于市场决定资源配置和更好发挥政府作用的理论说明[J].经济理论与经济管理,2014(10):5-13.
[7]仇雨临,郝佳.城乡医疗保障制度统筹发展的路径研究——基于东莞、太仓、成都和西安的实地调研[J].人口与经济,2011(4):64-69.
Problems and Countermeasures of Integration of Urban and Rural Basic Health Insurance
LEI Xian-sheng1,CUI Feng2
(1.ChinaHealthInsuranceResearchAssociation,Beijing100716;2.SchoolofLawandPolitics,OceanUniversityofChina,Qingdao,Shangdong266100,China)
Integration of urban and rural basic health insurance systems is the basic condition necessary for establishing a more equitable and sustainable system of universal health cares, and also is the pass of the development and improvement of China's health insurance system. While some areas have made achievements in the integration, there are still many problems. Policy uncertainty will lead to confusion of management system; Unbalanced allocation of medical resources will result in unfairness consolidated; the orientation of choosing high treatment will produce a certain pressure; the inadvertent choice of payment method will affect the system sustainable and social stability; "Two fixed" integration and imperfections of classified diagnosis and treatment will increase the pressure on big hospitals. Therefore, we need to rationalize integrated management system of the basic medical insurance system for urban and rural areas; focus on increasing the value of urban and rural residents and cut costs; promote the rational allocation of medical resources, and enhance the homogeneity of health-care resources availability; choose the payment method suiting to the situation and achieve a smooth transition; accelerate the implementation schedule of classified diagnosis and treatment, and reduce the pressure of the big hospitals.
health insurance; system integration; medical and health resources; classification diagnosis and treatment
2016-03-23
10.13968/j.cnki.1009-9107.2016.05.01
国家自然科学基金重点项目(713300065)
雷咸胜(1988-),男,中国医疗保险研究会科研助理,主要研究方向为社会保障理论与实践。
F840.684
A
1009-9107(2016)05-0001-07
