入院3小时内血乳酸值对中重型创伤性脑损伤患儿死亡的预测价值
2016-09-16卢峥婷符跃强刘成军
卢峥婷 符跃强 刘成军 许 峰
·论著·
入院3小时内血乳酸值对中重型创伤性脑损伤患儿死亡的预测价值
卢峥婷符跃强刘成军许峰
目的探讨入院3 h内血乳酸值对中重型创伤性脑损伤(TBI)患儿死亡的预测价值。方法 回顾性纳入2011年5月至2014年5月在重庆医科大学附属儿童医院重症医学科治疗的中重型TBI[入院Glasgow昏迷评分(GCS)≤13分]患儿,根据预后分为死亡组和存活组,截取年龄、性别、体重和入院3 h内实验室指标(血乳酸、血钾、血钠、PLT计数、D-二聚体)和血压等指标,行两组间的单因素和多因素分析;对入院3 h内血乳酸水平行受试者特征曲线(ROC)分析,考察血乳酸预测死亡的最佳界值及其敏感度和特异度。结果109例患儿纳入分析,存活组92例,死亡组17例。死亡组入院3 h内中位血乳酸值(4.9vs0.8 mmol·L-1)、合并其他脏器损伤率(76.5%vs42.4%)、入院时GCS评分≤8(94.1%vs45.7%)和低血压(76.5%vs7.6%)发生率显著高于存活组,死亡组血钾水平低于存活组[(3.4±0.5)vs(3.7±0.6) mmol·L-1,P=0.047)]。ROC曲线分析显示,曲线下面积为0.949(95%CI:0.889~0.982,P<0.001),血乳酸界值为2.5 mmol·L-1预测死亡的敏感度为88.2%,特异度为90.2%。多因素Logistic回归分析发现入院3 h内血乳酸(OR =1.579, 95%CI:1.129~2.209,P= 0.008)、入院时低血压(OR = 21.658, 95%CI:2.673~175.480,P= 0.004)是中重型TBI患儿死亡的独立危险因素;入院时GCS≤8分,合并其他脏器损伤和血钾水平与死亡关联无统计学意义。结论入院3 h内血乳酸水平可以预测中重型TBI患儿预后,且是其死亡的独立危险因素。
创伤性脑损伤;乳酸;预后;儿童
AbstractObjectiveTo explore the predictive value of lactate level on the mortality in children with moderate to severe traumatic brain injury (TBI) within 3 hours after admission.MethodsThe retrospective study was conducted in Critical Care Medicine, Children′s Hospital of Chongqing Medical University from May 2011 to May 2014 including patients with moderate to severe TBI [admission Glasgow Coma Scale (GCS) ≤13]. The included patients were divided into death group and survival group. The clinical data regarding age, gender, body weight and laboratory index within 3 h after admission (serum lactic acid, potassium, sodium, PLT count, D-Dimer) were collected to perform univariate and multivariate analysis between death and survival groups. The receiver operating characteristic curve of serum lactic acid was used to dertermine the optimal cut-off value, and the corresponding sensitivity and specificity were calculated.ResultsA total of 109 patients were enrolled, including 92 survivals and 17 deaths. The median lactate level,combined other organ injury ratio,the incidence of admission GCS≤8 and hypotension on admission of death group were higher than those of the survival group (4.9vs0.8 mmol·L-1,76.5%vs42.4%,94.1%vs45.7%,76.5%vs7.6%; allP≤0.01). The plasma potassium level of death group was lower than that of survival group [(3.4±0.5)vs(3.7±0.6) mmol·L-1,P=0.047)].The ROC curve showed that lactate level could predict the mortality of pediatric patients with moderate to severe TBI (AUC=0.949,95%CI: 0.889 to 0.982,P< 0.001). The corresponding sensitivity and specificity of lactic acid cut-off value of 2.5 mmol·L-1were 88.2% and 90.2%, respectively. Multivariate logistic regression analysis showed that lactic acid level (OR = 1.579,95%CI:1.129 to 2.209)and hypotension within 3 hours after admission (OR=21.658; 95%CI: 2.673 to 175.480)were the independent risk factors of death in moderate to severe TBI. However, GCS≤8 on admission, other organ injury and plasma potassium level on admission were not the independent risk factors for death in this study.ConclusionThe level of admission lactate can predict the death of children with moderate to severe TBI. The elevated admission lactate is also an independent risk factor for the mortality of children with moderate to severe TBI.
创伤性脑损伤(TBI)是儿科较常见的急危重症,也是儿童死亡和致残的重要原因,美国每年约有42 000名儿童因为TBI住院治疗,其中约2 000例死亡[1]。乳酸酸中毒在危重症患儿中常见,血液乳酸水平可反映细胞缺氧和组织低灌注的程度,是评价氧代谢的重要指标,高乳酸血症与危重症患儿死亡密切相关[2~4]。已有研究发现乳酸可作为感染性休克、先天性心脏病患儿死亡的预测因子[5~7]。但目前尚无入院早期血乳酸水平与TBI患儿预后关系的研究。中重型TBI患儿病情危重,因此入院后需及时进行全面病情评估和治疗干预,以提高救治的成功率。本研究采用病例对照研究设计,分析重庆医科大学附属儿童医院(我院)重症医学科收治的中重型TBI患儿,探讨入院3 h内血乳酸水平与患儿预后的关系。
1 方法
1.1TBI诊断和分型标准TBI为任何外伤(包括高处坠落、暴力伤害等)引起的脑组织损伤;中重型TBI为Glasgow 昏迷评分(GCS)≤13分[8~10]。
1.2病例纳入标准①2011年5月至2014年5月在我院重症医学科住院治疗的中重型TBI病例;②创伤后24 h内入我院;③入我院3 h以内行血气和生化检查。
1.3病例排除标准①在外院已行输血治疗或手术治疗;②血友病、维生素K缺乏导致的颅内出血;③入住我院期间未检测动脉血气和遗传代谢性疾病。
1.4治疗我院中重型TBI患儿的治疗常规包括予头颅外伤常规护理,咪达唑仑、苯巴比妥钠等镇静,舒芬太尼镇痛。根据具体病情予高渗性脱水降颅压治疗。有头颅外伤手术指证的患儿予外科治疗(包括有创颅内压监测植入术、血肿清除术、坏死脑组织清除术和去骨瓣减压术等)。
1.5资料截取及定义从病史中截取以下资料:①一般情况:性别、年龄、体重、入院时GCS、入院时血压、病因和诊断等资料,根据血压水平判断低血压[动脉收缩压,1月龄至1岁 <70 mmHg,~9岁<70+(2×岁) mmHg,≥10岁<90 mmHg[11];②实验室检查指标:入院3 h以内最早的动脉血气乳酸值、血钾、血钠、PLT计数、D-二聚体;③合并其他脏器损伤: 入院72 h内最早的CT、X线片及B超对肺、肝脏、脾脏及骨骼等其他脏器检查报告的描述;④是否行头颅手术治疗及手术方式;⑤结局:存活或死亡。
1.6分组以出院时结局分为死亡组和存活组。
1.7统计学方法采用SPSS 13.0软件行统计学分析,P<0.05为差异有统计学意义。

1.7.2诊断准确性参数分析绘制受试者特征工作(ROC)曲线分析血乳酸水平对患儿死亡的预测价值,计算曲线下面积(AUC)和最佳界值,统计四格表参数,计算敏感度、特异度、阳性预测值、阴性预测值及其95%CI。
1.7.3多因素分析对单因素分析有统计学意义的变量,行多因素Logisitic回归分析,考察中重型TBI患儿死亡的危险因素。
2 结果
2.1一般情况研究期间我院重症医学科共收治中重型TBI患儿138例,除外血友病患儿1例,创伤后超过24 h入我院12例,外院已行输血或(和)手术治疗患儿16例,109例进入本文分析。90/109例行手术治疗(包括有创颅内压监测植入术等)。男65例(59.6%),女44例。中位年龄54个月(1月龄至14.7岁),中位体重18(6~60 )kg。入院时中位GCS 8(3~13)分。造成中重型TBI的原因依次为车祸(45例,41.3%)、高处坠落(41例,37.6%),其他因素(如跌倒、坠床、暴力侵害等)(23例,21.1%)。存活组92例,死亡组17例。
2.2存活组和死亡组单因素分析表1显示,存活组和死亡组年龄、性别、体重、PLT、 血钠 、 D-二聚体差异无统计学

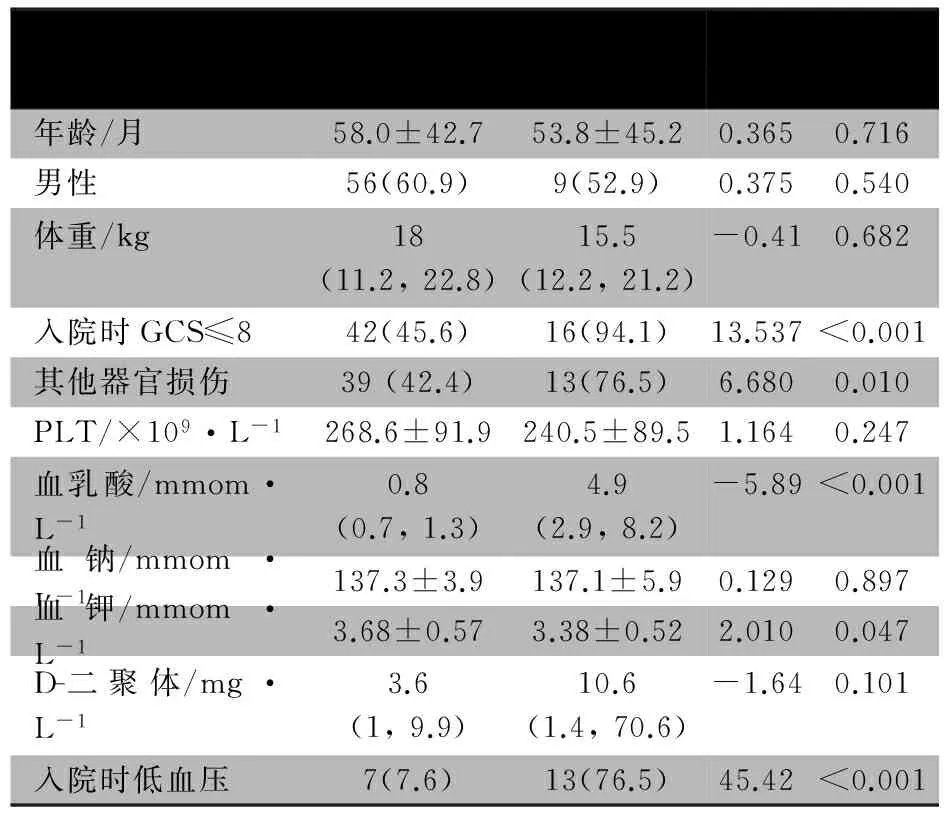
存活组(n=92)死亡组(n=17)χ2/Z/tP年龄/月58.0±42.753.8±45.20.3650.716男性56(60.9)9(52.9)0.3750.540体重/kg18(11.2,22.8)15.5(12.2,21.2)-0.410.682入院时GCS≤842(45.6)16(94.1)13.537<0.001其他器官损伤39(42.4)13(76.5)6.6800.010PLT/×109·L-1268.6±91.9240.5±89.51.1640.247血乳酸/mmom·L-10.8(0.7,1.3)4.9(2.9,8.2)-5.89<0.001血钠/mmom·L-1137.3±3.9137.1±5.90.1290.897血钾/mmom·L-13.68±0.573.38±0.522.0100.047D-二聚体/mg·L-13.6(1,9.9)10.6(1.4,70.6)-1.640.101入院时低血压7(7.6)13(76.5)45.42<0.001
意义(P> 0.05)。两组血乳酸和血钾水平差异有统计学意义;死亡组合并其他脏器损伤的比例、入院时GCS≤8及低血压发生率均高于存活组。
2.3入院3 h内血乳酸水平对患儿死亡的预测价值入院3 h内血乳酸水平预测死亡的ROC曲线显示(图2),AUC=0.949(95%CI :0.889~0.982,P<0.001)。血乳酸界值为1.0、2.5和4.0 mmol·L-1时预测死亡的诊断参数如表2所示,其中血乳酸界值为2.5 mmol·L-1时预测死亡的敏感度为88.2%、特异度为90.2%。
2.4入院3 h内不同血乳酸水平患儿临床特征比较根据ROC曲线分析结果,以血乳酸2.5 mmol·L-1最佳界值比较临床特征,表3显示,血乳酸> 2.5 mmol·L-1病例的病死率、合并其他器官损伤率、入院时GCS≤8、入院时低血压、ICU治疗时间显著高于血乳酸≤ 2.5 mmol·L-1病例(P均<0.01);总住院时间显著低于血乳酸≤ 2.5 mmol·L-1病例(P<0.01)。

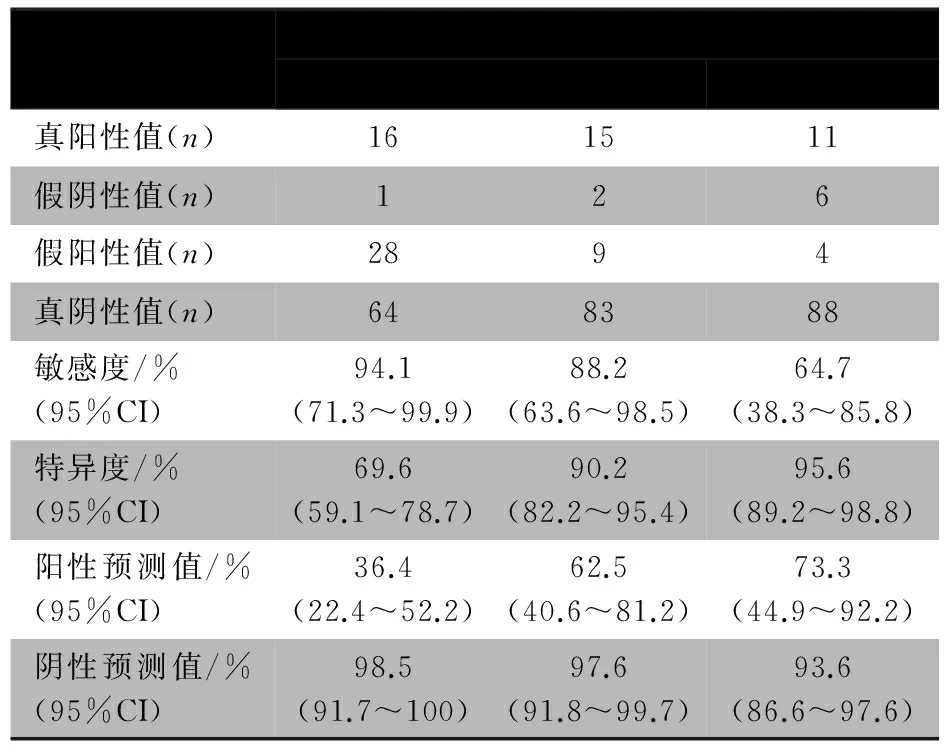
图1 入院3 h内血乳酸预测中重型TBI患儿死亡的ROC曲线
2.5中重型TBI患儿死亡的多因素Logistic回归分析单因素分析差异有统计学意义的变量进行多因素Logistic回归分析,表4显示 , 血乳酸(OR = 1.579,95%CI:1.129~
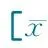

血乳酸水平/mmom·L-1>2.5(n=24)≤2.5(n=85)χ2/ZP死亡15(62.5)2(2.4)51.434<0.001入院时GCS≤820(83.3)38(44.7)11.2160.001其他器官损伤17(70.8)35(41.2)6.5980.010入院时低血压14(58.3)6(7.1)32.84<0.001ICU治疗时间/d3.5(1,9.75)1(1,2)-3.410.001总住院时间/d9.0(1,25.2)19.0(12.0,27.5)-2.770.006
2.209)和入院时低血压(OR = 21.658, 95%CI:2.673~175.480,P=0.004)是中重型TBI患儿死亡的独立危险因素,而入院时GCS≤8、合并其他脏器损伤和血钾水平与死亡关联无统计学意义。

表4 中重型TBI患儿死亡危险因素多因素Logistic回归分析
注变量编码:死亡=1,存活=0;入院时GCS≤8=1,GCS>8=0;入院时低血压=1,血压正常=0;合并其他脏器损伤=1,未合并其他脏器损伤=0;血乳酸和血钾以连续变量进入模型
3 讨论
危重症患者常伴有乳酸性酸中毒,其发生的机制可能为全身组织、脏器的灌注不足,细胞缺氧,无氧分解增加而产生大量乳酸[12]。严重颅脑创伤发生后,在破损的脑组织和血肿内神经毒素、血管活性物质的作用下,脑血管痉挛,脑部供血减少,引起组织微循环功能障碍,脑组织缺血、缺氧,一方面造成有氧氧化受抑制、另一方面无氧酵解增加,导致乳酸升高。因此早期发现并及时纠正脑组织缺氧、缺血,可能有助于减轻继发性脑损害。
乳酸监测是及早发现机体组织缺血、缺氧的重要手段,入院早期乳酸水平对于危重症患者预后的影响越来越受到重视。Kaplan等[13]研究发现在血管损伤的创伤患者中28 d院内死亡患者的入院时血乳酸水平显著高于存活组,(11.1±3.6)vs(3.6±1.5) mmom·L-1,P< 0.05。有研究发现PICU危重症患儿中死亡组入院24 h内血乳酸水平明显高于存活组,(6.6±5.6)vs(3.0±2.5) mmom·L-1,P<0.05[14]。本研究对109例中重型TBI患儿入院3 h内血乳酸水平分析,发现死亡组入院时血乳酸水平明显高于存活组(P<0.01),与既往研究相符。
Kawase等[15]对754例因急性失代偿性心力衰竭在ICU治疗患者行ROC曲线分析,显示入院时血乳酸可预测患者死亡,ROC AUC=0.71,最佳临界值3.2 mmom·L-1时的敏感度与特异度分别为60.2%和74.6%。另有研究采用ROC曲线分析发现入院24 h内血乳酸水平可预测ICU患者的死亡(AUC=0.803,95% CI:0.753~0.853),血乳酸界值2 mmom·L-1时的敏感度与特异度分别为74.8%和77.8%[16]。在创伤患者中单次血乳酸测定值对于预后判断也有重要帮助。Vandromme等[17]研究发现在收缩压处于90~110 mmHg的创伤患者,在预测死亡方面创伤后24 h内血乳酸水平是一个更加良好的指标(AUC: 入院血乳酸值0.74 ,院前收缩期血压0.60)。本研究亦采用ROC曲线分析发现入院3 h内血乳酸水平可有效预测中重型TBI患儿死亡,AUC>0.9,表明入院血乳酸水平可作为中重型TBI患儿死亡的可靠预测因子。
有研究发现在血压正常的闭合性创伤患者中,与入院血乳酸水平<2.5 mmom·L-1患者比较,入院血乳酸水平>4.0 mmom·L-1患者死亡风险明显增加(39.6%vs15.0%)[18]。本研究结果显示中重型TBI血乳酸>2.5 mmom·L-1患儿的病死率明显高于≤ 2.5 mmom·L-1者,且其入院时GCS≤8和合并脏器损伤发生率更高,ICU住院时间更长,提示入院3 h内血乳酸水平测定对评判患儿预后有良好的价值。因血乳酸>2.5 mmom·L-1患儿的病死率更高,故其总住院时间反而较乳酸≤ 2.5 mmom·L-1患儿短,因此总住院时间并不能反映疾病严重程度。
Houwink等[7]研究发现入院24 h内血乳酸值是严重脓毒症患者死亡的危险因素(OR = 1.34,95%CI:1.30~1.40)。本研究经单因素分析发现入院3 h内血乳酸水平、入院时GCS评分≤8、合并其他脏器损伤、入院时低血压、血钾在中重型TBI患儿死亡组和存活组间差异有统计学意义,多因素Logistic回归分析提示入院3 h内血乳酸水平和入院时低血压是中重型TBI患儿死亡的独立危险因素。因此发生创伤性脑损伤后,保持机体组织灌注和氧合降低乳酸水平,可能有助于改善患儿预后。但入院时低血压指标的效应量OR值的95%CI较宽,提示可能与样本量小和事件的发生例数少有关。
有学者认为早期血乳酸水平的监测比生命体征监测更为重要[19]。本研究及相关创伤研究[13,17,18]提示入院早期血乳酸水平测定有助于把握创伤患者病情,更好地进行诊治。当然,临床上影响患儿预后的因素较多,本文仅针对一些临床常见且易快速测定的指标进行分析,可迅速引起关注。本研究未进行持续血乳酸监测,治疗过程中血乳酸的动态变化对患儿预后的影响尚有待进一步研究。
[1]Elkon B, Cambrin JR, Hirshberg E,et al.Hyperglycemia: an independent risk factor for poor outcome in children with traumatic brain injury.Pediatr Crit Care Med, 2014,15(7):623-631
[2]Kang YR, Um SW, Koh WJ,et al.Initial lactate level and mortality in septic shock patients with hepatic dysfunction.Anaesth Intensive Care,2011,39(5):862-867
[3]Nichol AD, Egi M, Pettila V,et al.Relative hyperlactatemia and hospital mortality in critically ill patients: a retrospective multicentre study. Crit Care, 2010,14(1):R25
[4]Martin J, Blobner M, Busch R,et al.Point-of-care testing on admission to the intensive care unit: lactate and glucose independently predict mortality.Clin Chem Lab Med, 2013, 51(2): 405-412
[5]Dellinger RP, Levy MM, Rhodes A,et al.Surviving Sepsis Campaign: international guidelines for management of severe sepsis and septic shock, 2012. Intensive Care Med,2013, 39(2): 165- 228
[6]Ghaffari S, Malaki M. Arterial lactate level changes in first day after cardiac operation. J Cardiovasc Thorac Res, 2013, 5(4):143-145
[7]Houwink AP, Rijkenberg S, Bosman RJ,et al. The association between lactate, mean arterial pressure, central venous oxygen saturation and peripheral temperature and mortality in severe sepsis: aretrospective cohort analysis. Crit Care, 2016, 20(1):56
[8]Barell V, Aharonson-Daniel L, Fingerhut LA,et al.An introduction to the Barell body region by nature of injury diagnosis matrix.Inj Prev, 2002,8(2):91-96
[9]Chong SL, Harjanto S, Testoni D, et al. Early hyperglycemia in pediatric traumatic brain injury predicts for mortality, prolonged duration of mechanical ventilation, and intensive care stay. Int J Endocrinol, 2015, 2015:719476
[10]Raj R, Skrifvars M, Bendel S, et al. Predicting six month mortality of patients with traumatic brain injury: usefulness of common intensive care severity scores. Crit care, 2014, 18(2):R60
[11] 中华医学会儿科学分会急救学组,中华医学会急诊医学分会儿科学组,中国医师协会儿童重症医师分会. 儿童脓毒性休克(感染性休克)诊治专家共识(2015版).中华儿科杂志, 2015,53(8):576-580
[12]Forsythe SM, Schmidt GA. Sodium bicarbonate for the treatment of lactic acidosis. Chest,2000, 117(1):260-267
[13]Kaplan LJ, Kellum JA.Initial pH, base deficit, lactate, anion gap, strong ion difference, and strongion gap predict outcome from major vascular injury. Crit Care Med,2004, 32(5):1120-1124
[14]Morris KP, McShane P, Stickley J, et al. The relationship between blood lactate concentration, the Paediatric Index of Mortality 2 (PIM2) and mortality in paediatric intensive care. Intensive Care Med,2012, 38(12):2042-2046
[15]Kawase T, Toyofuku M, Higashihara T, et al.Validation of lactate level as a predictor of early mortality in acute decompensated heart failure patients who entered intensive care unit. J Cardiol, 2015, 65(2):164-170
[16]Juneja D, Singh O, Dang R. Admission hyperlactatemia: causes, incidence, and impact on outcome of patientsadmitted in a general medical intensive care unit. J Crit Care, 2011, 26(3): 316-320
[17]Vandromme MJ, Griffin RL, Weinberg JA, et al. Lactate is a better predictor than systolic blood pressure for determining blood requirement and mortality: could prehospital measures improve trauma triage?.J Am Coll Surg,2010, 210(5):861-869
[18]Callaway DW, Shapiro NI, Donnino MW,et al. Serum lactate and base deficit as predictors of mortality in normotensive elderlyblunt trauma patients. J Trauma.2009, 66(4):1040-1044
[19]BakkerJ, JansenTC. Don′t take vitals, take a lactate. Intensive Care Med, 2007, 33(11): 863-865
(本文编辑:丁俊杰)
DOI:10.3969/j.issn.1673-5501.2016.04.003
The predictive value of lactate level on the mortality in children with moderate to severe traumatic brain injury within 3 hours after admission
LUZheng-ting,FUYue-qiang,LIUCheng-jun,XUFeng
(DepartmentofCriticalCareMedicine,Children′sHospital,ChongqingMedicalUniversity,MinistryofEducationKeyLaboratoryofChildDevelopmentandDisorders,Chongqing400014,China)
FU Yue-qiang,E-mail:fuyueqiang@sina.com
Traumatic brain injury; Lactate; Prognosis; Children
重庆医科大学附属儿童医院重症医学科,儿童发育疾病研究教育部重点实验室,儿科学重庆市重点实验室,儿童发育重大疾病国家国际科技合作基地重庆,400014
符跃强,E-mail: fuyueqiang@sina.com
10.3969/j.issn.1673-5501.2016.04.002
2016-05-23
2016-08-06)
