鼻内镜下鼻腔扩容术+ H-UPPP治疗重度伴胰岛素抵抗OSAHS患者的疗效观察
2016-08-02李良波谭君武谭庆玲赵军辉杨庆丰
李良波,谭君武,谭庆玲,赵军辉,杨庆丰,周 婷
1.湖北民族学院附属民大医院耳鼻咽喉头颈外科(湖北 恩施 445000)2.湖北民族学院附属民大医院核医学科(湖北 恩施 445000)3.湖北民族学院医学院(湖北 恩施 445000)
·临床诊治·
鼻内镜下鼻腔扩容术+ H-UPPP治疗重度伴胰岛素抵抗OSAHS患者的疗效观察
李良波1,谭君武1,谭庆玲2,赵军辉1,杨庆丰1,周婷3
1.湖北民族学院附属民大医院耳鼻咽喉头颈外科(湖北 恩施 445000)2.湖北民族学院附属民大医院核医学科(湖北 恩施 445000)3.湖北民族学院医学院(湖北 恩施 445000)
目的探讨鼻内镜下鼻腔扩容术+保留悬雍垂腭咽成形术(H-UPPP)治疗重度阻塞性睡眠呼吸暂停低通气综合征(OSAHS)的疗效及对胰岛素抵抗(IR)的影响。方法经多导睡眠监测(PSG)及临床检查确诊的阻塞层面为鼻腔及腭咽层面的资料完整的重度OSAHS患者50例,术前称体质量,计算体质指数(BMI),检测空腹血糖(FPG)、空腹血清胰岛素(FINS);做好术前充分准备后,同期行鼻内镜下鼻腔扩容术和H-UPPP手术,术后6个月复查体质量,计算BMI;复查PSG、FPG、FINS,观察联合手术治疗重度OSAHS的效果;计算稳态模型-胰岛素抵抗指数(HOMA-IR),评估该手术治疗对重度OSAHS患者IR的影响。结果本组50例患者均顺利完成手术,术中术后无并发症发生。术后6个月评估手术效果,治疗总有效41例(82%),其中治愈7例(14%),显效30例(60%),有效4例(8%),无效9例(18%)。术前与术后IR 各指标(FBG、FINS、HOMA-IR)比较,差异均有统计学意义(P<0.05)。结论对阻塞层面为鼻腔及腭咽部的重度OSAHS患者,同期行鼻内镜下鼻腔扩容术+H-UPPP,方法安全可行,疗效好,在改善重度OSAHS患者临床症状的同时,改善了患者的IR。
睡眠呼吸暂停低通气综合征;阻塞性;鼻腔扩容术;悬雍垂腭咽成形术;胰岛素抵抗
阻塞性睡眠呼吸暂停低通气综合征(OSAHS)是指睡眠时上气道塌陷阻塞引起的呼吸暂停和低通气,通常伴有打鼾、睡眠结构紊乱、频繁发生血氧饱和度下降、白天嗜睡、注意力不集中等病症,并可导致高血压、冠状动脉粥样硬化性心脏病、糖尿病等多器官多系统损害,严重危害患者身心健康,其在中年人群中的发病率达到4%~5%[1]。 近年有研究表明OSAHS是独立于肥胖之外导致胰岛素抵抗(IR)的重要危险因素之一[2-3]。雍垂腭咽成形术(UPPP)为目前治疗OSAHS的经典术式,但大多数重度OSAHS患者同时存在鼻腔、腭咽部等多层面狭窄阻塞,单纯施行UPPP治疗OSAHS,远期成功率只有50%左右[4]。对合并鼻腔和腭咽部等多层面狭窄的患者,目前多分期手术解除鼻腔、喉咽等层面狭窄阻塞,患者手术次数多,痛苦大,住院时间长,医疗费用高。同期行鼻内镜下鼻腔扩容术和保留悬雍垂腭咽成形术(H-UPPP)可有效避免上述影响;我科自2014年6月—2015年3月确诊阻塞层面为鼻腔及腭咽层面重度的OSAHS患者50例,行鼻内镜下鼻腔扩容术+H-UPPP治疗,取得较理想的效果。现报告如下。
1 资料与方法
1.1一般资料2014年6月—2015年3月我科经多导睡眠监测(PSG)监测及临床检查,按阻塞性睡眠呼吸暂停低通气综合征诊断和外科治疗指南(中华医学会耳鼻咽喉头颈外科分会 2009)诊断依据[5],确诊为重度OSAHS且阻塞层面为鼻腔及腭咽部,并能按要求配合相关检查、资料完整的50例患者为研究对象,所有患者无糖尿病史,无严重的心脑血管疾病、代谢性疾病以及口鼻和颈部畸形,无手术禁忌症等,在治疗观察期间体质量变化不大,体质指数(BMI)变化<1.5 kg/m2。其中男42例,女8例,年龄(37~57岁),平均(45±4.17)岁,病程8~25年。术前患者平均呼吸暂停低通气指数(AHI)为(44.20± 4.96) 次/h,平均夜间最低动脉血氧饱和度(LSaO2)为(68.45±7.52) %,BMI为(29.68±2.15) kg/m2,平均Epworth嗜睡量表(ESS)评分为(13.67±2.18)分。
1.2术前检查及处理所有患者术前均进行PSG监测(Alice5,美国),监测项目包括脑电图、眼电图、下颌肌电图、口鼻气流、血氧饱和度、胸腹呼吸运动、胫前肌肌电等,所有患者的监测数据均经过人工分析核对。确诊为OSAHS后,所有患者均进行纤维鼻咽喉镜辅以Muller检查法检查上气道,必要时行上气道CT或X线头颅定位测量检查,以判断患者上气道的狭窄部位。所有患者均进行Epworth嗜睡量表(ESS)评分。对于LSaO2低于70%患者,术前行上气道持续正压通气 (CPAP)治疗1周。
1.3血糖及胰岛素水平测定术前晨间常规采静脉血测空腹血糖(FBG)及FINS水平。血糖测定采用葡萄糖氧化酶法,胰岛素测定采用化学发光法(ADVIA Centaur XP Immunoassay System;德国西门子)。
1.4手术方法所有患者均经口插管全麻状态下完成手术,首先完成鼻内镜下鼻腔扩容手术,根据患者术前CT检查结果结合术中鼻内镜下检查情况完成鼻腔扩容手术,包括鼻中隔偏曲矫正、下鼻甲骨折外移、下鼻甲骨黏膜下切除、中鼻甲成形术以及鼻息肉切除等,术后鼻腔填塞膨胀海绵。鼻腔扩容术完成后,所有患者均常规行保留悬雍垂腭咽成形术(H-UPPP)[6],切除扁桃体,解剖腭帆间隙,剔除间隙内脂肪组织及肥厚黏膜组织,切除咽侧壁与软腭相接处多余的黏膜,将软腭咽面黏膜及腭咽弓黏膜前拉对位间断缝合,同时采用悬壅垂翻瓣成形技术,从而提高咽部组织张力,扩大咽腔。所有患者术后均带管在重症监护室监护24 h,待患者完全清醒后,观察咽腔无严重肿胀后拔出气管插管。术后48 h后拔出鼻腔填塞膨胀海绵,抗生素静滴3~5 d,根据患者情况适当应用糖皮质激素。
1.5术后随访术后1、3、6月分别复诊,了解患者临床症状改善情况,有无鼻腔返流、开放性鼻音,检查鼻腔、咽部一般情况,观察有无鼻中隔穿孔、鼻腔粘连、鼻咽部瘢痕狭窄等。其中术后6个月复查PSG、体质量、FBG及空腹胰岛素(FINS)以及ESS评分。按阻塞性睡眠呼吸暂停低通气综合征诊断和外科治疗指南(中华医学会耳鼻咽喉头颈外科分会 2009 )疗效评定依据[5]评定疗效。用稳态模型评估法(Homeostasis model assessment,HOMA)计算术前术后胰岛素抵抗指数HOMA-IR (FINS×FPG/22.5),HOMA-IR呈非正态分布时,经自然对数转换后比较。
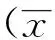
2 结果
本组50例患者手术均顺利完成,术中术后无并发症发生。手术治疗总有效41例(82%),其中治愈6例(12%),显效31例(62%),有效4例(8%),无效9例(18%)。
2.1气道梗阻改善情况术后与术前AHI、LSaO2、ESS各指标比较差异均有统计学意义(P< 0.01),见表1。

表1 鼻腔扩容术联合H-UPPP手术前后AHI、LSaO2、ESS、BMI比较
注:与术前比较,*P<0.01;**P<0.01;***P<0.01。
2.2胰岛素抵抗改善情况术前与术后IR各指标(FBG、FINS、HOMA-IR)比较差异均有统计学意义(P<0.05),见表2。术前术后BMI 变化差异无统计学意义(P>0.05)。

表2 鼻腔扩容术联合H-UPPP手术前后
注:与术前比较,*P<0.05;**P<0.01;***P<0.05。
3 讨论
上气道狭窄阻塞是OSAHS的解剖学基础,OSAHS患者常存在上气道多个层面的狭窄。其原因除了该类患者可能存在较严重上气道扩张肌功能障碍外,上气道其他层面的狭窄阻塞未能解除也可能是其重要的原因之一,鼻腔狭窄阻塞占有相当大的比例,有研究表明上气道阻力约2/3来源于鼻腔[7]。因此,对于同时存在鼻腔、腭咽腔狭窄的OSAHS患者,只有鼻腔、腭咽腔狭窄都解除了才能达到良好效果,目前临床上有鼻腔、腭咽腔先后分期手术,也有鼻腔、腭咽腔同期手术,两者各有优缺点,前者优点是单次手术时间短,单次创伤小,缺点是住院总时间长、医疗费用高、多次痛苦;后者优点是住院总时间短、医疗费用低、仅痛苦一次;缺点是一次手术时间较长,单次创伤大。OSAHS手术治疗不管是分期手术还是同期手术最大的风险是术后窒息,其次是术后出血。手术技巧、手术熟练程度是预防术后窒息和出血的关键,另外,一要做好术前检查准备工作及手术风险评估,把握好手术适应症,除要求血尿粪常规、凝血功能、肝肾功能、电解质、心肺等检查均正常外,半月内服用阿司匹林等活血药物、乙肝病毒携带伴活动期、最近身体状况不好等都不宜进行同期手术;二要做好围手术期处理及监护,包括术前规范药物治疗以减轻鼻腔炎症减少术中鼻腔出血;对部分严重低氧血症患者进行CPAP治疗以提高患者血氧饱和度增强患者手术耐受能力;以及术后所有患者送重症监护室监护24 h,待患者完全清醒后,观察咽腔无严重肿胀后拔出气管插管;回病房后仍监测心电和血氧24 h;再者注意术中操作轻柔,保护粘膜组织、减少组织损伤,减轻组织水肿,止血仔细彻底。本组结果可以看出,鼻内镜下鼻腔扩容术联合H-UPPP手术能够治愈或明显改善OSAHS患者夜间睡眠呼吸暂停和低通气、睡眠低氧血症、白天嗜睡等,治疗OSAHS效果良好,安全可行。
肥胖是引起IR最主要危险因素,目前研究证明OSAHS是独立于肥胖之外导致IR的重要危险因素之一,对OSAHS引起IR的机制尚不十分清楚,认为OSAHS患者引起IR的根本原因在于夜间间断低氧[8],睡眠时反复发作的低氧血症引起夜间交感神经持续兴奋,刺激儿茶酚胺和皮质醇释放,儿茶酚胺的过度分泌导致糖原分解、糖异生增强、胰高血糖素分泌增多,从而导致糖代谢紊乱、IR等等[8-9]。IR不仅是代谢综合征(MS)发生的中心环节,而且是OSAHS患者易患心脑血管疾病及糖尿病的重要原因[10]。本组研究结果可以看出,鼻内镜下鼻腔扩容术联合H-UPPP手术能够治愈或明显改善OSAHS患者夜间睡眠低氧血症,从而改善IR,进而达到降低OSAHS患者心脑血管疾病及糖尿病的发病率,并为我们预防手术复发,早期监测OSAHS患者的上述指标并及早干预,以期逆转或减缓代谢综合征的发生提供参考。
[1]Jennum P,Riha RL.Epidemiology of sleep apnoea/hypopnoea syndrome and sleep-disordered breathing[J].Eur Respir J,2009,33(4):907-914.
[2]in QC,Zhang XB,Chen GP,et al.Obstructive sleep apnea syndrome is associated with some components of metabolic syndrome in nonobese adults[J].Sleep and Breathing,2012,16(2):571-578.
[3]张立强,姚婉贞,王玉柱,等.阻塞性睡眠呼吸暂停低通气综合征与胰岛素抵抗的关系[J].中华内科杂志,2006,45(3):184-187.
[4]Hassid S,Afrapoli AH,Decaestecker C,et al.UPPP forsnoring:long-term results and patient satisfaction[J].Acta Otorhinolaryngol Belg,2002(56):157-162.
[5]中华耳鼻咽喉头颈外科杂志编辑委员会,中华医学会耳鼻咽喉头颈外科学分会咽喉学组.阻塞性睡眠呼吸暂停低通气综合征诊断和外科治疗指南[J].中华耳鼻咽喉头颈外科杂志,2009, 44(4):95-96.
[6]韩德民.保留悬雍垂腭咽成形术(H-UPPP)[J].中国医学文摘耳鼻咽喉科学,2007,22(5):287-288.
[7]Young T,Finn L,Palta M.Chronic nasal congestion at night is a risk factor for snoring in a population-based cohort study[J].Arch Intern Med,2001(161):1 514-1 519.
[8]古力曼·努尔开勒地,伊力多斯·艾合塔木夫,买尔哈巴.阻塞性呼吸睡眠暂停低通气综合征患者胰岛抵抗与糖耐量受损分析[J].医学综述,2014,20(22):4 176-4 178.
[9]Kim NH,Cho NH,Yun CH et al.Association of obstructive sleep apnea and glucose metabolism in subjects with or without obesity[J].Diabetes Care, 2013,36(12):3 909-3 915.
[10]Barcelo A,Barbe F,de la Pena M,et al.Insulin resistanceand daytime sleepiness in patients with sleep apnoea[J].Thorax,2008,63(11):946-950.
责任编辑:牟冬生
恩施州科技局项目[恩州科业(2014)21号01]。
R766
A
1008-8164(2016)02-0074-03
2015-11-20
