美国肠道管理指南在脊髓损伤神经源性肠道功能障碍患者中的应用研究*
2016-07-31张欢欢张茂舒邓进君虞乐华谭波涛
蒋 玮,李 青,张欢欢,殷 樱,张茂舒,邓进君,虞乐华,谭波涛
(重庆医科大学附属第二医院康复医学科,重庆 400010)
·临床护理·
美国肠道管理指南在脊髓损伤神经源性肠道功能障碍患者中的应用研究*
蒋 玮,李 青,张欢欢,殷 樱,张茂舒,邓进君,虞乐华△,谭波涛▲
(重庆医科大学附属第二医院康复医学科,重庆 400010)
脊髓损伤(spinal cord injury,SCI)后的肠道功能紊乱和排便功能障碍又称为神经源性肠功能障碍(neurogenic bowel dysfunction,NBD)[1-3],是脊髓损伤患者的常见并发症,主要表现为便秘、大便失禁或二者交替。由于多种原因,国内对于NBD的研究还较少,许多医院护理措施不规范、不系统,这也是SCI患者受困于肠道问题的原因之一。1998年美国脊髓损伤协会制订了“成年脊髓损伤患者神经源性肠道功能障碍的处理指南”,并在其国内广泛推广[4]。该指南内容全面,形成的肠道护理方案对SCI患者排便功能的改善具有较好的辅助作用。鉴于此,作者在引进美国SCI肠道护理指南的基础之上进行改进并应用于本科室的SCI住院患者,取得了良好的效果,现将资料整理报道如下。
1 资料与方法
1.1 一般资料 选取2013年8月至2015年4月在本科住院的SCI患者46例。两组患者在年龄、性别、损伤性质和病程方面具有一致性,差异均无统计学意义(P>0.05),见表1。纳入标准:(1)符合美国脊髓损伤协会2011年制订的《脊髓损伤神经学分类国际标准》,患者出现球-海绵体反射阳性或其他提示脊髓休克期结束的情况;(2)已经接受椎体减压等相关手术,病情相对稳定,并于本院康复治疗;(3)出现便秘或大便失禁或便秘/失禁交替出现的临床表现,符合罗马Ⅲ诊断标准[5]和国际胃肠组织的国际胃肠病学组织(OMGE)指南[6],诊断为脊髓损伤神经源性肠道功能障碍;(4)20~70岁;(5)具有一定文化水平,能主动配合康复训练自愿参加本研究项目,并签署《知情同意书》。排除标准:(1)严重的心、肺、肝、肾功能不全者;(2)严重的泌尿系统感染、结石及肿瘤者;(3)有精神疾病而不能配合治疗者;(4)排便情况好转,无需护理措施干预者;(5)治疗过程中出现与治疗相关的严重并发症,必须终止护理措施;(6)自愿放弃继续试验者。
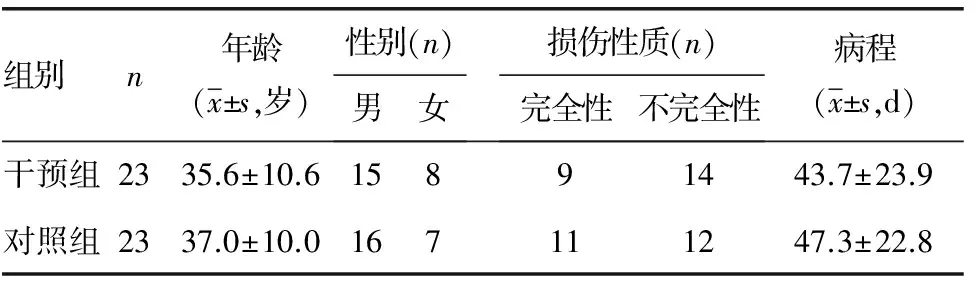
表1 两组患者一般资料比较
1.2 美国NBD护理程序的应用 两组患者均接受康复科SCI患者的其他康复措施,对照组患者接受本科既往肠道康复措施,包括指导患者及家属进行辅助排便,如何使用栓剂、健康教育等。干预组接受美国肠道护理程序,具体操作如下。
1.2.1 护理评估 评估损伤平面、胃肠功能现状;评价患者肠道功能状态,记录排便频率、量、性状,颜色;需要的辅助排便措施,单次排便耗时等;评价其独立排便能力,排便体位;腹痛、腹胀等排便相关不良反应;辅助检查如大便常规,直肠内压测定,肛指检查等。
1.2.2 护理措施 (1)制订计划。确立专门肠道护理人员;对患者及家属进行健康宣教,确保他们了解NBD肠道护理的相关知识和护理技巧;针对患者情况制定肠道护理计划,计算纤维素和饮水量,选择适合的护理干预措施。(2)饮食管理。NBD患者需要合理的饮食结构,适当增加膳食纤维的摄入量(保证10~25 g/d的纤维素);保持一定的饮水量(需要根据膀胱功能调整),计算公式40 mL/kg+2 000 mL,规律的饮水习惯;根据排便情况对膳食摄入进行适当调整。(3)护理操作。①手指直肠刺激(DRS)操作:前期准备步骤2次核对患者身份;向患者解释相关程序并保护患者隐私;辅助患者左侧卧位,嘱其深呼气;洗手并戴手套,食指涂以适量润滑油;检查肛门有无痔疮或直肠出血;插入一根手指,注意括约肌的任何阻力和反射性收缩;轻轻旋转手指,观察有无大便排出或肠内有无积气;将佩戴手套并涂润滑剂的手指插入肛门约2.5~4.0 cm,轻轻抠出存于直肠内的粪便;必要时可使用直肠栓剂并等待10~15 min;手指沿肠管壁做循环运动15~20 s以刺激肠道(实现DRS);重复上述步骤3次,每次间隔1~2 min;注意患者排便过程中突然出现的血压升高、心率加快、面色苍白等异常情况,及时终止护理措施。②其他辅助措施:包括腹部按摩(顺时针方向轻柔按摩5~10 min)、热食物促发(胃结肠反射原理)、使用合适体位(尽量直立位,使用坐便器),给患者留足够排便时间(每项操作后等待5~10 min)等。③药物:栓剂(开塞露)、不同类型的泻剂(聚乙二醇、石蜡油)、肠蠕动促进剂(西沙比利、比沙可啶)等。无反射性肠需要加强腹部按摩,注意合适体位和手法排空等操作。
1.2.3 健康教育 确定辅助患者排便的实施者,并对他和患者进行肠道管理健康教育,制订中文版健康教育资料。教育内容包括:(1)NBD肠道管理知识。消化和排泄的解剖;预防和处理自主神经反射等并发症;如何建立规律的排便习惯;饮食的合理搭配;人工干预排便的重要性;通便药物的作用、不良反应等。(2)NBD肠道管理技术:排便日记的记录;手指直肠探查、手指直肠刺激、腹部按摩、体位摆放、排便辅助设施的使用;排便时皮肤的保护等。(3)健康教育反馈强化,即在护理查房时询问家属及患者对NBD护理知识的掌握情况,强化理解。
1.2.4 随访管理 患者出院后将继续追踪指导其继续保持良好的肠道管理目标。建立随访记录本,由一名护士专门负责电话或上门指导;随访内容包括目前的排便频率、时间、方式、使用药物、排便姿势、神经源性肠道类型、肠道检查结果、进食饮水情况;指导患者规范记录自己的排便日志;复诊时间等。
1.3 疗效评定标准 分别在入组前和治疗结束后评价患者肠道功能改善情况和生活质量改善情况。(1)国际SCI肠道功能基础数据集:由美国SCI协会、国际脊髓学会及国际SCI标准和数据集执行委员会的专家工作组制订。其收集和报告的肠功能基本信息可作为评价和比较各项有关SCI后肠功能研究的结果[5]。(2)NBD评分表:由Krogh等[7]于2006年报道,用于评定NBD患者的量化评分工具。内容包括排便频率、排便时间、伴随症状、用药情况等。最高47分,14分以上判为严重肠道功能障碍。(3)世界卫生组织生存质量测定量表简表(WHO-QOL-BREF):包含26个问题条目,反映4个领域(生理、心理、社会、环境)的状态。根据WHO-QOL-BREF指导手册,取正向分后将各维度的分值相加并转换成4~20分的分值,越高说明该功能状况越好[8-9]。以上指标评价和记录者为未参与实验过程的专业人员,他们并不清楚患者接受过什么治疗。
1.4 统计学处理 采用统计软件SPSS13.0对资料进行统计学分析,组内治疗前后采用计量资料的配对t检验,组间比较采用独立样本t检验;多样本比较采用单因素方差分析;计数资料采用χ2检验。以P<0.05为差异有统计学意义。
2 结 果
2.1 患者排便功能状况改善情况 两组患者入组前便秘、药物依赖的情况占85%以上;超过一半的患者出现排便伴随的腹痛或腹胀情况。疗程结束后,两组患者便秘、药物依赖、腹痛腹胀的情况均有所改善,相比治疗前干预组患者的差异均有统计学意义(χ2=12.0、13.8、7.6,均P<0.05),对照组仅便秘有明显改善(χ2=4.2,P<0.05)。相比对照组,干预组的便秘人数和药物依赖减少更为明显,差异均有统计学意义(χ2=4.4、7.3,均P<0.05)。见表2。
经过治疗,两组患者的次均排便时间均有所减少,相比入组前差异有统计学意义(均P<0.05),但干预组患者未显示出比对照组更短的排便耗时(P=0.097)。对照组的NBD评分在入组前后差异不大,而干预组评分改善明显,相比对照组差异有统计学意义(P<0.05)。见表3。

表2 两组患者入组前后便秘、药物依赖和腹痛/腹胀发生情况(n)
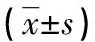
表3 两组患者入组前后次均排便耗时和NBD评分情况
a:P<0.05,与本组治疗前相比;b:P<0.05,与对照组相比。
2.2 患者生活质量改善情况 经过治疗,两组患者生活质量均有所改善,与入组前比较,差异有统计学意义(均P<0.05)。干预组患者在生理领域和心理领域的改善更为明显,相比对照组差异有统计学意义(生理领域P=0.001,心理领域P=0.002)。见表4。

表4 两组患者入组前后生活质量评分情况分)
a:P<0.05,与本组治疗前相比;b:P<0.05,与对照组相比。
3 讨 论
肠道功能障碍严重影响脊髓损伤患者的生活质量。有研究表明,SCI患者对肠道功能恢复的渴望甚至高过对运动功能恢复的期望。国内调查显示,58%的SCI患者有严重的便秘,95%的患者需要至少一种方法来刺激排便。50%患者的排便需要依赖他人的帮助才能完成[10]。另一项来自荷兰的研究表明,近40%的SCI患者认为肠道功能障碍是一个非常严重的问题,近80%的患者需要借助其他方法[11]。运动功能的丧失、大小便排泄障碍以及对护理人员的过度依赖,过多的SCI患者失去了参与社会活动的能力,也谈不上全面康复。由于多种因素的限制,国内开展专门针对SCI患者的肠道护理起步较晚,与之相关的基础和临床研究都还处于探索阶段[12-14]。
2010年徐青等[3]对美国神经源性肠道功能障碍的处理指南做了较为综合的解读,强调完整的康复评定、健康教育、手指肠道刺激技术(DRS)和手法排空等措施在NBD中的价值,即本研究中所应用的主要方法。作者也注意到近几年陆续有新的SCI肠道管理指南发布,比如2008年《慢性脊髓损伤急性期治疗指南》中关于肠道的管理方案[12],该方案与美国现行版本相差不大。加拿大也在2014年推出了多中心的《脊髓损伤肠道功能紊乱的管理指南》[15],提出了一些新理念,但基本思路仍然参照美国版本。这些新的观点包括:纤维素摄入量应当个体化,而不是越多越好;腹壁肌肉电刺激、功能性磁刺激、骶前神经根刺激等物理措施对NBD可能有很好的辅助治疗作用;一些胃肠动力药物在脊髓损伤NBD患者中展现出较好的效果如“普卢卡必利”、 “莫沙必利”等;顺行灌肠可以作为经肛门灌肠失败的备选措施;人工造口术对于严重的NBD和反复会阴部压疮患者是有效的,而且能显著改善患者的生活质量。
国内针对NBD的研究多集中于处理SCI后便秘,多数学者参照美国护理指南,但许多研究存在诊断标准不明确,肠道功能评定方法不恰当等问题[12]。本研究明确纳入和排除标准采用通用“国际SCI肠道功能基础数据集”、NBD评分量表评价患者的肠道功能状况。并使用HOQOL-BREF量表评价患者的生活质量。全面综合地了解肠道护理措施对患者的功能改善和生活质量的影响。本研究发现,干预组患者在便秘、药物依赖及腹痛/腹胀的发生率上明显降低,发生人数大为减少,相比对照组,便秘、药物依赖发生人数减少更为明显。结合NBD评分结果,提示常规的护理措施对患者肠道功能作用不大,很多患者仍然依赖甘油灌肠剂以及促肠动力药物,排便伴发的腹痛/腹胀等不适也时常困扰着SCI患者。干预组患者的NBD评分明显低于对照组,提示该组患者的肠道功能状况改善明显。这也在生活质量评定中得到印证。干预组患者在生理维度和心理维度的评价中均优于对照组,说明肠道问题的改善直接或间接地有利于生活质量的提高。在排便的时间上,两组患者的改善没有差异,可能和患者及家属的护理熟练程度有关。
综上所述,SCI后肠道功能障碍发生率高,对患者影响明显,值得医护人员,特别是康复科医护人员的关注。本研究结果提示,规范的肠道护理程序对SCI后NBD患者切实有效,值得临床推广。本研究的不足在于缺少更多客观指标的评价,比如直肠肛管测压、结肠通过时间测定等。在对NDB护理的研究上,还需要多中心的随机对照研究,并不断探索新的方法。
[1]Glickman S,Kamm MA.Bowel dysfunction in spinal-cord-injury patients[J].Lancet,1996,347(9016):1651-1653.
[2]Pan YE,Liu B,Li RJ,et al.Bowel dysfunction in spinal cord injury:current perspectives[J].Cell Biochem Biophys,2014,69(3):385-388.
[3]徐青,高飞,王磊,等.脊髓损伤后肠道功能障碍:美国临床实践指南解读[J].中国康复理论与实践,2010,16(1):83-86.
[4]Stiens SA,Bergman SB,Goetz LL.Neurogenic bowel dysfunction after spinal cord injury:clinical evaluation and rehabilitative management[J].Arch Phys Med Rehabil,1997,78(3):86-102.
[5]郑樱,周红俊,李建军,等.国际脊髓损伤肠功能扩展数据集[J].中国康复理论与实践,2010,16(2):194-198.
[6]焦志勇,王伟岸.OMGE临床指南:便秘[J].胃肠病学和肝病学杂志,2002,11(4):382-384.
[7]Krogh K,Christensen P,Sabroe S,et al.Neurogenic bowel dysfunction score[J].Spinal Cord,2006,44(10):625-631.
[8]Skevington SM,Lotfy M,O′Connell KA,et al.The World Health Organization′s WHOQOL-BREF quality of life assessment: psychometric properties and results of the international field trial.A report from the WHOQOL group[J].Qual Life Res,2004,13(2):299-310.
[9]Geyh S,Ballert C,Sinnott A,et al.Quality of life after spinal cord injury:a comparison across six countries[J].Spinal Cord,2013,51(4):322-326.
[10]庸连,王瑞华,方定华,等.神经康复学[M].北京:人民军医出版社,2001:434-514.
[11] Adriaansen JJ,van Asbeck FW,van Kuppevelt D,et al.Outcomes of neurogenic bowel management in individuals living with a spinal cord injury for at least 10 years[J].Arch Phys Med Rehabil,2015,96(5):905-912.
[12]朱黎婷,朱毅.脊髓损伤神经源性肠道功能障碍的诊断、评价和康复治疗现况[J].中国康复医学杂志,2013,28(12):1163-1167.
[13]朱黎婷,朱毅,张文毅,等.中医药在脊髓损伤神经源性肠道功能障碍的研究进展[J].世界华人消化杂志,2012,20(35):3549-3557.
[14]龙志华,高飞,张锋良,等.大鼠脊髓损伤后P物质与神经源性肠道功能障碍的关系[J].中国康复理论与实践,2014(8):718-722.
[15]岳雨珊,谢斌,程洁,等.电刺激治疗脊髓损伤后神经源性肠道功能障碍[J].世界华人消化杂志,2013,23(7):633-640.
10.3969/j.issn.1671-8348.2016.34.042
重庆市教委科研项目(KJ1500237);重庆市适宜卫生技术推广项目(2014jstg068)。 作者简介:蒋玮(1981-),主管护师,本科,主要从事康复护理的临床研究 。△
,E-mail:lehuayudoc@aliyun.com。▲共同通讯作者,E-mail:tanbotao592@126.com。
R472.9+1
C
1671-8348(2016)34-4877-03
2016-05-23
2016-08-11)
