妊娠前体重指数与妊娠期增重和母婴并发症的关系
2016-05-14李景华
李景华
摘要:目的 探讨妊娠前体重指数与妊娠期增重和母婴并发症的相关性。方法 收集2013年~2015年1月在我院妇产科住院分娩的单胎妊娠孕妇1456例,根据孕妇孕前BMI分为体重过低组(BMI<18.5kg/m2)291例,体重正常组(BMI≥18.5kg/m2,<23.0 kg/m2)1048例、超重组(BMI≥23.0 kg/m2,<25.0 kg/m2)85例和肥胖组(BMI≥25.0)32例。比较各组孕妇妊娠13w内增重、妊娠期总增重、新生儿出生体重。观察各组孕妇的并发症、新生儿并发症、妊娠结局情况。结果 肥胖组妊娠13w内增重、妊娠期总增重明显低于体重过低组、体重正常组、超重组,差异有统计学意义(P<0.05)。 妊高征、糖尿病发生率随BMI的增加而升高,即体重过低组<体重正常组<超重组<肥胖组(P<0.05)。肥胖组产后出血率明显高于超重组(P<0.05),超重组产后出血率明显高于体重正常组(P<0.05)。肥胖组新生儿低血糖、电解质紊乱发生率均明显高于体重过低组、体重正常组、超重组三组(P<0.05),超重组和肥胖组的剖宫产率明显高于体重过低组、体重正常组(P<0.05),肥胖组巨大儿发生率明显高于体重过低组、体重正常组、超重组,差异有统计学意义(P<0.05)。结论 妊娠前肥胖可增加不良母婴并发症的发生可能性,及影响妊娠其增重,也一定程度影响新生儿体重。故需对育龄妇女加强科普宣传,鼓励其平衡膳食、加强体育锻炼,使妊娠前BMI达到合理范围,以确保妊娠期安全,母婴并发症的发生。
关键词:妊娠前体重指数;妊娠期增重;母婴并发症
妊娠前超重和肥胖与不良妊娠结局的关系日益受到妇产科医生的重视[1]。一项大型研究报道,初次产检孕妇中,体重指数(BMI)≥25的孕妇约占38%[2]。研究表明,妊娠前超重和肥胖会增加母婴并发症的几率,如妊高征、妊娠糖尿病(GDM)、剖宫产和死产等[3]。本研究对本地区的妊娠妇女进行调查研究,分析其妊娠前BMI差异对母婴并发症发生的相关性,为孕前体重的科学管理,减少母婴并发症的发生提供参考。
1 资料与方法
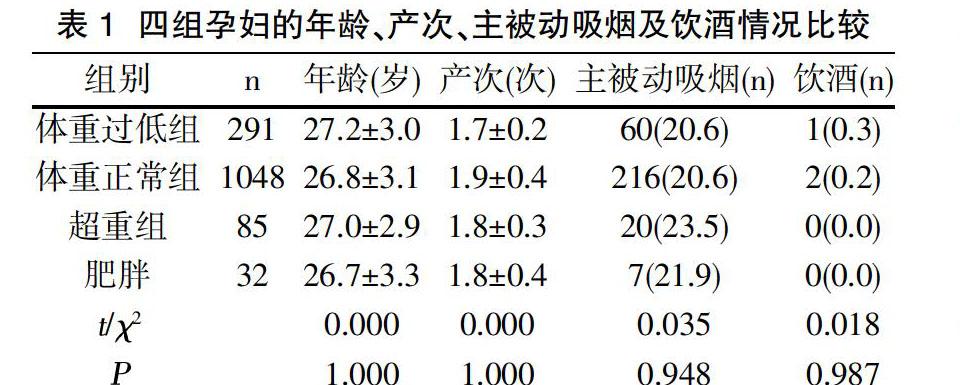
1.1一般资料 收集2013年~2015年1月在我院妇产科住院分娩的孕妇1456例,所有孕妇资料完整,均为单胎妊娠;排除年龄小于18岁及信息记录不全的孕妇,排除孕前糖尿病、高血压及其他影响母婴结局的疾病。参照WHO推荐的BMI标准[4],根据孕妇孕前BMI分为体重过低组(BMI<18.5kg/m2)291例,体重正常组(BMI≥18.5kg/m2,<23.0 kg/m2)1048例、超重组(BMI≥23.0kg/m2,<25.0 kg/m2)85例和肥胖组(BMI≥25.0)32例。四组孕妇的年龄、产次、主被动吸烟及饮酒等情况无统计学 差异,具有可比性(P>0.05,见表1)。四组均接受相同和相似的孕前饮食和运动管理方案。
1.2方法 记录并比较各组孕妇妊娠13w内增重、妊娠期总增重、新生儿出生体重。观察各组孕妇的并发症(包括妊高征、GDM、肝内胆汁淤积症、贫血、产后出血、产程异常、脐带异常)、新生儿并发症(ABO溶血、贫血、窒息、感染、高胆红素血症、低血糖、电解质紊乱、头颅血肿)、妊娠结局(剖宫产、胎膜早破、未足月胎膜早破、早产、巨大儿、低出生体重儿、出生缺陷)情况。。
1.3统计学处理 采用SPSS21.0版本统计学软件进行数据处理,分类变量用百分百描述,采用χ2检验,连续变量用(x±s)描述,采用t检验,以P<0.05为差异有统计学意义。
2 结果
2.1各组孕妇妊娠其增重和新生儿出生体重情况 肥胖组妊娠13w内增重、妊娠期总增重明显低于体重过低组、体重正常组、超重组,差异有统计学意义(P<0.05)。体重过低组、体重正常组、超重组妊娠13w内增重、妊娠期总增重无统计学差异(P>0.05),四组新生儿出生体重无统计学差异(P>0.05),见表2。
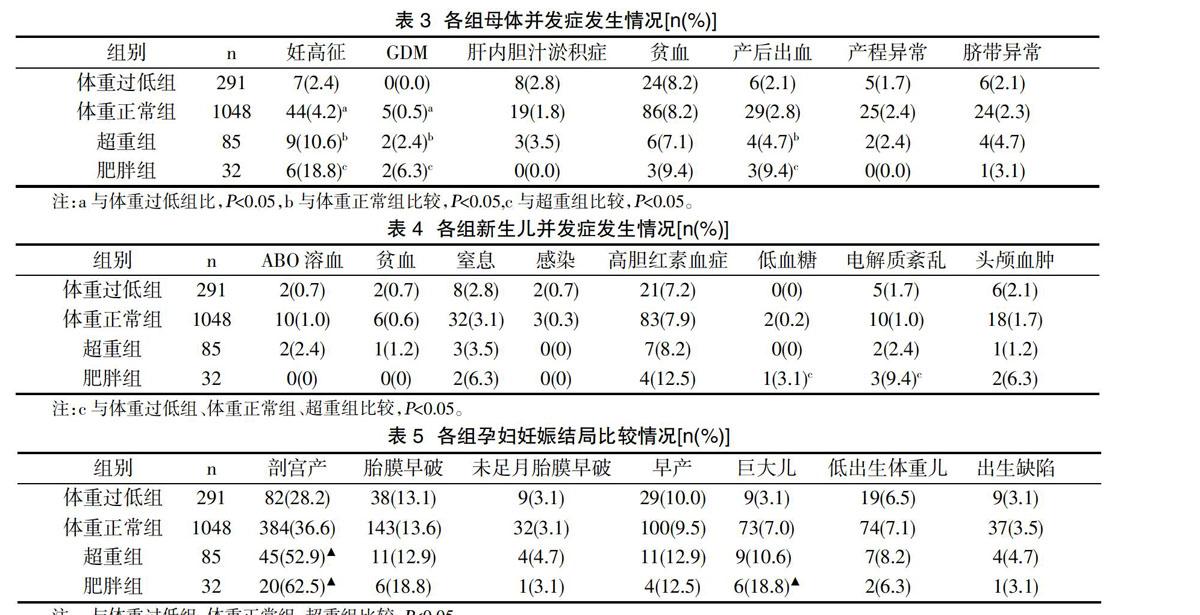
2.2各组母体并发症发生情况 妊高征、糖尿病发生率随BMI的增加而升高,即体重过低组<体重正常组<超重组<肥胖组(P<0.05)。肥胖组产后出血率明显高于超重组(P<0.05),超重组产后出血率明显高于体重正常组(P<0.05),体重正常组与体重过低组无统计学差异(P>0.05),见表3。
2.3各组新生儿并发症发生情况 四组新生儿ABO溶血、贫血、窒息、感染、高胆红素血症、电解质紊乱、头颅血肿发生率无统计学差异(P>0.05),但肥胖组新生儿低血糖、电解质紊乱发生率均明显高于体重过低组、体重正常组、超重组三组(P<0.05),体重过低组、体重正常组、超重组新生儿间低血糖、电解质紊乱无统计学差异(P>0.05),见表4。
2.4各组孕妇妊娠结局比较情况 四组的胎膜早破、未足月胎膜早破、早产、低体重儿、出生缺陷发生率无统计学差异,超重组和肥胖组的剖宫产率明显高于体重过低组、体重正常组(P<0.05),肥胖组剖宫产率高于超重组,但无统计学差异(P>0.05),体重过低组与体重正常组间剖宫产率无统计学差异(P>0.05),肥胖组巨大儿发生率明显高于体重过低组、体重正常组、超重组,差异有统计学意义(P<0.05),体重过低组、体重正常组、超重组间的巨大儿发生率无统计学意义(P>0.05),见表5。
3 讨论
肥胖会增加高血压、糖尿病、冠心病及脑卒中等疾病的 风险。近年来,肥胖 问题以扩大至妊娠前育龄妇女。据报道,我国育龄妇女超重率和肥胖率达29.9%和8.7%[5]。本研究1456例孕妇中,超重率、肥胖率分别为5.8%(85/1456)、2.2%(32/1456),低于上述报道结果。妊娠前肥胖是否会影响孕妇妊娠期体重增加及母婴并发症,目前研究较少。
本研究收集本地区的孕妇,根据其孕前BMI分为不同组别,发现妊娠13w内增重、妊娠期总增重随着孕妇妊娠前的BMI增加而降低,说明孕前BMI与妊娠期增重可能存在负的相关性,但四组的新生儿体重无统计学差异。Li CM等[6]研究发现,孕前BMI与巨大儿发生率呈正相关。本研究结果显示肥胖组巨大儿发生率明显高于其他三组,虽然超重组新生儿出现体重最高,但其低出生低出生体重儿也最高,其原因可能是妊娠前BMI增加可能影响胎儿代谢状况,从而影响新生儿体重,故为了达到合理的出生体重,妊娠前应将体重控制在合理范围。
一项针对妊娠前肥胖与母婴并发症的关系的研究表明,当妊娠前BMI≥24时,孕妇发生GDM、巨大儿、妊高征的风险是正常体重孕妇的2.3~3.1倍、2.6~3.7倍、2.1~3.1倍,纠正年龄、产次、妊娠期增重的影响后,结果发现,妊娠前超重时,剖宫产、妊高征、GDM的发生几率也分别增加1.7倍、2.4倍、3.2倍;当妊娠前肥胖时,妊高征、巨大儿、新生儿电解质紊乱的风险增加2.7倍、2.6倍、4.5倍[7]。本研究结果同样显示,超重组、肥胖组孕妇发生妊高征、GDM的几率明显高于体重正常组和体重过低组,产后出血也明显增加,而新生儿更易发生低血糖,说明较高BMI可增加妊高征、GDM的风险。胎儿从宫内转入宫外环境,体液组成、皮肤、肾脏和神经内分泌调节均有了显著改变。新生儿的电解质、酸碱平衡不同与成人,通常细胞外液含量较高,不显性失水较多,肾脏钠回收能力较差,血钾偏高,故易发生酸碱失衡[8]。妊高征可引起胎盘血管痉挛而使胎盘灌注降低,胎盘功能减弱,进而影响胎儿氧供,导致胎儿窘迫及胎儿生长受限;另外由于使用利尿剂,增加了胎儿体液的丢失;体重低、宫内窘迫会导致新生儿显性和不显性失水更明显,进一步降低肾脏对钠离子的回收[9]。妊高征孕妇的新生儿更容易出现水电解质紊乱。GDM孕妇由于宫内为高血糖、高胰岛素环境,致使胎儿出生后血糖来源中断,高胰岛素水平则会降低糖原分解而增加糖原异生,故增加大量低血糖风险;GDM新生儿容易发生低钙血症和低镁血症,这一定程度增加了水电解质紊乱的可能[10]。因此针对妊娠前肥胖孕妇的新生儿在生后应及时开奶、密切监测血糖和电解质含量情况,低体重儿及功能窘迫新生儿则须注意保暖,避免电解质紊乱。
综上所述,妊娠前肥胖可增加不良母婴并发症的发生可能性,及影响妊娠其增重,也一定程度影响新生儿体重。故需对育龄妇女加强科普宣传,鼓励其平衡膳食、加强体育锻炼,使妊娠前BMI达到合理范围,以确保妊娠期安全,母婴并发症的发生。
参考文献:
[1]李眷明,张为远.孕前体质量指数与妊娠结局关系的评价[J].中华医学杂志,2014,2(1):36-38.
[2]张倩.孕前超重和肥胖对妊娠结局的影响[J].实用妇产科杂志,2013,62(1):72-73.
[3]浦凤琴,贾彤.孕前超重前期、超重及肥胖对妊娠结局的影响[J].医学理论与实践,2015,62(10):77-78.
[4]童锦,顾宁,李洁.孕前体重指数和孕期增重对妊娠结局的影响[J].中华围产医学杂志,2013,36(9):77-78.
[5]应仙华.孕期肥胖对妊娠期及分娩结局的影响[J].现代医药卫生,2011,23:3611-3612.
[6]Li CM,Li GH,Chen Y.Effects of pre-pregnancy body mass in-dex on pregnancy outcomes[J].Chin Med(Engl),2013,77(23):4585-4587.
[7]PETTITT DJ,MCKENNA S,MCLAUGHLIN C.Maternal glucose at 28 weeks of gestation is not associated with obesity in 2-year-old offspring:the Belfast Hyperglycemia and Adverse Pregnancy Outcome(HAPO) family study[J].Diabetes Care,2010,44(6):1219-1223.
[8]田杰,李楠.宫内不良环境对后代发生妊娠合并糖尿病的影响[J]. 中国医刊,2015,42(7):77-78.
[9]刘素婷.妊娠期高血压患者血液流变学与其并发症及围生儿结局的关系[J].临床和实验医学杂志,2012,62(17):77-78.
[10]奥登,刘峥,杨慧霞,等.妊娠期糖尿病孕妇妊娠前超重对巨大儿的影响[J].中华围产医学杂志,2015,88(4):104-105. 编辑/成森
