老年病房院内真菌性尿路感染的临床特征分析
2016-04-25谢少玲钱芸娟胡文学吴燕华方晓武郝文科
谢少玲,钱芸娟,余 枫,胡文学,刘 伟,吴燕华,方晓武,郝文科*
(1汕头大学医学院,汕头 515000;2广东省人民医院肾内科,广东省医学科学院,广东省老年医学研究所,广州 510080)
近年来,随着侵入性操作的增多、广谱抗生素和免疫抑制剂的广泛使用以及老年患者比例的升高,真菌感染的问题日益突出[1]。真菌性尿路感染是最常见的真菌性院内感染[2]。真菌性尿路感染引起的血性感染的发生率约为2.4%~4.3%,且病死率极高[2,3]。Jain等[3]研究显示,老年患者占院内真菌性尿路感染(nosocomial fungal urinary tract infection,NFUTI)患者的34.2%,是最常见的NFUTI人群。而目前关于老年患者NFUTI的危险因素及病原学的研究极少,因此本研究对我院老年病房诊断NFUTI和非NFUTI的病例进行调查分析。
1 对象与方法
1.1 研究对象
入选2009年1月至2014年12月期间在广东省人民医院老年病房诊断为院内尿路感染(nosocomial urinary tract infection,NUTI)的患者共计1122例,年龄(84.2±6.8)岁;其中男性733例,女性389例。按是否为真菌感染分为NFUTI组(221例)和非NFUTI组(901例)。纳入标准:≥60岁;按照2008年美国疾病控制中心院内感染的诊断标准确诊为NUTI[4]。排除标准:住院时间≤48h;临床数据缺失。
1.2 方法
本研究回顾性分析NUTI患者的临床资料,内容包括性别、年龄、科室[重症监护室(intensive care unit,ICU)及非ICU]、基础疾病、感染前留置尿管、感染前使用抗生素、实验室指标、中段尿培养、药敏结果及预后(感染后28d内患者死亡从非ICU转入ICU)。
1.3 统计学处理
2 结果
2.1 两组患者临床资料比较
NFUTI组的ICU患者数、感染前使用抗生素患者数、感染前留置尿管患者数、血红蛋白水平及白蛋白水平与非NFUTI组比较,差异具有统计学意义(P<0.05)。而两组患者的其他指标比较,差异均无统计学差异(P>0.05;表1)。
2.2 多因素回归分析
对有统计学差异的临床指标进行多因素分析显示,ICU患者、感染前使用抗生素及较低的白蛋白水平是NFUTI的危险因素(均P<0.001;表2)。
2.3 NFUTI的病原菌分布及耐药率
NFUTI中,常见的真菌依次是白色念珠菌(109例,49.3%)、光滑球拟酵母菌(44例,19.9%)、热带念珠菌(34例,15.4%)、近平滑念珠菌(15例,6.8%)及无名假丝酵母菌(7例,3.2%)。各种病原菌对抗生素的耐药性见表3。
在1122例NUTI患者中,ICU患者有219例。ICU患者中真菌感染79例,占ICU总例数的36.1%,而非白色念珠菌感染48例,占ICU真菌感染总例数的60.8%。普通病房患者(即非ICU患者)903例,其中真菌感染患者142例,占非ICU病房总例数的15.7%;而非白色念珠菌感染患者64例,占非ICU病房真菌感染总例数的45.1%。ICU患者真菌感染率与非ICU组比较,差异具有统计学意义(P<0.001);非白色念珠菌感染比例,差异亦具有统计学意义(P=0.025)。
2.4 NFUTI的预后
903例普通病房NUTI患者中, NFUTI组142例,非NFUTI组761例。感染后28d内,普通病房转入ICU者54例,其中NFUTI组15例(15/142,10.6%),非NFUTI组39例(39/761,5.1%),两组ICU转入率差异具有统计学意义(χ2=6.295,P=0.012)。在1122例NUTI患者中,感染后28d内死亡者有93例,NFUTI组死亡35例(35/221,15.8%),非NFUTI组死亡58例(58/901,6.4%),两组比较差异具有统计学意义(χ2=20.628,P<0.001)。
3 讨 论
老年NFUTI延长住院时间、加重经济负担,增高死亡率。因此,研究老年病房NFUTI的危险因素及病原学特点有着重要的意义。
Nayman等[5]研究认为,相比于细菌性尿路感染,真菌性尿路感染患者感染前留置尿管及感染前使用抗生素的比例较高及入住ICU时间较长(均P<0.05)。国内外的研究[6,7]发现,ICU患者相对于非ICU患者更易出现NFUTI,同时在ICU中,97.1%的NFUTI患者在未见药敏报告前使用过抗生素,大部分患者接受头孢唑林或美罗培南抗感染治疗。此外Guler等[8]及Lundstrom等[9]研究也提示,感染前使用抗生素与发生NFUTI关系密切。本研究显示感染科室在ICU、感染前留置尿管、感染前使用抗生素、较低的血红蛋白水平及较低的白蛋白水平均与老年病房NFUTI发生率增高有关。但经多因素分析后发现,仅ICU患者、感染前使用抗生素及较低的白蛋白水平是老年病房NFUTI的危险因素。既往的研究认为留置尿管是NFUTI的危险因素[1],而本研究在多因素分析中并未发现NFUTI组与非NFUTI组在这点有显著性差异。推测可能的原因是留置尿管者的尿液能及时得到排泄导致尿液潴留在膀胱的时间较短,同时留置尿管的患者多数会更注重会阴抹洗消毒,这都可减少NFUTI的风险。国内外的研究暂无发现对老年病房NFUTI患者白蛋白水平的分析;而本研究发现较低的白蛋白水平是老年病房NFUTI的危险因素。这可能由于白蛋白水平反映机体的营养水平,较低白蛋白水平提示患者营养状况不佳,机体免疫力减退,导致NFUTI的发生率明显升高。因此,针对老年病房患者,更加重视ICU患者的管理力度、合理使用抗生素及改善患者的机体营养水平,对于有效地减少NFUTI的发生是必要的。
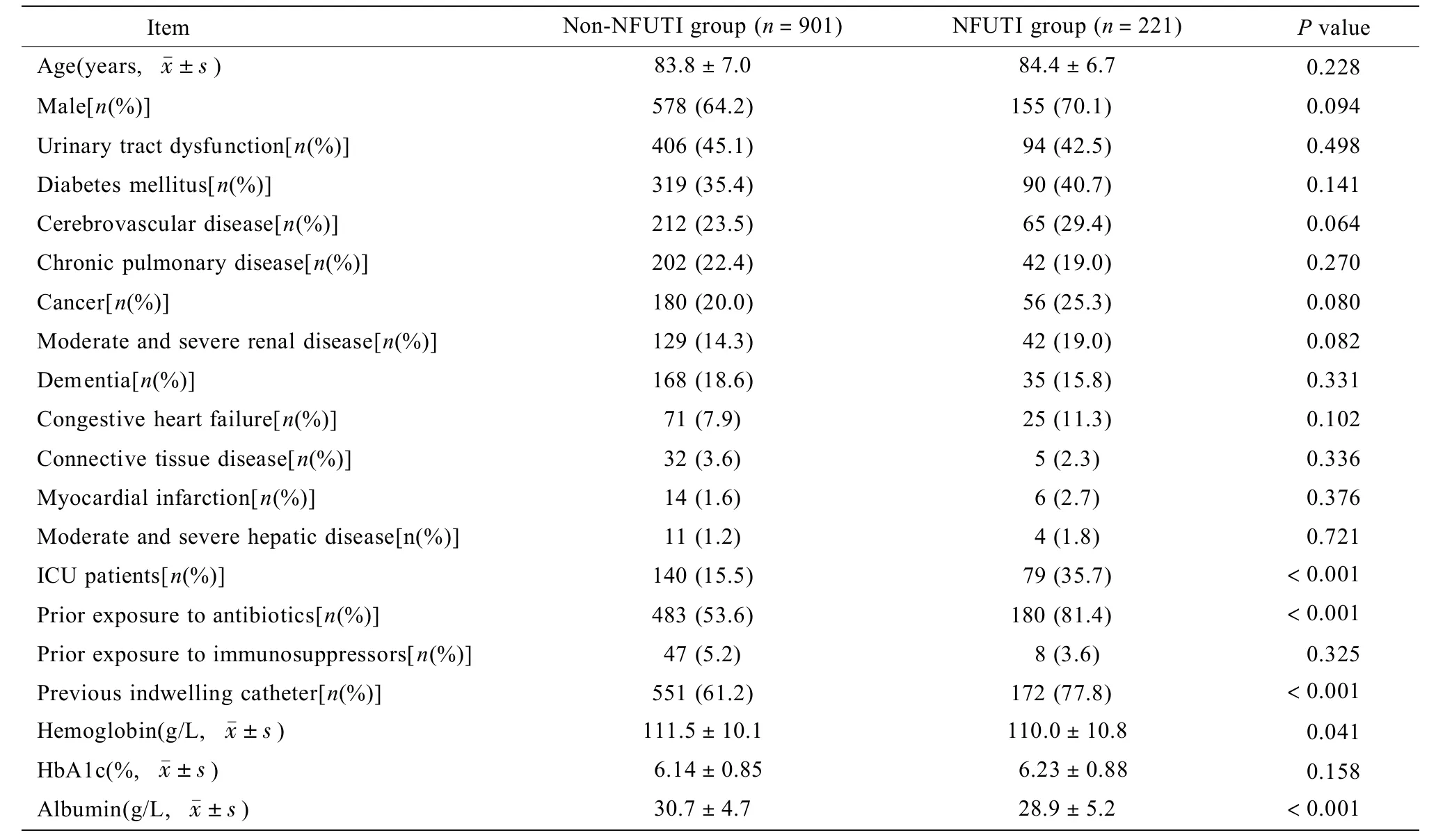
表1 两组患者临床资料比较Table 1 Comparison of clinical characteristics between two groups
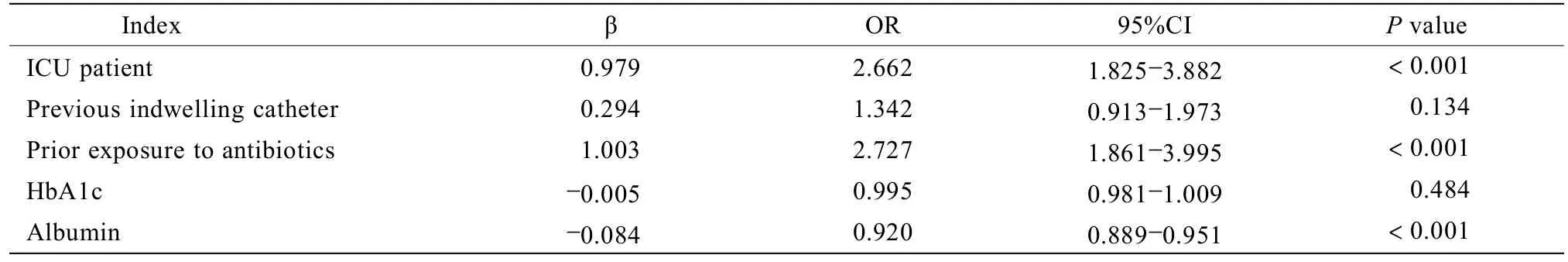
表2 老年病房NFUTI患者的多因素分析Table 2 Multivariate analysis in geriatric patients with NFUTI

表3 老年病房院内尿路感染中常见真菌的耐药情况Table 3 The resistance of commonly-encountered fungi in geriatric patients with NUTI
近年来Nayman等[5]研究提示,糖尿病与念珠菌导致尿路感染无关联。本次研究也发现糖尿病在两组患者中无统计学差异。以往的报道[10,11]提示,糖尿病在生物学意义上可能对真菌感染存在影响。但由于本研究对象是老年人群,大部分老年糖尿病患者血糖控制较佳,两组间糖化血红蛋白水平无统计学差异,这可能是导致两组的糖尿病患者无统计学差异的原因。
本研究也发现ICU的NFUTI的比例明显高于非ICU的比例(P<0.001);这可能与老年ICU患者长期入住ICU、频繁使用广谱抗生素及合并严重的基础疾病有关。本研究结果显示,NFUTI组的死亡率及感染后28d内普通病房患者从非ICU转入ICU的比例明显高于非NFUTI组。可见,相比于非真菌感染,老年病房NFUTI的预后较差。因此老年病房中,尤其是ICU中,NFUTI的预防及合理治疗是极其重要的。
NFUTI的真菌菌群分布及药敏结果是最为关注的临床问题之一。国外的研究[12]表明NFUTI分离出的真菌最常见的是白色念珠菌(53.3%)。而近年国内有关报道[13]提示,普通人群NFUTI患者中,白色念珠菌仅占35.1%,非白色念珠菌的比例已高达64.9%。本研究发现老年病房NFUTI仍以白色念珠菌为首要的病原菌,占49.3%,其次是光滑球拟酵母菌(19.9%)、热带念珠菌(15.4%)及近平滑念珠菌(6.8%)。非白色念珠菌感染的比例也呈上升趋势。推测这可能与近年临床常使用氟康唑与抗生素合并用以治疗其他脏器感染、而导致对其相对不敏感的非白色念珠菌的感染占比升高有关。国外的研究[14]也得出类似的结论。
本研究结果显示白色念珠菌及近平滑念珠菌对吡咯类抗真菌药物的敏感率较高,基本>90%,因此这类药物可作为白色念珠菌及近平滑念珠菌的一线用药。但本研究发现光滑球拟酵母菌对吡咯类抗真菌药物的耐药率均>25.6%,特别对酮康唑及氟康唑的耐药率约70%,而其对5−氟胞嘧啶、两性霉素B耐药率极低,均<2.3%。这与国内学者孙伟等[15]研究结果基本一致。因此光滑球拟酵母菌导致的NFUTI不建议使用吡咯类抗真菌药物,而推荐应用5−氟胞嘧啶或两性霉素B。但临床医师在使用5−氟胞嘧啶或两性霉素B时要综合评估患者的病情及抗真菌药物的不良反应并做出合适的选择。此外,本研究显示热带念珠菌对酮康唑及氟康唑的耐药率分别为17.6%及14.7%,也处于一个相对较高的耐药水平。临床医师在治疗热带念珠菌导致的NFUTI时应参考药敏结果选择药物,应用酮康唑及氟康唑治疗效果不明显时应及时更换药物。
老年病房的患者存在发生NFUTI的多种危险因素,临床医师要综合评估NFUTI患者的危险因素,加强ICU患者的院内感染预防措施、合理使用抗生素的管理及加强患者的营养支持,有助于预防NFUTI的发生以及改善NFUTI患者的预后。
【参考文献】
[1]Yang SP,Chen YY,Hsu HS,et al.A risk factor analysis of healthcare-associated fungal infections in an intensive care unit:a retrospective cohort study[J].BMC Infect Dis,2013,13:10.
[2]Yang AX,Yang J,Zheng ZC,et al.Clinical analysis of urinary tract infections caused by fungi in ICU[J].Chin J Nosocomiol,2012,22(23):5416−5418.[杨爱祥, 杨 静,郑贞苍,等.ICU院内尿路真菌感染临床分析[J].中华医院感染学杂志,2012,22(23):5416−5418.]
[3]Jain M,DograV,MishraB,etal.Candiduriain catherterized intensive care unitpatients:emerging microbiological trends[J].Indian J Pathol Microbiol,2011,54(3):552−555.
[4]Horan TC,AndrusM,Dudeck MA.CDC/NHSN surveillance definition of health care associated infection and criteria for specific types of infections in the acute care setting[J].Am J InfectControl,2008,36(5):309−332.
[5]Nayman Alpat S,Ozgunes I,Ertem OT,et al.Evaluation of risk factors in patients with candiduria[J].Mikrobiyol Bul,2011,45(2):318−324.
[6]Osawa K,Shigemura K,Yoshida H,et al.Candida urinary tract infection andCandidaspecies susceptibilities to antifungal agents[J].J Antibiot(Tokyo),2013,66(11):651−654.
[7]Wang HW,Xu JH,Sun ML,et al.The clinical distribution and antifungal susceptibility tests ofCandidaspecies in urinary infection[J].Chin J Nosocomiol,2015,25(07):1487−1489.[王宏伟,许俊华,孙美玲,等.泌尿系统感染假丝酵母菌属分布与药敏分析[J].中华医院感染学杂志,2015,25(07):1487−1489.]
[8]Guler S,Ural O,Findik D,et al.Risk factors for nosocomial candiduria[J].Saudi Med J,2006,27(11):1706−1710.
[9]Lundstrom T,Sobel J.Nosocomial candiduria:a review[J].Clin Infect Dis,2001,32(11):1602−1607.
[10]Carvalho M,Guimaraes CM,Mayer JR,etal.Hospital-associated funguria:analysis of risk factors,clinical presentation and outcome[J].Braz J Infect Dis,2001,5(6):313−318.
[11]Bukhary ZA.Candiduria:a review of clinical significance and management[J].Saudi J Kidney Dis Transpl,2008,19(3):350−360.
[12]Zarei-Mahmoudabadi A,Zarrin M,Ghanatir F,et al.Candiduria in hospitalized patients in teaching hospitals of Ahvaz[J].Iran J Microbiol,2012,4(4):198−203.
[13]Chen WH.The clinicalanalysis of126 cases of nosocomial candiduria in elderly[J].Chin Foreign Med Res,2013,11(15):48−49.[陈文惠.老年患者医院获得性尿路念珠菌感染126例结果分析[J].中外医学研究,2013,11(15):48−49.]
[14]Papadimitriou-Olivgeris M,Spiliopoulou A,Fligou F,et al.Association ofKPC-producingKlebsiellapneumoniaecolonization orinfection withCandidaisolation and selection ofnon-albicans species[J].Diagn Microbiol Infect Dis,2014,80(3):227−232.
[15]Sun W,Su JR. Pathogen distribution and drug susceptibility analysis of fungal urinary tract infection[J].Lab Med Clin,2014,11(24):3411−3412.[孙 伟,苏建荣.真菌性尿路感染的病原菌分布与药物敏感性特点分析[J].检验医学与临床,2014,11(24):3411−3412.
