冠心病患者择期PCI术后消化道大出血的危险因素
2016-04-21王长华王世爱王韶屏柳景华陈韵岱
王长华,王世爱,王 健,王韶屏,郑 泽,柳景华,陈韵岱
(1首都医科大学附属北京安贞医院心血管内科,北京市心肺血管研究所,北京 100029;2山东省济南市济钢总医院心血管内科,济南 250101;3解放军总医院心血管内科,北京 100853)
冠心病患者行经皮冠状动脉介入治疗(percutaneous coronary intervention,PCI)术后需进行双联抗血小板聚集或三联抗血栓治疗(阿司匹林、氯吡格雷和抗凝血药物)以降低缺血性事件的发生率。双联抗血小板聚集药物需要服用≥1年,但长期服用抗血小板聚集药物可能会引发消化道出血,发生率为0.4%~4.3%[1]。发生消化道出血可显著增加PCI术后冠心病患者的住院时间和死亡率[2]。因此,早期发现和识别消化道出血高危患者,并对其进行相应的积极预防治疗,可显著改善患者的预后。本研究旨在评价冠心病患者择期PCI术后1年内消化道大出血(massive gastrointestinal hemorrhage,MGH)的发生情况以及临床危险因素。
1 对象与方法
1.1 研究对象
连续入选2012年1月至2014年12月期间在首都医科大学附属北京安贞医院心血管内科行择期PCI的非ST段抬高型急性冠脉综合征患者 4239例。根据病变特点、定量冠状动脉造影测定结果以及第一术者的判断置入药物洗脱支架(drug eluting stent,DES)。排除标准:(1)术前便潜血阳性;(2)术前3个月内有消化道出血、消化道肿瘤或血液系统疾病。根据择期PCI术后1年内是否发生MGH分为两组:MGH组(n=47)和非MGH组(n=4192)。MGH的表现为显著性的呕血或便血,与术前比较血红蛋白下降≥3 g/L和红细胞压积下降≥15%。
1.2 方法
介入操作按照2005年美国心脏病学会PCI指南进行。所有患者连续1年服用氯吡格雷[术前 5 d开始,75 mg,1次/d(或术前1 d使用负荷剂量300 mg,继之75 mg)]或替格瑞洛[术前5 d开始,90 mg,2次/d(或术前1 d使用负荷剂量180 mg,继之90 mg)],长期服用阿司匹林(300 mg,继之100 mg,1次/d)。术中按体质量给予肝素70~100 U/kg。根据病情和术者的判断决定术前、术中、术后是否应用替罗非班、比伐芦定以及低分子肝素。对于心房颤动或心室附壁血栓的患者,联用阿司匹林、氯吡格雷和华法林3~6个月后,再联用氯吡格雷和华法林至1年。若患者术后发生消化道出血,则停用抗血小板聚集、抗凝血或抗血栓药物,严重者需要输血治疗,2~4周后复查便潜血为阴性,单用氯吡格雷抗血小板聚集治疗,并同时服用质子泵抑制剂。
所有患者均随访1年,记录患者住院期间和出院后1年间的MGH事件及死亡率,并记录患者所用药物。
1.3 统计学处理

2 结 果
2.1 MGH发生情况
随访1年,MGH的发生率为1.11%(47/4239)。发生MGH的时间为118(3~340)d,出血持续时间为3.5(2~6)d。术后1个月时MGH发生率最高(12例,0.28%),此后每月新发MGH发生率波动在0.05%~0.10%(图1)。

图1 12个月内MGH的发生情况
2.2 两组患者基线资料比较
MGH组患者的年龄显著高于非MGH组、患糖尿病和消化道出血病史者显著多于非MGH组(P<0.05)。与非MGH组相比,MGH组患者中慢性肾功能不全[估算的肾小球滤过率(estimated glomerular filtration rate,eGFR)<60 ml/(min·1.73 m2)]者的比例和血肌酐(serum creatinine,SCr)值显著增高,而血红蛋白和红细胞压积显著降低,差异均具有统计学意义(P<0.05;表1)。
2.3 两组患者PCI相关特征比较
两组患者的病变支数、PCI方式以及置入支架数量间差异均无统计学意义(P>0.05;表2)。
2.4 两组患者围手术期用药比较
MGH组患者术前使用华法林和低分子肝素的比例显著高于非MGH组(P<0.05;表3,表4)。
2.5 多元logistic回归分析

表1 基线资料比较
MGH: massive gastrointestinal hemorrhage; BMI: body mass index; PCI: percutaneous coronary intervention; CABG:coronary artery bypass grafting; SCr: serum creatinine; eGFR: estimated glomerular filtration rate

表2 两组患者PCI相关特征比较
PCI: percutaneous coronary intervention; MGH: massive gastrointestinal hemorrhage

表3 两组患者术前用药比较
MGH: massive gastrointestinal hemorrhage; NSAIDS: nonsteroidal anti-inflammatory drugs
多元logistic回归分析显示,冠心病择期PCI患者术后MGH的独立危险因素为>75岁 (OR=1.25,P=0.031)、贫血(OR=1.18,P=0.037)、消化道出血史(OR=1.49,P=0.005)和慢性肾功能不全(OR=2.27,P=0.001),具体结果见表5。
2.6 两组患者死亡率比较
随访1年后,MGH组患者的死亡率显著高于非MGH组(6.4%vs3.2%,P<0.001),死亡发生时间为186(27~350)d。
3 讨 论
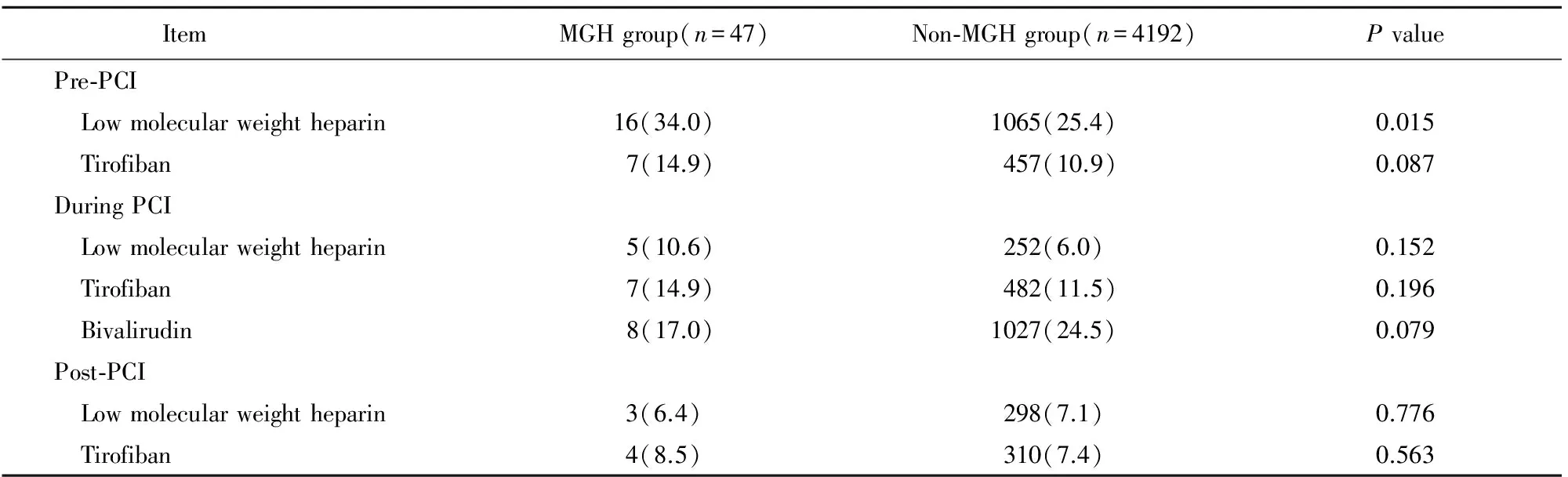
表4 两组患者围手术期抗凝血药物使用的比较
MGH: massive gastrointestinal hemorrhage; PCI: percutaneous coronary intervention
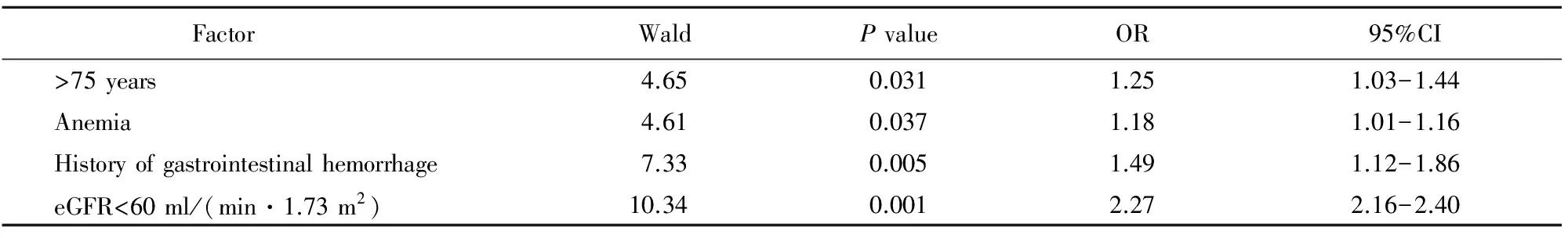
表5 MGH的多元logistic回归分析
MGH: massive gastrointestinal hemorrhage; eGFR: estimated glomerular filtration rate
目前,冠心病择期PCI患者除常规服用双联抗血小板聚集药物外,还需根据患者病情,在围手术期联合使用一些抗凝血药物(如替罗非班、 比伐芦定、低分子肝素等),而且近几年新型强效的抗血小板聚集药物(如替格瑞洛)也在临床广泛使用,因此需进行研究以早期识别和发现消化道出血的高危患者,并积极预防以降低消化道出血和心血管事件的发生率。本研究显示,择期PCI术后1个月时MGH发生率约为0.28%,1年时发生率为1.11%,与文献报道相似[2,3]。
本研究显示,>75岁是发生MGH的独立危险因素。高龄导致MGH风险增高可能与如下因素有关:(1)随着患者年龄增长,慢性胃炎发生率也逐渐升高;(2)老年患者服用非甾体类抗炎药物的比例较高;(3)随着年龄增长,幽门螺杆菌感染发生率也随之升高[4,5]。因此,对于老年患者,尤其是>75岁者行PCI后,更应加强预防消化道出血。
本研究显示,消化道出血病史、贫血和慢性肾功能不全也是冠心病择期PCI患者发生MGH的独立危险因素。研究显示[6],贫血患者发生消化道出血的风险是非贫血患者的2~4倍。而PCI术后服用双联或三联抗血小板聚集药物又可增加胃肠道出血风险[7, 8]。慢性肾功能不全患者MGH风险增加可能与以下机制有关:(1)慢性肾功能不全患者常合并上消化道溃疡或上消化道血管发育不良,易致血管破裂出血;(2)慢性肾功能不全时血小板功能和对血管壁的保护作用降低,致胃肠道黏膜出血风险增加[9-11]。文献报道[12],有消化道出血病史的患者再次发生消化道出血的风险约增加2倍。因此,欧洲心脏协会建议对此类患者可使用质子泵抑制剂以预防消化道出血。PLATO试验显示[13],与氯吡格雷相比,替格瑞洛有增加消化道出血风险的趋势,而这些患者常规使用质子泵抑制剂也可能获益。
有研究显示[12],三联抗血栓治疗是消化道出血的独立预测因素,但本研究未能得出类似结论,考虑与本研究中采用三联抗血栓治疗的病例数较少有关。
本研究显示,随访1年后,MGH组患者的死亡率显著高于非MGH组。冠心病PCI患者发生MGH后心血管事件风险增加与以下因素有关:(1)大出血引起患者血容量降低、心肌灌注和供氧减少,从而加重缺血心肌的损伤[14];(2)出血还可引起炎症反应和血小板激活,这也可增加缺血性事件的发生[15];(3)消化道出血后患者常完全或部分停用抗血小板聚集药物,这可增加缺血性事件和支架血栓形成风险[16]。
总之,对于冠心病择期PCI患者,若有>75岁、贫血、消化道出血病史和慢性肾功能不全的危险因素,使用抗血小板聚集药物时应根据患者的年龄、体质量和肾功能调整药物类型和剂量,并注意积极纠正贫血和保护肾功能,同时可预防性使用质子泵抑制剂以降低MGH发生率。
【参考文献】
[1] Nikolsky E, Stone GW, Kirtane AJ,etal. Gastrointestinal bleeding in patients with acute coronary syndromes: incidence, predictors, and clinical implications analysis from the ACUITY (Acute Catheterization and Urgent Intervention Triage Strategy) trial[J]. J Am Coll Cardiol, 2009, 54(14): 1293-1302.
[2] Abbas AE, Brodie B, Dixon S,etal. Incidence and prognostic impact of gastrointestinal bleeding after percutaneous coronary intervention for acute myocardial infarction[J]. Am J Cardiol, 2005, 96(2): 173-176.
[3] Feit F, Voeltz MD, Attubato MJ,etal. Predictors and impact of major hemorrhage on mortality following percutaneous coronary intervention from the REPLACE-2 trial[J]. Am J Cardiol, 2007, 100(9): 1364-1369.
[4] Sokic-Milutinovic A, Krstic M, Rozer-Smolovic B,etal. Role ofHelicobacterpyloriinfectionin gastroduodenal damage in patients starting NSAID therapy: 4 months follow-up study[J]. Dig Dis Sci, 2010, 55(10): 2887-2892.
[5] Mitchell H, Katelaris P. Epidemiology, clinical impacts and current clinical management ofHelicobacterpyloriinfection[J]. Med J Aust, 2016, 204(10): 376-380.
[6] Giustino G, Kirtane AJ, Baber U,etal. Impact of anemia on platelet reactivity and ischemic and bleeding risk from the assessment of dual antiplatelet therapy with drug-eluting stents study[J]. Am J Cardiol, 2016, 117(12): 1877-1883.
[7] Jensen BE, Hansen JM, Junker AB,etal. High prevalence of ulcer bleeding risk factors in dual antiplatelet-treated patients after percutaneous coronary intervention[J]. Dan Med J, 2015, 62(6): A5092.
[8] Koskinas KC, Räber L, Zanchin T,etal. Clinical impact of gastrointestinal bleeding in patients undergoing percutaneous coronary interventions[J]. Circ Cardiovasc Interv, 2015, 8(5): e002053.
[9] Kalman RS, Pedrosa MC. Evidence-based review of gastrointestinal bleeding in the chronic kidney disease patient[J]. Semin Dial, 2015, 28(1): 68-74.
[10] Lutz J, Menke J, Sollinger D,etal. Haemostasis in chronic kidney disease[J]. Nephrol Dial Transplant, 2014, 29(1): 29-40.
[11] Boccardo P, Remuzzi G, Galbusera M. Platelet dysfunction in renal failure[J]. Semin Thromb Hemost, 2004, 30(5): 579-589.
[12] Kikkert WJ, Hassell ME, Delewi R,etal. Predictors and prognostic consequence of gastrointestinal bleeding in patients with ST-segment elevation myocardial infarction[J]. Int J Cardiol, 2015, 184: 128-134.
[13] Becker RC, Bassand JP, Budaj A,etal. Bleeding complications with the P2Y12 receptor antagonists clopidogrel and ticagrelor in the PLA Telet inhibition and patient Outcomes (PLATO) trial[J]. Eur Heart J, 2011, 32(23): 2933-2944.
[14] Sabatine MS, Morrow DA, Giugliano RP,etal. Association of hemoglobin levels with clinical outcomes in acute coronary syndromes[J]. Circulation, 2005, 111(16): 2042-2049.
[15] Rao SV, Jollis JG, Harrington RA,etal. Relationship of blood transfusion and clinical outcomes in patients with acute coronary syndromes[J]. JAMA, 2004, 292(13): 1555-1562.
[16] Wang TY, Xiao L, Alexander KP,etal. Antiplatelet therapy use after discharge among acute myocardial infarction patients with in-hospital bleeding[J]. Circulation, 2008, 118(21): 2139-2145.
