胎盘早剥130例临床分析
2016-04-18胡熙娜吴乃文
胡熙娜 吴乃文
1.辽宁省瓦房店市妇婴医院产二病房,辽宁瓦房店116300;2.大连市妇幼保健院产五病房,辽宁大连116021
胎盘早剥130例临床分析
胡熙娜1吴乃文2
1.辽宁省瓦房店市妇婴医院产二病房,辽宁瓦房店116300;2.大连市妇幼保健院产五病房,辽宁大连116021
目的探讨胎盘早剥的发病诱因、临床表现,提高早期确诊率,减少漏诊、误诊,降低母儿并发症。方法回顾性分析2014年6月~2015年5月大连市妇幼保健院收治的胎盘早剥患者130例的临床资料。对轻型胎盘早剥及重型胎盘早剥在新生儿窒息率、产妇产后出血率进行差异性比较。结果胎盘早剥发病率0.71%,有明确发病诱因的70例(53.8%),以胎膜早破、妊娠期高血压为主。临床表现有腹痛、阴道流血、血性羊水,偶有腰腹酸胀感、腹泻等。确诊88例(67.7%),漏诊28例(21.5%),误诊14例(10.8%)。轻型胎盘早剥95例,重型35例。重型早剥组的新生儿窒息率、母亲产后出血率均高于轻型早剥组(P<0.05)。结论无明显发病诱因且症状不典型的患者容易漏诊、误诊,严密观察患者症状体征,加强胎儿监护,对可疑者动态超声监测可提高早期胎盘早剥的确诊率,减少母儿并发症。
胎盘早剥;发病诱因;发病机制;临床表现;早期诊断
胎盘早剥是指妊娠20周后或分娩期,正常位置的胎盘在胎儿娩出前,部分或全部从子宫壁剥离。属于妊娠晚期严重并发症,起病急、发展快,若处理不及时可危及母儿生命[1]。本文通过对130例胎盘早剥病例的回顾性研究,严密观察患者症状体征,加强胎儿监护,对可疑者动态超声监测可提高早期胎盘早剥的确诊率,减少误诊率、漏诊率,改善母儿预后。
1 资料与方法
1.1 一般资料
2014年6月~2015年5月我院分娩量18 309例,胎盘早剥患者130例,发病率0.71%,年龄17~46岁,平均(28±5)岁,其中初产妇114例(87.7%),经产妇16例(12.3%),发病孕周14~27周末(中孕)3例(2.30%),28~36周末(晚孕未足月)70例(53.85%),≥37周(足月)57例(43.85%)。新生儿轻度窒息22例,重度窒息3例,新生儿死亡4例(诊断依据Apagar评分,0~3分为重度窒息,4~7分为轻度窒息)。将130例胎盘早剥患者分成确诊组88例和漏诊或误诊组42例,通过分析确诊组与漏诊或误诊组发病诱因及临床表现,以提高提高早期胎盘早剥的确诊率,减少母儿并发症。
1.2 方法
对130例确诊胎盘早剥孕产妇临床资料进行回顾性分析。统计确诊组与漏诊或误诊组的发病诱因、临床表现,对轻型胎盘早剥及重型胎盘早剥的新生儿窒息率(其中Apagar评分0~7分为新生儿窒息)、母亲产后出血率(产后出血≥500 mL)进行观察比较。
1.3 统计学处理
采用SPSS 13.0统计学软件进行分析,计数资料以[n(%)]表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 发病诱因
130例胎盘早剥患者中有明确发病诱因70例(53.8%),其中胎膜早破35例,妊娠期高血压疾病29例,其他3例,原因不明60例(46.2%),其中瘢痕子宫6例,FGR 4例,胎盘异常6例(低置胎盘4例,轮状胎盘1例,帆状胎盘1例),GDM 2例。漏诊或误诊组原因不明17例(40.5%)。见表1。
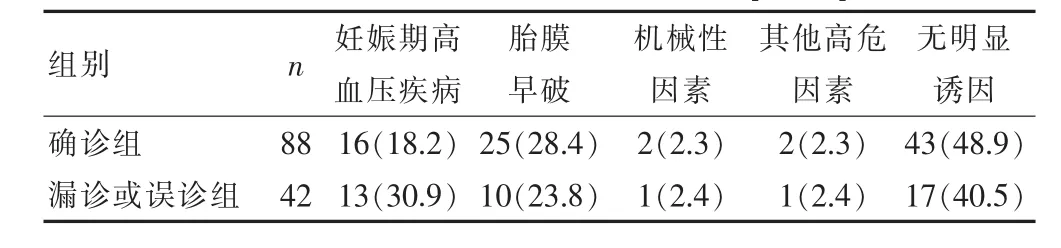
表1 130例胎盘早剥患者发病诱因[n(%)]
2.2 临床表现
胎盘早剥的临床表现多样化,比较典型的表现为持续性腹痛及阴道流血、血性羊水,此外还有胎心异常、腰腹酸胀、腹泻、自发早产、死胎等非特异性表现,130例胎盘早剥患者在确诊组中阴道流血41例(46.6%),胎心异常36例(40.9%),腹痛29例(32.9%),血性羊水26例(29.5%),具备两种及以上临床表现20例(57.1%),1种表现13例(37.1%);误诊或漏诊组中胎心异常23例(54.8%)。见表2。

表2 130例胎盘早剥患者临床表现[n(%)]
2.3 超声及查体
130例胎盘早剥患者声像阳性62例,超声检出率47.7%,典型声像图显示有胎盘后及边缘血肿,子宫壁与胎盘之间出现液性暗区,胎盘异常增厚,羊膜腔内出现细小光电或光团[2]。130例胎盘早剥患者专科检查阳性11例,检出率8.5%,表现为宫底可增高,胎盘附着处压痛,子宫张力增高。
2.4 分型及母儿预后
轻型胎盘早剥95例(73.1%),重型胎盘早剥35例(26.9%)。其中漏诊或误诊组42例中轻型胎盘早剥34例(81.0%),重型胎盘早剥8例(19.0%)。阴道分娩16例(12.3%),剖宫产114例(87.7%)。(1)新生儿结局:4例入院前已胎死宫内,3例重度窒息及22例轻度窒息产后入住新生儿ICU。(2)母亲结局:130例胎盘早剥患者19例发生子宫卒中,1例DIC,产妇无死亡及子宫切除,产后出血超过1 000mL共18例,其中有3例产后大出血,输血2 000~4 000mL。重型早剥组的新生儿窒息率13.1%(17/130)、母亲产后出血率20.0%(26/130)均高于轻型早剥组[9.2%(12/130),16.2%(21/130)](χ2=27.9、32.08,P<0.05)。见表3、4。

表3 130例胎盘早剥患者新生结局[n(%)]
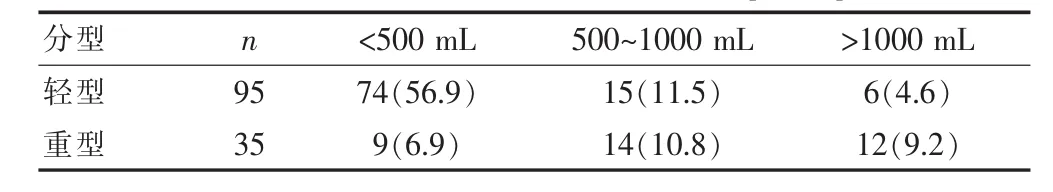
表4 130例胎盘早剥患者产后出血[n(%)]
3 讨论
胎盘早剥是仅次于前置胎盘的产前出血的第二位原因,属于妊娠晚期严重并发症,一直是产科临床上处理非常棘手的问题,起病急、病情发展迅速,严重威胁母儿预后[3]。发病率在国外为1%~2%[4],国内为0.46%~2.10%[5,6],我院胎盘早剥发病率0.71%,与国内发病率相符。130例胎盘早剥患者漏诊、误诊共42例(32.3%),从表1、2可以看出,漏诊或误诊组从发病诱因上看,无明显发病诱因17例(40.5%),从临床表现看,胎心异常23例(54.8%),无明显诱因且症状不典型的胎盘早剥患者易误诊、漏诊。如果不及时处理,发展为重度胎盘早剥的机率增加,严重威胁母儿预后。
3.1 胎盘早剥诊断
根据病史、症状、体征,结合超声及实验室检查结果等诊断并不困难。尽管病因及发病机制尚不清楚,仍与下述相关因素有关[7,8]:①孕妇血管病变(严重的子痫前期、慢性高血压、肾脏疾病等);②宫腔压力骤减(胎膜早破等);③机械性因素(外伤、脐带过短);④其他因素(仰卧位综合征、高龄孕妇、子宫肌瘤等)。130例胎盘早剥患者无明显诱因60例(46.2%),其中瘢痕子宫6例,FGR 4例,胎盘异常6例(低置胎盘4例,轮状胎盘1例,帆状胎盘1例),GDM 2例。以上因素可能与胎盘早剥发病机制相关,但目前尚缺乏临床数据。胎盘早剥的临床表现多样化,腹痛、阴道流血、血性羊水、胎心异常、腰腹酸胀、腹泻、自发早产等。无任何临床表现且超声阴性的患者10例,均是产后或术后检查胎盘时发现,新生儿无一例窒息。
3.2 胎盘早剥漏诊、误诊原因分析
结合本组资料,分析胎盘早剥漏诊、误诊原因。①无明显发病诱因可能会使医护人员对胎盘早剥的警惕性降低,瘢痕子宫、FGR、胎盘异常及GDM与胎盘早剥的相关性有待于进一步研究。②症状不典型是临床上胎盘早剥漏诊、误诊的主要原因[9,10]。最常见的临床表现是腹痛及阴道流血,极易与先兆临产、先兆早产、临产相混淆[11],本组资料中,有1例先兆早产入院,孕30周,曾多次入院保胎,入院后给予抑制宫缩治疗,因胎心异常再次彩超下评估发现胎盘早剥。本组资料以腰腹胀、腹泻为首发症状3例患者,胎盘均为后壁,彩超未提示早剥,以胎儿窘迫急诊手术,术后确诊胎盘早剥。在漏诊或误诊组中胎心异常23例(54.8%),患者以胎动减少就诊5例(11.9%),患者无任何症状,仅胎心异常,要反复评估,警惕胎盘早剥发生。本组资料中1例妊娠32周子痫前期重度合并FGR患者行水囊+缩宫素引产,引产过程中因“胎儿窘迫”行急诊剖宫产术,术后诊断重度胎盘早剥,新生儿重度窒息。本资料中有1例患者,首诊以面色苍白、乏力、心率增加为临床表现,之后胎心异常,彩超提示胎盘早剥。③查体阳性率低,轻型胎盘早剥患者体征不明显,患者肥胖,尤其后壁胎盘,查体阳性率低[12](医生主观判断差异,宫底升高与否跟患者体位、膀胱充盈、测量者的误差相关,胎心监护下宫缩也有一定误差)。胎盘附着处压痛易与先兆子宫破裂混淆,子宫张力增高易与不协调性子宫收缩过强混淆,从而延误诊治[13]。④在本组资料中,超声的检出率47.7%,对于轻型胎盘早剥、肥胖的患者,超声阳性率低,受胎盘位置、胎盘早剥类型、羊水量、胎位、孕周、膀胱充盈程度等多种因素干扰,超声报告阴性不能完全排除胎盘早剥,对于可疑者可动态超声监测,提高检出率[14]。
综上所述,无明显发病诱因且症状不典型的患者容易漏诊、误诊,严密观察患者症状体征,动态观察胎儿监护,在误诊、漏诊病例中胎心异常54.8%,可见胎心监护对于胎盘早剥的早期诊断是非常重要的。对可疑者动态超声监测可提高早期胎盘早剥的确诊率,减少母儿并发症[15,16]。
[1]谢幸,苟文丽.妇产科学[M].第8版.北京:人民卫生出版社,2013:129-132.
[2]杨海平,刘理达.胎膜早破78例临床分析[J].中国妇产科杂志,2010,11(7):60-61.
[3]余关佳,李俊男,王林,等.119例胎盘早剥的临床分析[J].实用妇产科杂志,2011,27(2):146-148.
[4]KikutaniM,Ishihara K,Araki T.Value of Ultrasonography in thediagnosisofplacentalabruption[J].JNipponMed Sch,2003,70(3):227.
[5]罗红,罗杨.胎盘早剥的诊断分析[J].四川大学学报(医学版),2008,39(4):696.
[6]曹泽毅.中华妇产科学[M].第2版.北京:人民卫生出版社,2005:426-430.
[7]Suzuki S,Satomi M,Hiraizumi Y,et al.Clinical significance of singleton pregnancies complicated by placental abruption occurred at pretermcompared withthoseoceul Tedat term[J].ArchGynecol Obstet,2011,283(4):761-764.
[8]Tikkanen M.Etiology,clinicalmanifestations,and prediction of placental abmption[J].Acta Obstet Gynecol Scand,2010,89(6):732-740.
[9]范玲,黄醒华.胎盘早剥漏诊原因分析[J].中华围产医学杂志,1992,2(2):86-88.
[10]袁瑞,吴味辛.胎盘早剥早期诊断及处理探讨[J].实用妇产科杂志,1999,15(6):301-304.
[11]刘明晖,赵右更.预测胎盘早剥的研究进展[J].中华妇产科杂志,2003,38(1):47-48.
[12]周家枢.胎盘早剥的超声图像分析与临床价值探讨[J].当代临床医刊,2016,29(2):2005-2006.
[13]李磊,连岩,王谢桐.胎盘缺血与胎盘早剥[J].中国实用妇科与产科杂志,2016,32(4):312-315.
[14]郝玉凤.胎盘早期剥离的早期诊断及治疗分析[J].中国卫生标准管理,2014,5(1):25-26.
[15]叶雪梅.胎盘早剥的病因研究进展[J].中外医学研究,2016,14(5):161-162.
[16]郭欢欢,杨海澜,韩方,等.95例胎盘早剥临床回顾性分析[J].中国实用医药,2015,(5):129-130,131.
Clinical analysis of placental abruption in 130 cases
HU Xina1WU Naiwen2
1.No.2 of Maternity Ward,Wafangdian Women's and Children's Hospital in Liaoning Province,Wafangdian 116300,China;2.No.5 of Maternity Ward,Dalian Maternal and Child Health Care Hospital,Dalian 116021,China
Objective To improve the early diagnosis rate and reduce themiss rate ormisdiagnosis of placental abruption,and to further reduce the complications ofmother and child,by exploring the predisposing factors and clinical manifestations of placental abruption.M ethods A retrospective analysis wasmade to 130 cases of placental abruption in Dalian City MCH from June 2014 to May 2015.Comparison of the differences in the rate of neonatal asphyxia and maternal postpartum hemorrhage amountwas carried out between themild and severe placental abruption.Results The incidence rate of placental abruption was 0.71%,which 70 cases(53.8%)had clear predisposing factors,mainly including premature rupture of membranes and hypertensive disorders complicating pregnancy.The clinical manifestations included abdomen pain,vaginal hemorrhage,bloody amniotic fluid,occasional waist soreness,diarrhea etc.88 cases(67.7%)were diagnosed,28 cases(21.5%)weremissed diagnosis,and 14 cases(10.8%)weremisdiagnosed. Mild placental abruption was 95 cases and 35 cases of severe.The rates of neonatal asphyxia and postpartum hemorrhage amount in the severe placental abruption group was higher than that in the mild group(P<0.01).Conclusion Patientswith no obvious predisposing factors and atypical symptomswere easy to bemissed diagnosis ormisdiagnosed. The close observation on the patients'symptoms and signs,strengthening themonitor of fetus,and dynamic ultrasound monitoring the suspicious patients can improve the early diagnosis rate of placental abruption and reduce the complications ofmother and child.
Placental abruption;Predisposing factors;Nosogenesis;Clinicalmanifestations;Early diagnosis
R714.2
B
1673-9701(2016)18-0059-03
2016-04-05)
