糖尿病内脏神经病变患者胆囊排空功能异常及其机制探讨
2015-12-02杜绍山孙树申
杜绍山,孙树申
(天津市津南区咸水沽医院,天津300350)
糖尿病内脏神经病变是糖尿病患者常见的并发症之一,除糖尿病性胃轻瘫外,此类患者常伴有胆囊增大和排空功能障碍,其发病机制到目前为止仍不完全明确,可能与胆囊平滑肌上胆囊收缩素(CCK)受体减少或缺乏反应、植物神经损伤有关[1]。胆囊结石发生的三个最关键的条件分别是胆汁胆固醇过饱和、黏蛋白促成核作用以及胆囊排空功能异常[2]。近年来关于胆囊结石形成原因的研究越来越多集中于胆囊排空功能障碍[3,4]。超声是检测胆囊排空功能的主要手段之一,可以清晰显示胆囊的各个切面,推算胆囊容积,评价胆囊运动功能,其准确性及敏感性较高,且方便、安全、无创伤,已广泛应用于临床,对判断结石发生具有重要意义[5]。本研究采用超声手段检测糖尿病内脏神经病变患者胆囊排空功能的改变,探讨其可能的发生机制。
1 资料与方法
1.1 临床资料 选取2013年4月~2014年4月于天津市津南区咸水沽医院内分泌科就诊的糖尿病患者80例,均符合《中国2型糖尿病防治指南(2010版)》诊断标准[6],均给予糖尿病饮食和相应药物治疗,血糖控制均良好;男39例、女41例,年龄43~62(45.3±6.7)岁,糖尿病病程 2~18(10.5 ±3.3)年,其中合并内脏神经病变42例(糖尿病内脏神经病变组)、不合并内脏神经病变38例(单纯糖尿病组)。内脏神经病变诊断标准[7]:①平卧位静息状态下心率>90次/min,立卧位收缩压差>30 mm-Hg,深呼吸时每分钟心率差值<10,Valsalvs动作指数R-R比值≤1.10,立卧位时每分钟心率差值<15次。②无其他因素所致的胆囊膨大、腹泻、便秘或两者交替出现。③汗腺分泌异常。④无其他原因的瞳孔调节异常。⑤无其他原因所致的尿潴留。糖尿病患者符合以上五条之一者即可诊断为糖尿病性内脏神经病变。排除已患有胆囊结石、肿瘤、严重心脑血管疾病、严重肝肾功能障碍、胃肠功能紊乱、胃排空障碍、近期服用过可能影响胆囊排空功能药物者。选取同期我院体检健康者40例作为对照组,其中男22例、女18例,年龄42~59(44.4±9.3)岁。三组性别、年龄具有可比性。
1.2 胆囊排空功能检测 研究对象均禁食8 h,采用Logiq400型彩色超声仪,探头频率为3.5~5.0 mHz,分别从3个互相垂直的切面测量胆囊的长(L)、宽(W)、高(H),通过椭圆容积公式V=π/6×L×W×H计算空腹胆囊容积(FV)。研究对象进食试餐(250 mL混合奶,其中蛋白质、脂肪、碳水化合物热卡之比为1∶2.6∶2,总热量 250 kcal),2 h 后以同样方法检测胆囊体积(RV120min),计算胆囊排空率。胆囊排空率=(FV-RV120min)/FV×100%,正常值为80.79% ±11.5%[8]。超声检测由同一名医师完成。
1.3 血浆CCK、胰多肽(PP)检测 研究对象均采集清晨空腹和试餐后30 min静脉血,常规方法分离血浆,采用放免法检测血浆CCK、PP。
1.4 统计学方法 采用SPSS19.0统计软件。计量资料以±s表示,两组间比较采用t检验,多组间比较采用单因素方差分析。P<0.05为差异有统计学意义。
2 结果
2.1 三组胆囊容积及排空率比较 糖尿病内脏神经病变组空腹及餐后2 h胆囊容积均大于单纯糖尿病组和对照组,胆囊排空率低于单纯糖尿病组和对照组,组间比较P均<0.05。见表1。
表1 三组胆囊容积及排空率比较(±s)
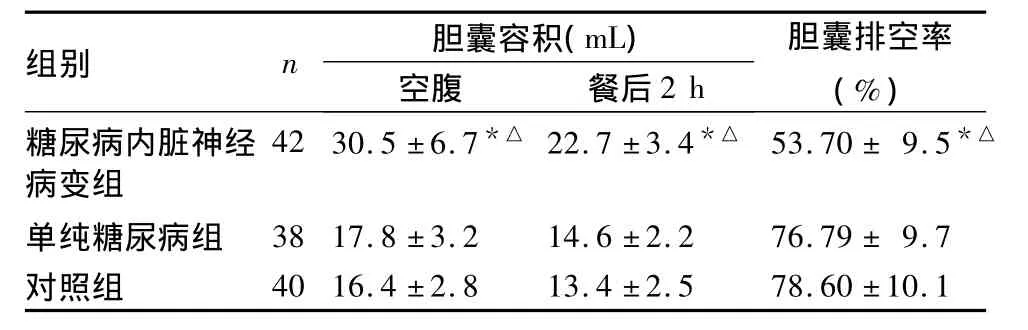
表1 三组胆囊容积及排空率比较(±s)
注:与对照组比较,*P<0.05;与单纯糖尿病组比较,△P<0.05。
组别 n 胆囊容积(mL)空腹 餐后2 h胆囊排空率(%)糖尿病内脏神经病变组42 30.5 ±6.7*△ 22.7 ±3.4*△ 53.70 ± 9.5*△40 16.4 ±2.8 13.4 ±2.5 78.60 ±10.1单纯糖尿病组 38 17.8 ±3.2 14.6 ±2.2 76.79 ± 9.7对照组
2.2 三组血浆CKK、PP水平比较 糖尿病内脏神经病变组空腹及餐后30 min血浆CCK和PP浓度均低于同时间点单纯糖尿病组和对照组(P均<0.05)。见表2。
表2 三组血浆CKK、PP水平比较(±s)
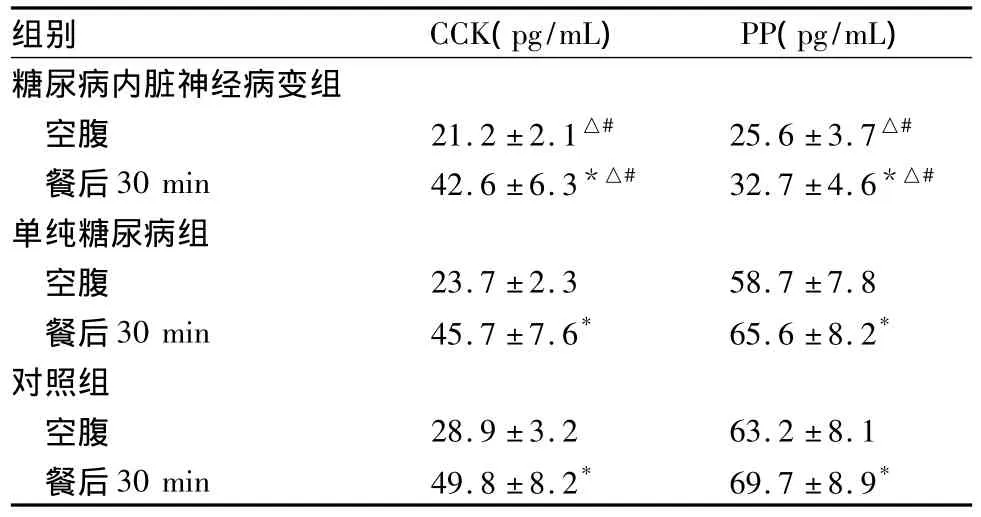
表2 三组血浆CKK、PP水平比较(±s)
注:与同组空腹时比较,*P<0.05;与对照组同时间点比较,△P<0.05;与单纯糖尿病组同时间点比较,#P <0.05。
组别 CCK(pg/mL) PP(pg/mL)糖尿病内脏神经病变组空腹 21.2 ±2.1△# 25.6 ±3.7△#餐后30 min 42.6 ±6.3*△# 32.7 ±4.6*△#单纯糖尿病组空腹 23.7 ±2.3 58.7 ±7.8餐后30 min 45.7 ±7.6* 65.6 ±8.2*对照组空腹 28.9 ±3.2 63.2 ±8.1餐后30 min 49.8 ±8.2* 69.7 ±8.9*
3 讨论
研究发现,糖尿病患者胆石症发生率较正常人高2~3倍,可能与糖尿病患者内脏神经受损所导致的胆囊排空功能不良有关[9]。糖尿病内脏神经病变是糖尿病患者常见的并发症之一,此类患者常伴有胆囊增大和排空障碍。其可能机制为支配胆囊的迷走神经滋养血管出现微循环障碍,导致自主神经及其神经元、髓鞘损伤,引起神经冲动传导阻滞,继而表现为胆囊排空功能减低;胆囊壁局部缺血,胆囊壁平滑肌细胞变性,影响平滑肌正常舒缩功能;胆囊平滑肌上CCK受体减少或缺乏反应;此外,神经营养的减弱或丧失也会加快糖尿病内脏神经病变的发生[10]。刘国强等[11]研究发现,伴有内脏神经病变的糖尿病患者胆囊收缩强度、收缩速度和舒张速度均较正常人及单纯糖尿病患者明显减低,提示此类患者存在胆囊排空障碍。
胆囊运动是一个复杂过程,涉及多种因素相互协调,其中神经、体液的调节占主导地位[12]。迷走神经的作用在于维持胆囊的张力,而胆囊的排胆汁功能主要受激素影响,如CCK、PP等。进食后血浆PP及CCK水平上升,高峰持续30~60 min。CCK是调节餐后胆囊运动的主要激素,其中CCK-8的收缩胆囊功能最强[13,14]。CCK-8直接作用于胆囊平滑肌调节胆囊运动,促进胆囊的收缩及胆汁的排出,使胆囊体积在餐后明显缩小。研究发现,伴发内脏神经病变的糖尿病患者血浆CCK水平明显低于单纯糖尿病患者及健康对照者[15~17]。PP的释放主要受迷走神经支配,可作为评价迷走神经是否受损的指标。
本研究发现,与对照组和单纯糖尿病组比较,糖尿病内脏神经病变组空腹和餐后2 h胆囊容积均增大,胆囊排空率均降低,与其他研究结果一致[10,11];此外,糖尿病内脏神经病变组空腹及餐后30 min血浆CCK和PP浓度均低于同时间点对照组和单纯糖尿病组。上述结果提示糖尿病内脏神经病变患者胆囊收缩功能降低,其发生机制可能为迷走神经受损导致血浆CCK和PP水平降低。但影响胆囊排空功能的因素较多,如胃排空障碍、胆囊壁微血管病变等,因此上述结论仍需进一步探讨。
[1]Chukwuka UA,Kalu AK,Felix OF.Variabilities of gallbladder contraction indices and a simple regression model for gallbladder and gastric emptying ratio[J].Pan African Medical,2011,(9):11.
[2]黄耘,钟立明.胆囊结石家族史对胆囊排空功能的影响[J].肝胆胰外科杂志,2013,25(6):463-466.
[3]姜学忠,代旭科.应用Simpson法评价老年2型糖尿病患者胆囊收缩功能[J].江苏医药,2009,35(11):1292-1294.
[4]邱菊,梁文龙,单莉,等.超声观察甲钴胺对糖尿病自主神经病变患者胆囊收缩功能的影响[J].中国医刊,2009,44(11):48-49.
[5]胡小丽,陈霞,于绍梅.超声在脂餐测定胆囊排空功能中的应用价值[J].中外医疗,2014,(14):168-169.
[6]中华医学会糖尿病学分会.中国2型糖尿病防治指南(2010年版)[J].中国糖尿病杂志,2012,20(1):S1-S37.
[7]Behar J,Mawe GM,Carey MC.Roles of cholesterol and bile salts in the pathogenesis of gallbladder hypomotility and inflammation:cholecystitis is not caused by cystic duct obstruction[J].Neurogastroenterol Motil,2013,25(4):283-290.
[8]Chukwuka UA,Kalu AK,Felix OF.Variabilities of gallbladder contraction indices and a simple regression model for gallbladder and gastric emptying ratio[J].Pan Afr Med J,2011,(9):11.
[9]卢丽君,严祥,马苏美.糖尿病患者胆囊排空功能障碍40例[J].世界华人消化杂志,2011,19(03):301-304.
[10]胡明秋,王鹏志.胆囊结石形成的胆囊动力学研究进展[J].中国现代医学杂志,2010,20(21):3303-3308.
[11]刘国强,彭荔薰,张木勋.糖尿病患者胆囊排空功能障碍及其机制的研究[J].中华内分泌代谢杂志,2002,18(1):25-28.
[12]彭晓宇,程小飞,王葭.2型糖尿病患者胆囊排空功能的测定分析[J].临床合理用药,2011,4(21):128-129.
[13]黄林锋,董仁寿,林广玲.糖尿病患者血管病变与糖化血红蛋白和血小板参数的相关性[J].中国血液流变学杂志,2010,20(2):232-234.
[14]王艳军,徐永泉,林艳,等.糖尿病患者胆囊排空功能与胃肠激素的关系[J].世界华人消化杂志,2003,11(11):1841-1843.
[15]卢丽君,严祥,马苏美.糖尿病患者胆囊排空功能障碍40例[J].世界华人消化杂志,2011,19(3):201-204.
[16]魏文瑾,刘玉洁,刘彩云,等.西沙必利治疗糖尿病患者胆囊排空功能障碍疗效观察[J].现代中西医结合杂志,2003,12(18):1940-1941.
[17]杨祎.糖尿病与胆囊排空障碍[J].医学理论与实践,2010,23(11):1332-1333.
